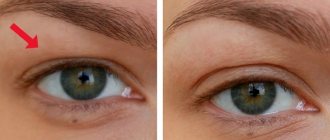
Эпимакулярная мембрана, или эпиретинальный фиброз, являются следствием скопления коллагена. В результате этого на внутренней поверхности сетчатой оболочки в центральной области возникает своеобразная мембрана, приводящая к нарушению зрения.
Наибольший объем глазного яблока приходится на вещество стекловидного тела, которое состоит и желеобразного соединения. За счет этого сохраняется форма глазного яблока. В его составе имеется большое количество волокон, которые одним концом плотно прикрепляются к сетчатке глаза. С течением времени объем стекловидного тела уменьшается и оно сморщивается, а затем удаляется от поверхности сетчатки. Чаще всего это не приводит к каким-либо последствиям. Однако иногда поверхность сетчатой оболочки повреждается, что запускает процессы регенерации. В результате формируется рубцовая ткань, которая плотно прикрепляется к сетчатке. Если рубцовая ткань сокращается, то изменяется и форма сетчатки. Если она располагается в центральной макулярной области, то снижается четкость центрального зрения.
Причины
Образование целлофановой ретинопатии происходит из-за повреждения поверхности ретины. Начинается активное деление клеток, в результате чего образуются клетки, способные поглощать и переваривать чужеродные бактерии, коллагеновые клетки и фиброциты.
Развитие фиброза происходит чаще в пожилом возрасте. Обычно патологическое состояние обнаруживается у пациентов старше 65 лет.
Паутинообразное белесое образование связывают с:
- задней отслойкой стекловидного тела;
- сосудистыми патологиями ретины;
- микроангиопатией диабетической;
- послеоперационными изменениями;
- интраокулярными воспалениями;
- разрывами ретины.
Часто данное заболевание развивается без причин. Такую эпиретинальную мембрану (МЭМ) называют идиопатической. То есть неизвестного происхождения и связывают с возрастными изменениями в организме.
Этиология
Возникновение фиброзной мембраны провоцируется повреждением поверхностных слоев сетчатки. Клетки нейроглии мигрируют на поверхность глазного дна и образуют фиброзную пленку, отдаленно похожую на целлофановую. Эпиретинальная мембрана нарушает прохождение лучей света, что является основным этиологическим фактором потери зрения.
Эпиретинальный фиброз ассоциируется со следующими заболеваниями:
- разрывы и отслоение сетчатки глаза,
- сахарный диабет I и II типов,
- окклюзия центральной вены сгустками крови,
- посттравматические и послеоперационные изменения,
- внутриглазные воспалительные процессы.
Если конкретный причинный фактор не был определен, эпиретинальный фиброз получает название идиопатического. Риск возникновения такого заболевания увеличивается с возрастом, причем мужчины и женщины болеют примерно с одинаковой частотой. Существенно повышается риск формирования патологии при табакокурении, злоупотреблении алкоголем, преобладании в рационе чрезмерно жирной пищи. Кроме того, начальные признаки заболевания нередко выявляются у людей, проводящих длительное время за экранами компьютеров или телевизоров.
Симптомы
Клиническая картина заболевания на первом этапе развития протекает скрыто. Образование МЭМ напоминает тонкую прозрачную пленку. Постепенно начинает деформировать ретину, стягивая ее. Сетчатка становится морщинистой со складками.
При отсутствии терапии целлофановая ретиноватия утолщается, становится жестче. Изменения в тканях приводят к нарастающему склерозу сосудов глазного дна, затем к образованию отека и вызывают разрывы, точнее небольшую плоскую отслойку. Состояние сопровождается значительным ухудшением зрительного восприятия. В большей степени страдает форменное зрение. Это происходит по причине расположения плевы над желтым пятном.
Ретролентальная фиброплазия приводит к затуманенному зрительному восприятию, искажению контуров предметов и изображения в целом, двоению.
Фиброз СТ и сетчатки может характеризоваться разновеликими ретинальными и преретинальными геморрагиями, которые вызывают помутнение заднего отдела стекловидного тела.
Внутриглазной склероз влияет на совокупность процессов клеточного питания, которые обеспечивают жизнедеятельность клеток тканей и органов зрительной системы. Данный процесс приводит к перерождению ретины, возникновению последовательной задней субкапсулярной (чашеобразной) катаракты, посттравматическому асептическому увеиту и вторичному повышению внутриглазного давления.
Заболевание тяжелое, требует своевременной диагностики и терапии. Фиброз приводит к ряду осложнений, если помощь не была вовремя оказана.
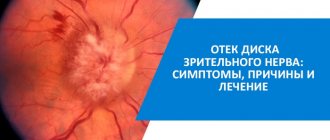
Что такое эпиретинальный фиброз глаза
Эпиретинальный фиброз – это офтальмологическое заболевание, сопровождающееся возникновением в середине сетчатки паутинообразной плёнки, которая в последующем приводит к деформированию сетчатки, а также образованием на ней складок и морщинок.
Чаще всего патология развивается незаметно для человека, имеет прогрессирующий характер и встречается у лиц, достигших 65-летнего возраста. Прозрачная мембрана, стягивая сетчатку, со временем начинает уплотняться и становится жёсткой, что может привести не только к отёчности, но и к разрыву сетчатки.
Очаги фиброза негативно влияют на сосуды сетчатки, вызывают отёки макулы, нарушают функционирование глаза, что может привести к отслоению внутренней оболочки.
Диагностика
Для диагностики патологического состояния проводят ультразвуковое исследование, определение оптической силы и внутриглазного давления, ОКТ (диагностическое обследование, при котором используется луч света, одновременно является сканером и микроскопом).
Выделяют 4 стадии развития патологического состояния, которые определяются при осмотре зрительных органов с помощью офтальмоскопа:
- на первой видно желтоватое образование;
- на второй — структура ретины нарушается, она до 0,04 см в диаметре;
- на третьей — дефект охватывает область более 0,04 см;
- на четвертой — образовываются кольца Вейс.
УЗИ выполняется, если офтальмоскопия оказалась неинформативной (например, когда врач обнаружил помутнение роговицы, катаракту или помутнение стекловидного тела).
Дополнительно проводится ФАГ (современное рентгено-контрастное исследование оптической системы). Она необходима для оценки выраженности отека и аномалий сосудистой оболочки пораженного органа зрения. Структуру пленки и макулы позволяет подробно изучить ОКТ.
Клиническая картина
Как правило, начальная стадия заболевания протекает латентно, но со временем фиброзная мембрана разрастается, смещая сетчатку. Возникает отек, представляющий собой один из ключевых симптомов.
С течением времени формируется макулярное отверстие — разрыв макулы в ее центральной части, что приводит к снижению зрительной функции.
Общими симптомами заболевания являются:
- искажение воспринимаемой глазом «картинки»,
- диплопия – раздвоение видимых предметов,
- возникновение трудностей при чтении мелкого шрифта, изучении мелких деталей и пр.,
- жалобы на туман, пелену перед глазами,
- ухудшение зрения, особенно в плохо освещенных условиях.
В сложных случаях (при диабетической ретинопатии, артериальной гипертонии, тяжелых травмах и пр.) возможно развитие такого осложнения, как гемофтальм, при котором наблюдается обильное кровоизлияние из новообразованных сосудов сетчатки в витреальную полость, в результате чего стекловидное тело оказывается пропитанным кровью. Гемофтальм клинически проявляется резким снижением остроты зрения, появлением плавающих пятен перед глазами.
Чаще всего при фиброзе сетчатки глаза изменения зрения происходят достаточно медленно. Но в зависимости от наличия отягощающих факторов возможна стремительная потеря зрительной функции. При своевременном обращении за медицинской помощью и постановке на учет у врача-офтальмолога существует вероятность прекращения отрицательной динамики.
Лечение
Лечится патологическое состояние двумя способами — народными и хирургическими. Иногда паутинообразное белесое образование не нуждается в терапии. Обычно лечение не требуется, когда зрительная функция незначительно нарушена.
Народные способы лечения
Народное лечение не поможет избавиться от фиброза стекловидного тела, но помогает улучшить симптоматику.
Целители рекомендует использовать аптечную ромашку, цветки календулы и листья брусники. Лекарственные травы можно использовать по отдельности или в совокупности. Из них готовиться отвар, настаивается и принимается 2 р/д. Курс лечения — 45 дней.
Данный отвар полезен тем, что снимает воспаление, боль, препятствует развитию дистрофии или ее прогрессированию.
Можно использовать настойки приготовленные на водке. 1 головку очищенного чеснока заливают 1 л водки. Настаивается лекарство 2 недели. Использовать для перорального употребления в течение 2 месяцев.
Полезны мочегонные народные средства, если заболевание сопровождается дистрофией. Спорыш, фиалка и толокнянка смешиваются. Взять 1 ст. л. лекарственного сбора и залить стаканом кипятка (не кипящей водой). Употреблять настой 10 дней.
Хирургический способ терапии
Данный метод основывается на удалении целлофановой ретинопатии. Оперативное вмешательство назначается при сильном снижении оптической силы больного глаза.
Для удаления мембраны пациент проходит дантиста, эндокринолога, отоларинголога. Сдает лабораторные анализы мочи и крови.
Операцию проводят под местной или общей анестезией (по желанию пациента или показаниям врача). Выполняется она в стационарных условиях на операционном столе.
После нее не остается больших шрамов на лице или глазах, поскольку для ее проведения делают небольшие проколы в слизистой и белочной оболочках. Получив доступ к стекловидному телу, сначала удаляют его, проведя витрэктомию.
Затем открывается доступ к самой мембране, используя микроскоп и рассеивающую линзу, прибор для подачи жидкости в глаз и прочие специальные инструменты, удаляют эпиретинальную мембрану.
Сразу после оперативного вмешательства зрительное восприятие пациента не восстановится. Улучшение наступает постепенно, в течение нескольких месяцев и более. Зрение восстанавливается в 80–90% случаев.
Операция предотвращает слепоту. После ее завершения рекомендовано употреблять антибактериальные и противовоспалительные препараты. Первые не позволят развиться инфекции, вторые снимают воспаление, часто развивающееся после операции.
При необходимости прописывают лекарства для быстрой регенерации тканей.
↑ 9. Туберкулёзный увеит
На долю туберкулёза приходится около 0,2% всех случаев увеита. К группе риска относят лиц, контактирующих с больными туберкулёзом. Возбудитель этого заболевания — Mycobacteria tuberculosis. Известны три способа развития туберкулёза глаз: гематогенный, экзогенный (через конъюнктиву), контактный. Наиболее часто возбудитель попадает гематогенным путём в хориоидею, а затем распространяется на соседние ткани. Воспалительный очаг образован гранулёмой, содержащей эпителиоидные клетки, лимфоциты, гигантские клетки.
Жалобы на боль, покраснение глаза, «плавающие» помутнения, снижение зрения.
Характерные симптомы: в переднем отрезке глаза развиваются фликтенулёзный конъюнктивит, склерокератит. интерстициальный кератит, гранулематозный ирит с инфильтрацией радужки и образованием узелков Коерре и Busacca. При поражении заднего отрезка глаза у больных возникают симптомы некротизирующего ретинита с перифлебитом, туберкулёзной гранулёмы, экссудативной отслойки сетчатки, васкулита сетчатки, милиарного хориоидита, юкстапапиллярного хориоретинита (Йенсена), хронического субактивного панувеита (эндофтальмита), оптического неврита. Наиболее часто поражается хориоидея. Если больному не назначают должную терапию, процесс приобретает хроническое прогрессирующее течение.
Диагноз ставят на основании клинической картины, рентгенологического исследования лёгких, данных туберкулиновых проб, иммунологического исследования (обнаружение антител к возбудителю), бактериологического исследования (определение возбудителя). Туберкулёзную природу заболевания подтверждает положительный эффект специфической терапии.
Дифференциальную диагностику проводят с идиопатическим увеитом, capкоидозом, токсокарозом, токсоплазмозом, сифилисом, грибковым хориоидитом, хориоидальным метастазом злокачественных опухолей.
Осложнения
После проведения хирургического вмешательства заболевание может привести к серьезным осложнениям. Последствия, которые ждут больного после операции:
- повышение ВГД;
- вторичная глаукома;
- катаракта;
- повторная отслойка ретины;
- помутнение роговой оболочки;
- инфицирование.
Сроки восстановления и развитие осложнений зависят не от врача, проводившего операцию, а от пациента. Важно соблюдать все предписания докторов и регулярно посещать офтальмолога, не применять самостоятельно не назначенные врачом лекарства и тем более не использовать народные методы, если доктор не одобрил их.
Формы
Специалисты по сей день не пришли к определенным схемам классификации форм фиброзного поражения печени, однако многие выделяют перипортальный, -венулярный, -целлюлярный, — дуктальный, септальный, а также смешанный тип.
Форма фиброза не видна на УЗИ, информативной диагностической методикой считается лишь биопсия и исследование ткани под микроскопом. Параллельно устанавливается степень фиброза печени и определяется расположение патологической ткани, после чего специалист делает заключение.
Перицеллюлярный, -венулярный, -портальный тип
Фиброзная ткань при перицеллюлярном типе располагается вокруг гепатоцитов, что наблюдается при алкогольной болезни, а также инфекционном гепатите.
Для венулярного — характерно замещение центральной вены фиброзной тканью. Если последняя располагается между веной и печеночными клетками, стоит говорить о перивенулярной форме. Данный вид патологии встречается при алкогольном поражении и кардиальном фиброзе печени.
В зоне портальных трактов располагается фиброз при портальной форме патологии. Подобное наблюдается при инфекционном, алкогольном, аутоиммунном, а также токсическом гепатитах. Зачастую гибнут гепатоциты, которые ближе всего находятся возле пораженных трактов. По мере увеличения численности мертвых клеток развивается перипортальный фиброз.
Перидуктальный, септальный, смешанный тип
При нарушении оттока желчи, на фоне застойных явлений фиброзная ткань локализуется по ходу желчевыводящих путей (перидуктальный тип).
Подобное отмечается при билиарном циррозе, склерозирующем холангите, а также различных аномалиях желчевыводящих протоков.
Когда в печеночных дольках визуализируются фиброзные перегородки, стоит заподозрить массовую гибель гепатоцитов. Эти перегородки могут отличаться размером и толщиной. Каждая из них изменяет дольковое строение железы.
Следствием этого является формирование ложных долек, нарушение нормального кровотока и гибель гепатоцитов. Подобные патологические процессы наблюдаются при хронических гепатитах.
При смешанном типе в печеночных тканях обнаруживаются комбинации перечисленных форм. Данная форма чаще всего обнаруживается при фиброзном поражении железы. Она может встречаться при различной печеночной патологии.
Профилактика
Подтвержденных доказательств пользы профилактических мер не существует. Отслоение СД в задней части происходит у 75% лиц старше 65 лет.
Однако, поскольку паутинообразное белесое образование является защитной реакцией на ОСТ, возможно дальнейшее воспаление, образование рубцовой ткани и экссудата. Данные осложнения можно предотвратить, обратившись в больницу.
Фиброза можно избежать, выполняя ряд следующих рекомендаций:
- избегать травм;
- своевременно обращаться в больницу;
- лечить глазные болезни правильно;
- осуществлять профилактику офтальмологических проблем в пожилом возрасте регулярно.
↑ 2. Псевдогистоплазмозный синдром
Псевдогистоплазмозный синдром получил своё название из-за сходства его офтальмоскопической картины с признаками гистоплазмоза, распространённого в некоторых эндемичных районах, в частности, на Среднем Западе США.
Жалобы могут отсутствовать до вовлечения в процесс центральной зоны глазного дна.
Характерные симптомы: наличие триады признаков (перипапиллярная атрофия с отложением пигмента, ХНВ в макулярной зоне и множественные атрофические очаги в заднем полюсе и на периферии глазного дна). В центральной зоне обычно обнаруживают от четырёх до восьми очагов небольшого размера (200-500 мкм) с чёткими границами. Пигмент в очагах, как правило, отсутствует, однако в отдельных случаях он откладывается в центре очага. На периферии сетчатки очаги могут быть большего или меньшего размера, иногда они отсутствуют.
Субретинальная неоваскулярная мембрана расположена в непосредственной близости от атрофического очага. Для данного синдрома характерно отсутствие воспаления в СТ и переднем отрезке глаза. На ФАГ определяют субретинальную неоваскулярную мембрану. Атрофические очаги начинают флюоресцировать в раннюю фазу и прокрашиваются в поздней фазе подобно дефектам пигментного эпителия. Поражение глаз двустороннее. Заболевание встречают у лиц в возрасте старше 40 лет. При наличии ХНВ прогноз неблагоприятный.
Этиология заболевания не установлена, патогенез до конца не изучен.
Диагноз ставят на основании особенностей клинической картины и данных ангиографического исследования.
Дифференциальную диагностику проводят с мультифокальным хориоидитом и панувеитом, острой задней многофокусной плакоидной пигментной эпителиопатией, ретинопатией «выстрел дробью», криптококковым хориоретинитом, туберкулёзным хориоретинитом. саркоидозом, миопической дегенерацией сетчатки.
Центральная серозная ретинопатия
Это заболевание токсико-инфекционной природы, характеризующаяся спазмом сосудов хориокапиллярной пластинки сосудистой оболочки и проявляющаяся внезапным ухудшением зрения (снижение остроты и сужение полей зрения) с развитием центральной скотомы, помутнением и отеком сетчатки в области желтого пятна. Может привести к отслойке сетчатки.
Лечение центральной серозной ретинопатии
Лазерная коагуляция сетчатки