ТРАХОМА
(греч. trachys шероховатый, неровный + -oma; син.:
conjunctivitis trachomatosa, s. granulosa, ophthalmia bellica, s. militaris
) — хроническое инфекционное заболевание глаз, вызываемое хламидией трахомы, характеризующееся поражением роговицы и конъюнктивы с образованием фолликулов (трахоматозных зерен), а в поздней стадии — рубцеванием конъюнктивы и хряща век.
Трахома известна с древнейших времен. В папирусе Эберса, относящемся приблизительно к 17 — 16 в. до н. э., содержится описание болезни глаз, поражавшей население Африки и Азии, при к-рой наблюдались выделения из глаз, грануляции, выпадение ресниц, заворот век, рубцевание и помутнение роговицы. Термин «трахома» впервые встречается в сочинениях сицилийского врача Диоскорида (Dioscorides, 1 в. н. э.). К. Гален ввел термин «трахохматозный» и описал четыре стадии болезни. Появление Т. в Европе связывают с походом Наполеона в Египет в 1798 г., после к-рого возникла эпидемия заболевания глаз, названного тогда египетской (восточной, военной, зернистой) офтальмией.
В наст, время Трахома широко распространена в развивающихся странах Юго-Восточной Азии и Африки. По данным ВОЗ (1981), в мире трахомой поражены св. 500 млн. человек, из них примерно у 2 млн. это заболевание явилось причиной полной слепоты.
В царской России Трахома имела значительное распространение и являлась основной причиной слепоты. Высокая заболеваемость Т. была во многом обусловлена крайне низким уровнем медпомощи, неблагоприятными социально-бытовыми факторами. После Великой Октябрьской социалистической революции началась планомерная борьба с Т. Постановлением ВЦП К и СНК РСФСР от 28 ноября 1927 г. были определены основные направления в проведении оздоровительных мероприятий: организация сети специальных леч.-проф. учреждений в неблагополучных по трахоме районах (сестринские и врачебные трахоматозные пункты, трахоматозные диспансеры, подготовка специалистов, выявление больных и проведение обязательного лечения). На территории СССР благодаря принятым профилактическим мерам и развитию специализированных видов помощи удалось добиться ликвидации трахомы как массового заболевания; встречаются только спорадические случаи. Среди вновь выявленных больных до 80—90% составляют лица с рецидивами трахомы.
Возбудитель Т. открыт в 1907 г. С. Провачеком и Хальберштедтером (L. Halberstadter) и отнесен ими к группе хламидий трахомы — Chlamydia trachomatis (см. Хламидии).
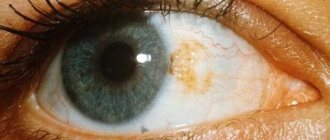
Рис. 1. Цитологический препарат соскоба конъюнктивы при трахоме: к ядру эпителиальной клетки плотно примыкает тельце Провачека—Хальберштедтера (указано стрелкой); окраска по Романовскому—Гимзе; X 900. Рис. 2. Внешний вид глаза при трахоме II стадии: прорастание сосудов в роговицу в области верхней части лимба (трахоматозный паннус). Рис. 3. Внутренняя поверхность верхнего и нижнего века при трахоме III стадии: участки инфильтрации и фолликулы (1) в конъюнктиве чередуются с нежными рубиами (2). Рис. 4. Внутренняя поверхность верхнего века при трахоме IV стадии: распространенные белесоватые участки рубцовой ткани в конъюнктиве; темно-бурые пятна на конъюнктиве—кровоизлияния.
Возбудитель Т. обнаруживается в цитоплазме клеток эпителия конъюнктивы в форме включений — телец Провачека — Хальберштедтера (цветн. рис. 1).
Начало заболевания связано с повреждающим действием возбудителя на эпителиальные клетки конъюнктивы и роговицы; затем воспалительный процесс распространяется на более глубокие ткани конъюнктивы, поражает хрящи век. Активные формы заболевания чаще наблюдаются в возрасте 4—10 лет, последствия Т.— трихиаз (см. Веки) и заворот век (см.) — в возрасте старше 50 лет. Женщины болеют в 3 раза чаще, чем мужчины.
Туберкулез и другие хрон. заболевания, глистные инвазии, алиментарная дистрофия отягощают течение Т. Заворот век, трихиаз, поражение слезных путей, а также сезонные эпидемии бактериального и вирусного конъюнктивита способствуют рецидивам Т.
Эпидемиология
Трахома — заболевание эндемического характера. В распространении Т. большую роль играют условия жизни населения и уровень его сан. культуры. Перенос возбудителя инфекции осуществляется прямым или косвенным путем (через руки, одежду, полотенца).
Основными источниками инфекции в очагах Т. являются больные активными формами заболевания. Существенная роль в передаче инфекции принадлежит также больным стертыми формами Т., с рецидивами заболевания, а также носителям возбудителя инфекции, лицам с необычной локализацией (напр., в слезных путях) и атипичным течением процесса.
Патологическая анатомия
Основным морфол. проявлением Трахомы является хрон. воспаление конъюнктивы с пролиферацией и гиперплазией аденоидной ткани, завершающееся развитием рубцовых изменений. Для Трахомы характерно одновременное наличие признаков воспаления, пролиферации соединительной ткани и эпителия, явлений дистрофии.
В начальном периоде Т. в конъюнктиве определяется диффузная инфильтрация нейтрофильными лейкоцитами и гистиоцитами. Начиная с 10—12-го дня заболевания развивается лимфоцитарная и плазмоклеточная инфильтрация. В последующем появляется большое количество юных недифференцированных клеточных форм с наличием многочисленных фигур митозов; в тяжелых случаях — большое число лимфобластов, плазматических клеток и базофилов.
Кроме диффузной инфильтрации, для Т. характерно образование фолликулов, к-рые вначале представляют собой очаговые скопления лимфоцитов (незрелые фолликулы). В зрелом фолликуле различают периферическую зону, состоящую из лимфоцитов, и более светлую центральную зону (центр размножения), в состав к-рой входят эпителиоидные клетки, лимфобласты, гистиоциты, фагоциты.
Трахоматозный процесс отмечается рано наступающими дистрофическими изменениями и некрозом ткани конъюнктивы, прежде всего в области фолликулов. Строма фолликулов подвергается склерозу и гиалинозу, но возможна их резорбция без образования рубца. Вокруг фолликулов развивается волокнистая ткань, формирующая капсулу, в к-рой могут многие годы оставаться «замурованными» клеточные инфильтраты и возбудитель инфекции.
У больных с тяжелым течением заболевания преобладают диффузно-инфильтративные процессы в конъюнктиве и отек, отмечается утолщение конъюнктивы с увеличением размеров фолликулов и их заметным выстоянием — папиллярная форма трахомы.
В роговице отмечается диффузное воспаление различной интенсивности с проникновением новообразованных сосудов и инфильтрации в область верхней части лимба (цветн. рис. 2) и образованием трахоматозного паннуса (см.). В тяжелых случаях в строме (собственном веществе) роговицы (см.) появляются фолликулы (истинная Т. роговицы). В слезных органах (см.) наблюдается воспаление с лимфоидно-плазмоклеточной инфильтрацией и рубцеванием. В тяжелых случаях инфильтрация распространяется в глубокие слои хряща век. В мейбомиевых железах наблюдается развитие кист, вакуолизация, жировая дистрофия, гиалиноз, амилоидоз хряща.
Диагностика
Диагноз ставится на основе жалоб пациента и инструментального осмотра глаза. При осмотре выявляются изменения структуры зрительных органов: образуются характерные фолликулы и сосочки. В зависимости от стадии болезни фолликулы могут находиться в стадии образования, разрастания, соединения или рубцевания.
Чаще всего врач производит осмотр при помощи бинокулярной лупы. Может понадобиться исследование щелевой лампой. Врач определяет, нарушены ли зрительные функции, насколько снизилось зрение у пациента (если имеются результаты ранее проведенных осмотров). Офтальмолог назначает следующие лабораторные исследования:
- цитологическое исследование соскоба с конъюнктивы;
- изучение состава фолликул;
- определение наличия антител в крови;
- бактериальный посев отделяемого;
- биомикроскопия глаза;
- определение возбудителя на основе анализа ДНК.
Самую точную диагностику дает микроскопия мазков с воспаленной конъюнктивы, а также выявление внутриклеточных включений (телец Провацека-Хальберштедтера).
Если есть системные заболевания, пациент направляется на консультацию к другим специалистам. По результатам анализов пациенту назначается лечение.
Клиническая картина
Инкубационный период — 7—14 дней. Поражаются обычно оба глаза. Начало заболевания может быть незаметным, без субъективных ощущений. Иногда появляется незначительное слизисто-гнойное отделяемое, ощущение инородного тела и чувство жжения в глазах.
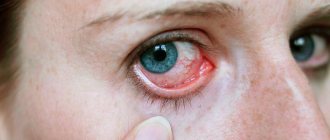
Возможно и острое начало болезни. При этом наблюдаются симптомы острого конъюнктивита (см.), напоминающего конъюнктивит с включениями; отмечаются гиперемия кожи век, светобоязнь, обильное слизисто-гнойное отделяемое; конъюнктива отечна, гиперемирована.
Примерно в 25% случаев встречаются стертые формы, при к-рых симптоматика скудная, и заболевание часто диагностируют как хрон. конъюнктивит.
В клин, картине Т., согласно классификации В. В. Чирковского (1935) и Мак-Каллена (A. F. Mac Callan, 1936), выделяют четыре стадии. I стадия (начальная Т.) — развитие воспалительных явлений в конъюнктиве, появление незрелых и единичных зрелых фолликулов (трахоматозных зерен) на верхнем веке и в переходных складках с отеком и васкуляри-зацией верхней части лимба, с поверхностной субэпителиальной инфильтрацией роговицы. II стадия (активная Трахома) — дальнейшее развитие фолликулов, папиллярная гиперплазия их в области переходных складок и хряща, формирование паннуса и инфильтратов в роговице; появление отдельных рубцов как следствие некроза фолликулов. III стадия (рубцующаяся Т.) — преобладание процессов рубцевания конъюнктивы век, переходных складок с сохраняющимися явлениями воспаления (цветн. рис. 3), характерными для I и II стадий. IV стадия (рубцовая Т.) — клинически излеченная Т.: фолликулы и инфильтраты полностью замещены рубцовой тканью (цветн. рис. 4).
В зависимости от преобладания тех или иных патол. элементов в активном периоде (I — III стадии) Трахомы выделяют четыре формы заболевания: фолликулярную, при к-рой наблюдаются преимущественно фолликулы; папиллярную, с преобладанием сосочковых разрастаний; смешанную, когда обнаруживают и фолликулы, и сосочковые разрастания; инфильтративную, характеризующуюся преимущественной инфильтрацией конъюнктивы и хряща век.
При заражении в раннем детском возрасте клин, картина Т. напоминает бленнорею новорожденных (см. Бленнорея); при повторных обострениях у этих больных развиваются характерные для Т. рубцовые изменения роговицы, выявляемые при биомикроскопии (cм. Биомикроскопия глаза).
Наиболее тяжелым осложнением Т. является трахоматозная язва роговицы, возникновению к-рой способствует вторичная бактериальная инфекция. Язва роговицы может сопровождаться гипопионом (см.), прободением, эндофтальмитом (см.), панофтальмитом (см.). К осложнениям Т. относятся также острые и хрон. конъюнктивиты, развивающиеся вследствие присоединения бактериальной или вирусной инфекции. При Т. часто (до 10% случаев) наблюдаются заболевания слезных органов (см.) — дакриоадениты, дакриоциститы, каналикулиты, вызываемые возбудителем Т. в сочетании с вторичной инфекцией.
Последствия Т. обусловлены процессом рубцевания. Развитие рубцовой ткани в области переходных складок конъюнктивы приводит к появлению сращений между конъюнктивой века и глазного яблока; при этом конъюнктивальные своды укорачиваются или исчезают совсем (спмблефарон). Изменения в хряще верхнего века при Т. приводят к завороту век (см.), неправильному росту ресниц (трихназ). Как следствие Т. развивается опущение верхнего века (см. Птоз), придающее лицу своеобразное сонное выражение. В исходе рубцовых изменений слезной железы уменьшается слезоотделение и наступает высыхание конъюнктивы и роговицы — ксероз (см. Ксерофтальмия). Выраженное рубцевание конъюнктивы в сочетании с трихиазом и заворотом век приводят к снижению зрения, а рубцевание и помутнение роговицы — к частичной или полной потере зрения.
Стадии трахомы
Основные стадии протекания трахомы, которые выделяют специалисты, являются следующие:
- Первая стадия
характеризуется воспалением слизистой области. Веки начинают отекать и образуется инфильтрат, поэтому ресницы могут слипаться и выпадать. Пациента может преследовать ощущение песка в глазах. Кроме того, неприятное чувство может вызывать свет. Возможны единичные возникновение фолликул, которые по внешности будут напоминать просяные зерна. - На второй стадии
развития трахомы человек наиболее опасен для окружения, так как болезнь становиться очень заразной. Пациент страдает синдромом обильного слезотечения. Количество фолликул резко увеличивается, по виду они начинают походить на икру лягушки. Причем их состояние не отличается стабильностью, напротив они могут сливаться друг с другом, вызывая сильное отекание. Часть фолликул может переживать процесс распада, оставляя рубцовую ткань. На этом этапе течение заболевания затрагивает роговицу глаза, что может вызвать снижение качества зрения. - Третья стадия
отличается активным рубцеванием тканей. Новые фолликулы еще продолжают тревожить пациента, но их количество значительно снижается. Процесс воспаления затихает, фолликулы усыхают и оставляют рубцы. Они хорошо видны при ближайшем рассмотрении, так как имеют белый цвет. Увеличение количества рубцовой ткани приводит к деформации века. Как правило, под наибольшее негативное воздействие попадает область верхнего века. Причем ресничный край может заворачиваться внутрь, вызывая повреждение роговицы. - На последней стадии
воспаление, мучившее пациента, проходит, и очаг инфекции угасает. С клинической точки зрения человек будет считаться здоровым. Однако на этом этапе предстоит решать негативные последствия, перенесенного заболевания. Роговица отличается помутневшим видом, а проходимость слезного канала сокращается. Ткань верхнего века, перенесшая процесс рубцевания, может закрывать почти весь глаз. На этой стадии может наступит полная потеря зрения. Удалить ткань закрывающую глаз можно лишь с помощью операционного вмешательства.
Приведенные стадии описывают процесс заболевания без своевременного лечения. Последние этапы развития трахомы может привести к потере зрения, полностью либо частично. Поэтому обращение к врачу при первых неприятных симптомов может спасти пациенту зрение.
Диагноз
Клин, диагностика Т. основывается на результатах исследования конъюнктивы и роговицы. Для установления диагноза должно быть не менее 2 из 4 следующих признаков: фолликулы на конъюнктиве верхнего века; фолликулы в области верхнего лимба пли их последствия; типичные рубцы конъюнктивы; паннус, более выраженный в верхней части лимба. В эндемических очагах достаточно наличия одного из указанных признаков.
К основным методам лабораторной диагностики относят: 1) цитологическое исследование (см,) соскобов с конъюнктивы (цитоскопия) и одновременно на наличие телец Провачека — Хальберштедтера в клетках эпителия; 2) выявление антигена трахомы методом флюоресцирующих антител (см. Иммунофлюоресценция) в эпителиальных клетках соскобов с конъюнктивы; 3) выделение хламидий Т. из конъюнктивы методом культивирования в желточном мешке куриных эмбрионов или в культуре тканей (см. Культивирование вирусов); 4) определение специфических антител (см.) в сыворотке крови.
Дифференциальную диагностику проводят с другими фолликулярными конъюнктивитами. При этом в начальных стадиях Т. основным дифференциально-диагностическим признаком является наличие включений Провачека — Хальберштедтера в эпителиальных клетках конъюнктивы и образование паннуса в верхнем сегменте роговицы. Дифференциальная диагностика с паратрахомой (конъюнктивит с включениями, бленнорея с включениями), вызываемой возбудителем той же группы, представляет значительные трудности в связи со сходством клин, картины, а также с тем, что при паратрахоме, как и при Т., в эпителиальных клетках конъюнктивы обнаруживают включения Провачека — Хальберштедтера. Важнейшим признаком паратрахомы является преимущественное поражение одного глаза, аденопатия; кроме того, дифференциацию проводят по локализации и форме фолликулов, наличию сосочковых разрастаний, характеру поражения роговицы (см. Конъюнктивит, табл.). Трахому IV стадии необходимо дифференцировать с последствиями ожогов конъюнктивы и роговицы, а также заболеваний, сопровождающихся образованием рубцов в конъюнктиве: пемфигуса конъюнктивы (см.Конъюнктива), дифтерии (см.), сухого кератоконъюнктивита Шегрена (см. Шегрена синдром), контагиозного моллюска (см. Моллюск контагиозный) и др.
Причины трахомы
Причиной трахомы глаза являются бактерии Chlamydia Trachomatis. Эти бактерии по сути являются внутриклеточными паразитами. По начальным признакам часто созвучна с симптомами конъюнктивита, хотя возбудителем выступают именно бактерии. Паразит заселяет клетки организма человека, при этом реагируя как вирус.
Причиной развития трахомы может быть инфицирование хламидиями от уже зараженного человека. Часто болезнь начинает развиваться из-за касания грязными руками лица и области вокруг глаз. В таком случае человек происходит самозаражение. Инфицирование может происходить и в результате пользования общими предметами, которые предназначены для личной гигиены. К примеру, через грязное полотенце, находящее в общей доступности. Кроме того, трахому часто разносят насекомые, опасны даже обычные мухи.
Лечение
Методы медикаментозного лечения Т. разработаны в СССР под руководством М. П. Чумакова. Специфическое этиотропное лечение проводят антибиотиками (см.) и сульфаниламидами (см. Сульфаниламидные препараты). Наиболее эффективны антибиотики тетрациклинового ряда (см. Тетрациклины).
Антибиотики применяют в виде 1% мазей, к-рые закладывают в конъюнктивальный мешок 3—6 раз в день. В последующие 6 мес. аппликации мази сокращают до 1 раза в день (противорецидивное лечение); проводят диспансерное наблюдение. В странах с недостаточно развитой системой здравоохранения по рекомендации ВОЗ (1981) проводят перемежающееся лечение: аппликации тетрациклиновой глазной мази или препаратов пролонгированного действия (дибиомициновой и дитетрациклиновой глазных мазей) 2 раза в день в течение 5 дней, или 1 раз в день в течение 10 дней каждого месяца; продолжительность курса лечения — 6 мес. При тяжелой форме заболевания местное применение тетрациклина в виде 1% мази сочетают с приемом его внутрь по 250 ООО ЕД 4 раза в день в течение 3—4 нед. Кроме того, назначают сульфапиридазин-натрий (в первые сутки 1—2 г, в последующие 9 дней по 0,5 г) пли доксициклин 1 раз в сутки в течение 3—4 нед. С 1966 г. для лечения Т. используют также препараты интерферона (см. Индукторы интерферона, Интерферон), преимущественно при непереносимости антибиотиков и сульфаниламидов. По показаниям на фоне лечения производят нетравмирующие экспрессии фолликулов — выдавливание специальными пинцетами, осуществляемое под местной анестезией с соблюдением правил асептики и антисептики.
При грубом рубцевании применяют повторную множественную диатермокоагуляцию (см.) очаговых инфильтратов. Локализованный трихиаз устраняют тщательной эпиляцией ресниц, а также с помощью электролиза (разрушение волосяных луковиц путем введения электродов) или криохирургии (см.). При трихиазе в сочетании с энтропионом (заворот век) применяют пластические операции передней пластинки века (см. Блефаропластика). С помощью операции Снеллена выпрямляют хрящ, удаляя с его выпуклой поверхности кусочек призматической формы и сближая края полулунной канавки лигатурами. Осуществляют пластику краев век, используя различные трансплантаты, слизистую оболочку с губы (операция Сапежко), кетгут, консервированную пуповину. При тяжелом паннусе предложена перитомия (рассечение конъюнктивы глазного яблока вокруг лимба) и периэктомия (срезание полоски конъюнктивы шириной до 2—3 мм вокруг верхней части лимба с соскабливанием эписклеральной пластинки), что приводит к рубцеванию и обратному развитию паннуса. При тяжелом ксерозе сшивают веки, оставляя несшитым небольшое пространство в области зрачка, производят пересадку слизистой оболочки и операцию перемещения стенонова протока (околоушного протока, Т.) в конъюнктивальный мешок (см. Ксерофтальмия).
Осложнения
При отсутствии своевременного и адекватного лечения возможно развитие серьезных осложнений. К ним относятся:
- синдром сухого глаза;
- образование мутной пленки на роговице;
- рубцевание слизистой оболочки;
- заворот века;
- трихиаз – аномальное направление роста ресниц;
- дакриоаденит – воспаление слезной железы;
- дакриоцистит – поражение слезного мешка;
- каналикулит – воспалительные процессы в слезных канальцах;
- иридоциклит – болезнь глаз, при которой поражаются радужка и ресничное тело;
- полная утрата зрения.
Последние осложнения возникают в результате присоединения вторичной бактериальной инфекции. Наиболее серьёзное осложнение (гнойная язва роговицы) может привести к ее перфорации и к резкому снижению зрения вплоть до его потери. Возможно высыхание роговицы в результате гибели желез конъюнктивы.
С некоторыми видами осложнений справляются только хирургическими методами. Криохирургия позволяет удалить неправильно растущие ресницы. При завороте век показана пластическая операция.
Учитывая серьезные осложнения, необходимо посещать врача при первых признаках болезни. Особенно если в последнее время вы посещали страны с неблагополучной эпидемиологической обстановкой по этому заболеванию (Юго-Восточная Азия, Африка).
Прогноз и Профилактика
Прогноз при своевременно начатом лечении благоприятный. До 80% больных излечивается в течение 2—3 мес. Возможны рецидивы через 5—20 лет и более при IV стадии болезни. При недостаточном лечении, осложненном течении, а также несвоевременном применении хирургических методов лечения Т. приводит к потере зрения.
Профилактика. В СССР создана система организационных, лечебных и профилактических мероприятий, обеспечивших ликвидацию Т. как массового заболевания. В р-нах распространения Т. была организована широкая сеть трахоматозных диспансеров (районных, городских, областных, республиканских). Они представляют собой леч.-проф. учреждения, в структуре к-рых имеются амбулатория, стационарные отделения, диагностические лаборатории, организационный отдел. В диспансерах проводят лечение больных активными формами Т., диагностику и лечение стертых форм заболевания и рецидивов, а также конъюнктивитов, вызываемых хламидиями, вирусных и бактериальных конъюнктивитов. В хирургических отделениях диспансера выполняют операции по поводу последствий Т. Трахоматозный диспансер осуществляет длительное наблюдение за семейными очагами и лицами с IV стадией Т., массовые осмотры населения, выборочный контрольный осмотр лиц, переболевших Т., регулярные осмотры детей и допризывников в очагах распространения заболевания с целью выявления больных Т. При необходимости создаются передвижные амбулатории и временные стационары, оснащенные лабораторным оборудованием, необходимым для проведения квалифицированного массового эпидемиол. обследования, диагностики и лечения больных. Диспансер организует подготовку кадров — обучение врачей и среднего медперсонала, проводит широкую сан.-просвет, работу среди населения, контроль за соблюдением гиг. требований в семейных очагах Т. В период резкого снижения заболеваемости в зонах распространены Т. трахоматозные диспансеры, не ослабляя работы по профилактике Т., принимают участие в оказании офтальмол. помощи населению по поводу других заболеваний глаз.
Библиогр.:
Антибиотикотерапия трахомы, под ред. М. П. Чумакова и А. С. Савваитова, М., 1955; Даусон Ч. Р., Джоне Б. Р. и Тариццо М. Л. Руководство по борьбе с трахомой, пер. с англ., М., 1983; Зайцева Н. С. Трахома, М., 1976; М а й ч у к Ю. Ф. Антибиотики в офтальмологии, с. 173, М., 1973; он же, Вирусные заболевания глаз, М., 1981; Маслова И. П. Изучение эпителия конъюнктивы век при трахоме с помощью электронного микроскопа, Вестн. офтальм., № з, с. 17, 1963; Многотомное руководство по глазным болезням, под ред. В. Н. Архангельского, т. 2, кн. 1, с. 77 и др., М., 1960; Руководство по глазной хирургии, под ред. М. Л. Краснова, с. 38, М., 1976; Руководство по трахоме, под ред. Г. X. Кудоярова и др., ч. 1—3, Уфа, 1970; С а в в а и т о в А. С. Лечение и профилактика трахомы, М., 1955; Ч и р к о в с к и й В. В. Трахома, Л., 1953; Ш а т к и н А. А. Трахома, Л., 1 965; А о u с h i с h e М. Pathologie oculaire en Afrique du Nord, Rev. int. Trachome, t. 55, p. 97, 1978; Daghfous T. Trachoma, ibid., t. 53, p. 9, 59, 1976; D а о X и a n Tra et Vu С o n g Long, La liquidation de l’entropion-trichiasis et de ]a cataracte dans la lutte contre la cecite au Viet-nam, ibid., t. 56, p. 65, 1979; D a-r о u g a r S. a. o. Topical therapy of hyperendemic trachoma with rifampicin, oxytetracyclme, or spiramycin eye ointments, Brit. J. Ophthal., v. 64, p. 37, 1980; Diallo J. S. a. Cornand G. A. Post trachomatous degeneration, Rev. int. Trachome, t. 55, p. 5, 1978; Field methods for the control of trachoma, ed. by M. L. Ta-rizzo, Geneva, 1973; G h i o n e М., Werner G. H. et Cerulli L. Problemes immunologiques du trachome, Rev. int. Trachome, t. 51, p. 3, 1974; Mac Callan A. F. Trachoma, L., 1936; Schachter J. Complement-fixing antibodies to bedsonia in Reiter’s syndrome, TRIC agent infection, and control groups, Amer. J. Ophthal., v. 71, p. 857, 1971; Treharne J. D. a. o. Antichlamydial antibody in tears and sera, and serotypes of Chlamydia trachomatis isolated from schoolchildren in Southern Tunisia, Brit. J. Ophthal., v. 62, p. 509, 1978; V 6r i n P. Trachome et conjoncti-vite a inclusions similitudes et differences. Rev. int. Trachome, t. 57, p. 30, 1980.
H. С. Зайцева.
Содержание
- 1 Признаки и симптомы
- 2 Причина
- 3 Диагностика 3.1 Классификация Маккаллана
- 3.2 Классификация ВОЗ
- 4.1 Экологические меры
- 5.1 Антибиотики
- 7.1 Устранение
- 8.1 Этимология