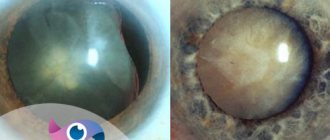
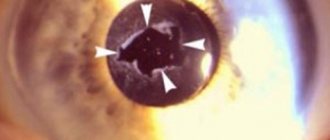
Несмотря на прогресс хирургии катаракты в настоящее время, факоэмульсификация набухающей катаракты продолжает вызывать затруднения даже у опытных хирургов [1—4]. При вскрытии передней капсулы хрусталика возможен ее неуправляемый линейный разрыв с расхождением краев, что в англоязычной литературе определяется как синдром «аргентинского флага». Если же этого разрыва удалось избежать при вскрытии передней капсулы хрусталика, он может появиться при формировании переднего капсулорексиса [5—7]. Линейный разрыв уходит за экватор, может перейти на заднюю капсулу, привести к выпадению стекловидного тела и смещению ядра в задний отдел глаза [8—11].
Для уменьшения опасности таких осложнений в 2003 г. была предложена технология малого «управляемого» капсулорексиса [5]. В последующие годы проблема факоэмульсификации зрелой набухающей катаракты получила свое дальнейшее развитие [9].
Цель работы — усовершенствование технологии факоэмульсификации набухающей зрелой катаракты и изучение механизма возможного неконтролируемого разрыва передней капсулы при выполнении переднего капсулорексиса.
Причины возникновения катаракты
Помутнение хрусталика (катаракта) может происходить в любом возрасте и факторы, предрасполагающие к возникновению катаракты, достаточно обширны:
- старение организма
- наследственная предрасположенность
- травмы глаза (контузии, проникающие ранения)
- воспалительные заболевания глаз
- сопутствующие заболевания глаз (глаукома, миопия высокой степени и т.д.)
- химическое, ультрафиолетовое, ионизирующее или радиационное воздействие на организм
- эндокринные заболевания (сахарный диабет, гипо- и гипертиреоз и др.)
- иммунные и обменные нарушения и т.д.
Возрастные изменения хрусталика
На протяжении всей жизни происходит изменение величины, формы, консистенции и прозрачности хрусталика. У новорожденного он практически шаровидной формы, мягкий, прозрачный и бесцветный. С возрастом хрусталик приобретает форму двояковыпуклой линзы, с более плоской передней поверхностью и становится желтоватым по цвету, полностью сохраняя при этом свою прозрачность. Интенсивность желтого оттенка с возрастом увеличивается.
Формирование хрусталиковых волокон происходит в течение всей жизни, однако объем хрусталика увеличивается только до определенного возраста. Это связано с уплотнением центральных отделов хрусталика, состоящих из более старых волокон. В результате плотность ядра все время увеличивается: от небольшого и мягкого эмбрионального ядра у новорожденного, до четко дифференцируемого у взрослого (к 25-30 годам), а затем крупного, пожелтевшего и склерозированного у пожилого человека.
Приблизительно к 60-летнему возрасту способность к аккомодации утрачивается практически полностью. Это связано с уплотнением и склерозом ядра хрусталика – факосклерозом. В связи с этим человеку становится трудным четко различать предметы, находящиеся на близком расстоянии – после 40 лет наступает так называемый пресбиопический возраст. В этот период в связи с нарушением питания хрусталика, замедлением в нем обмена веществ в различных его слоях могут возникать начальные помутнения.
Симптомы катаракты
Основным симптомом катаракты является затуманивание зрения с последующим снижением остроты зрения.
Но, также могут возникать следующие симптомы:
- двоение изображения
- появление ореола вокруг источника света
- ухудшение цветового зрения
- ухудшение зрения в ночное время
Стадии старческой (возрастной) катаракты
При начальная катаракте помутнение глазного хрусталика появляется по периферии, а оптическая зона прозрачна. Незрелая катаракта — помутнения начинают затрагивать оптическую зону. Это приводит к уже ощутимому снижению остроты зрения. Зрелая катаракта — помутнение происходит всего вещества хрусталика. Острота зрения снижена значительно, может оставаться лишь светоощущение. Перезрелая катаракта — на этой стадии происходит распад хрусталиковых волокон, вещество хрусталика разжижается и хрусталик приобретает молочно-белый оттенок.
Все стадии катаракты, кроме «начальной», нуждаются в хирургическом лечении.
Стадии возрастной катаракты
Полный цикл развития болезни может занимать от нескольких месяцев до нескольких десятков лет. В большинстве случаев период начальной катаракты – самый длительный, затем события развиваются быстрее.
Стадии возрастной катаракты:
- начальная;
- незрелая;
- зрелая;
- перезрелая.
На начальном этапе катаракты симптомы снижения зрения могут отсутствовать, пациент узнает об этом от окулиста на приеме. При этом в хрусталике присутствуют незначительные уплотнения, как правило, вне оптической зоны.
На незрелой стадии возрастной катаракты появляются жалобы на ухудшение зрения. У близоруких пациентов увеличивается диоптрийная сила очков, их приходится заменять каждые полгода на все более сильные.
| Люди с дальнозоркостью, в том числе и возрастной, напротив, могут отмечать парадоксальное улучшение зрения вблизь и отказаться от очков для чтения. |
Такой эффект связан с набуханием ядра хрусталика и изменением его рефракции в большую сторону. Это носит название «миопизации катаракты».
В этот период можно классифицировать заболевание по локализации помутнений. Они могут находиться в коре органа – корковая катаракта, ядре – ядерная, под капсулой хрусталика – передняя или задняя субкапсулярная.
Незрелую стадию возрастной катаракты отличает объективное снижение зрения из-за оптической неоднородности хрусталика, но детали глазного дна при осмотре офтальмологом определяются.
Дальнейшее прогрессирование патологии характеризуется распространением помутнений на все слои биологической линзы. На зрелой стадии возрастной катаракты резко снижается острота зрения – до сотых долей. Называется это «предметным зрением» — видны лишь крупные объекты. При осмотре врачом глазное дно «за густым флером», невозможно осмотреть зрительный нерв и сетчатку.
Окружающие могут заметить белесый оттенок ранее абсолютно черного зрачка на больном глазу пациента.
На стадии перезрелой катаракты волокна хрусталика подвергаются лизису – разрушению, вплоть до опущения ядра в нижние отделы хрусталиковой сумки – «морганиева катаракта».
Подобные деструктивные изменения происходят и в связках, подвешивающих орган. Перезрелая катаракта – всегда осложненная.
| В запущенных случаях может возникать внутриглазное воспаление из-за проникновения продуктов распада за пределы капсулы фокусирующей линзы. |
Подвывих и вывих хрусталика в стекловидное тело — результат разрушения цинновых связок – также практически всегда сопровождает заключительную стадию возрастной катаракты.
Диагностика катаракты
Для установки диагноза катаракты необходимо проведение широкого офтальмологического обследования, включающего: визометрию (определение остроты зрения)
- офтальмометрию (измерение радиусов кривизны передней поверхности роговицы и ее преломляющей силы в разных меридианах)
- рефрактометрию (определение оптической силы глаза – рефракции)
- периметрию (определение периферического зрения)
- тонометрию (определение внутриглазного давления)
- биометрию (определение глубины передней камеры, толщины хрусталика, длины глаза)
- биомикроскопию (исследование тканей и сред глаза с помощью щелевой лампы)
- офтальмоскопию (исследование глазного дна)
Данные методы исследования позволяют диагностировать степень зрелости катаракты, определить сопутствующие заболевания глаз, выработать тактику лечения, позволяют рассчитать силу искусственного хрусталика при его замене и определить прогноз зрительных функций в ранние и отдаленные сроки после проведения лечения.
Причины развития катаракты
В настоящее время во всем мире интенсивно ведутся исследования причин и механизмов развития катаракты (катарактогенеза). Это особенно актуально в связи с тем, что катаракта является одной из основных причин обратимой слепоты. Ведь намного проще и дешевле предотвратить развитие катаракты, нежели годами проводить ее консервативное лечение, либо выполнять дорогостоящее хирургическое вмешательство.
Основные успехи в этой области достигнуты в изучении физико-химических процессов, приводящих к нарушению оптических свойств хрусталика. При старческой катаракте происходят изменения химического состава хрусталика. В начальном периоде развития катаракты увеличивается содержание воды, нарастает дисбаланс ряда ионов, аминокислот, одновременно уменьшается количество водорастворимых белков и витаминов, АТФ. Кроме того, снижается активность ряда ферментов, участвующих в процессе обмена веществ в хрусталике, резко уменьшается потребление кислорода, нарушаются процессы перекисного окисления липидов и др.
В настоящее время существует несколько теорий, объясняющих возникновение помутнений в хрусталике. Однако каждая из них в отдельности не может полностью объяснить сложные механизмы развития катаракты. Скорее всего, формирование возрастных помутнений в хрусталике есть результат комплексного влияния как внутренних (эндогенных), так и внешних (экзогенных) факторов. В настоящее время основной причиной формирования катаракты является механизм свободно-радикального окисления.
Свободные радикалы – химические соединения, обладающие высокой реакционной способностью. В организме они постоянно образуются при обмене веществ, однако разрушаются специальными ферментами и естественными антиоксидантами. Свободные радикалы очень опасны – они приводят к разрушению клеточных мембран и в конечном итоге вызывают гибель клетки.
В тканях глаза наиболее существенным дополнительным фактором, стимулирующим образование свободных радикалов, является свет, в особенности коротковолновая часть спектра в диапазоне 200-300 нм. В результате образования свободных радикалов в хрусталике происходит образование и накопление токсичных соединений, приводящих к необратимым изменениям белков.
Особую роль играет факт снижения в хрусталике с возрастом активности ферментов антиоксидантной защиты и уменьшение концентрации природных антиоксидантов (витамины А, Е, глутатион и др.).
Профилактика и лечение катаракты
На сегодняшний день вопрос о профилактике катаракты остается нерешенным и вызывает много споров.
Возможно проведение профилактических инстилляций (закапывания) в глаза препаратов, которые улучшают обменные процессы и замедляют процессы помутнения вещества хрусталика. Такие препараты назначаются только после проведения обследования врачом-офтальмологом.
Единственный способ лечения катаракты является ХИРУРГИЧЕСКИЙ.
Показание к хирургическому лечению катаракты является стойкое снижение остроты зрения, ограничивающее трудоспособность, доставляющее дискомфорт и снижающее качество жизни человека.
Сейчас существует несколько хирургических способов лечения катаракты, наиболее широкораспространенным среди которых является:
ультразвуковая факоэмульсификация катаракты
Этот метод хирургического лечения является в настоящее время «золотым стандартом» катарактальной хирургии. Данная операция производится при помощи ультразвукового прибора, наконечник которого вводится в переднюю камеру глаза через микроразрез (до 2,5 мм). После удаления мутного хрусталика эластичная интраокулярная линза (ИОЛ) или, как ее называют еще – «искусственный хрусталик» имплантируется через этот же разрез в сложенном состоянии, разворачиваясь в капсульном мешке.
Преимуществами способа являются:
- безболезненность процедуры
- время проведения операции менее получаса
- местная капельная анестезия
- отсутствие хирургических швов
- минимизация риска кровотечений, воспалений в связи с маленьким разрезом
- возможность проведения лечения в амбулаторном режиме.
экстракапсулярная экстракция катаракты
Данное хирургическое вмешательство считается более травматичным и применяется в далекозашедших случаях зрелой катаракты, когда недостаточно воздействия ультразвуком, чтобы удалить помутневший хрусталик.
Этот способ характеризуется большим разрезом роговицы и разрезом передней капсулы хрусталика, через которые ядро хрусталика и его массы выводятся из глаза и замещаются интраокулярной линзой (ИОЛ). Операция заканчивается наложением швов, что может привести к послеоперационному астигматизму.
интракапсулярная экстракция катаракты
Данный вид хирургического лечения катаракты характеризуется удалением хрусталика вместе с его сумкой, является травматичным и используется крайне редко, при невозможности осуществления первых двух способов хирургического лечения катаракты.
В нашем офтальмологическом отделении производятся все необходимые предоперационные обследования для лечения катаракты, и специалисты отделения владеют всем арсеналом оперативных вмешательств.
Телефон для записи на прием или 8
Лечение: текущие проблемы и варианты
Единственным эффективным методом лечения катаракты является ее хирургическая экстракция
с имплантацией интраокулярной линзы. На сегодняшний день факоэмульсификация (разрушение катаракты с помощью факоэмульсификатора Кельмана — Кавитрона) с последующей имплантацией интраокулярной линзы из акрила или силикона является одной из самых распространенных операций не только в России, но и в мире. Факоэмульсификация является дорогим, но экономически эффективным вмешательством: в США операция у 1,5 млн человек в год обходится в 3,4 млрд долларов, однако в течение последующих 13 лет доход достигает 4567% за счет улучшения качества жизни и восстановления трудоспособности [18].
В Шанхае количество экстракций катаракты с 2006 к 2009 г. увеличилось с 1741 до 2411 операций на 1 млн человек [27], с 2006 к 2010 г. в Иране — с 4723 до 6328 операций на 1 млн человек [28]. Однако на текущий момент снижение заболеваемости наблюдается лишь в ряде стран Латинской Америки, где частота экстракций катаракты возросла более чем вдвое за период с 2005 по 2012 г. [29]. Рост числа операций по удалению катаракты доступен лишь с помощью крупных государственных программ, таких как «бесплатная факохирургия для миллиона бедных» вкупе с обновлением политики медицинского страхования в Китае [30, 31] или программа в Индии, проведенная при поддержке Всемирного банка [32]. Недоступность медицинской помощи является актуальной проблемой: по данным обзорной работы 2012 г., к тому времени в мире практиковало 204 909 врачей-офтальмологов, при этом рост количества специалистов в развитых странах происходит вдвое медленнее, чем увеличение числа людей старше 60 лет. В развивающихся же странах наблюдается еще более выраженный дефицит специалистов [33]. В бывших социалистических странах и странах Латинской Америки до 85% офтальмологов не владеют катарактальной хирургией [29]. С учетом этого была определена одна из целей инициативы VISION 2021, выдвинутой ВОЗ, — не менее 4 офтальмологов на 1 млн человек.
Вместе с тем даже удовлетворительное обеспечение специалистами не гарантирует качественную медицинскую помощь [34]. Более качественная медицинская помощь ассоциируется с расположением в городской местности, стажем врача от 2 лет и работой в негосударственных организациях [28]. Частичным решением проблемы является распространение микроинвазивной экстракции катаракты, не требующей дорогостоящего оборудования и вызывающей меньше осложнений у начинающих хирургов, чем факоэмульсификация [35].
Вместе с тем не всегда недостаточная доступность медицинской помощи является главной причиной потери зрения от катаракты. В социумах с низким образованием пациенты отказываются даже от бесплатной хирургии, ссылаясь на слухи о возможной слепоте после операции [10, 36]. Также, несмотря на значимое снижение качества жизни из-за катаракты, 9 из 10 пациентов не готовы к оперативному лечению психологически либо по медицинским показаниям [37].
Консервативное лечение
катаракты разработано и изучено на текущий момент недостаточно. Имеющиеся данные посвящены препаратам, потенциально замедляющим прогрессирование катаракты. Ряд клинических исследований посвящен препарату
Офтан
®
Катахром
(Santen Pharmaceutical, Япония; производится в Тампере, Финляндия). Действующими веществами являются никотинамид (витамин РР), антиоксидант цитохром С и аденозин, играющий ключевую роль в энергетическом обмене. Аденозин является предшественником АТФ, обеспечивающим все метаболические процессы. Никотинамид (амид никотиновой кислоты; витамин РР) стимулирует синтез никотинамид-динуклеотида, который, в свою очередь, является кофактором дегидрогеназ. Цитохром С является гем-содержащим белком класса цитохромов, обладающим антиоксидантной функцией.
По данным плацебо-контролируемого двойного слепого параллельного исследования, опубликованного в 1987 г., комбинация этих действующих веществ статистически значимо ингибирует развитие помутнений хрусталика в течение сроков от 6 мес. [40]. Первым исследованием глазных капель Офтан® Катахром в отечественной литературе является работа Г.С. Полунина, опубликованная в 2001 г. Для исследования были отобраны 158 пациентов, получавших Офтан® Катахром или азапентацен. В группе пациентов, получавших Офтан® Катахром, отмечалась стабилизация или снижение оптической плотности кортикальных слоев хрусталика; у 62% пациентов из этой группы с кортикальными катарактами зафиксировано улучшение остроты зрения [41].
О.Г. Гусаревич и соавт. изучили нормализующее влияние Офтан® Катахрома на предрасположенное развитие заболевания in vivo
. У крыс линии OXYS, являющихся биологической моделью развития катаракты и макулярной дегенерации сетчатки, применение препарата обеспечивало достоверное отсутствие признаков прогрессирования катаракты и макулярной дегенерации [42].
В исследовании Е.В. Егоровой 288 пациентов были рандомизированы на 4 группы: больные, получавшие Офтан® Катахром или азапентацен, были разделены на подгруппы, получавшие или не получавшие ультразвуковую терапию. Через 24 мес. наблюдения в слезной жидкости были отмечены признаки улучшения обменных процессов (отсутствие патологических взаимодействий белковых и неорганических компонентов) у 28% пациентов, получавших Офтан® Катахром, и у 48,9% пациентов, получавших Офтан®Катахром с ультразвуковой терапией (р<0,05). К концу срока наблюдения продолжительностью 2 года у более чем половины пациентов, инстиллировавших Офтан® Катахром, сохранялась изначальная острота зрения и не наблюдалось новых помутнений в хрусталике. В других подгруппах наблюдались менее выраженные изменения [43]. Позже Е.В. Егорова и соавт. опубликовали другое исследование, также посвященное эффективности глазных капель Офтан® Катахром в сочетании с ультразвуковой терапией [44].
В работе Т.Н. Лумповой Офтан® Катахром применялся у пациентов с катарактой, протекающей совместно с компенсированной первичной открытоугольной глаукомой I–II стадии. 67 пациентов (120 глаз) после регулярных инстилляций препарата отмечали субъективное улучшение зрения; в отдаленном периоде у большинства больных (54% глаз) наблюдалась стабилизация процесса, а в 13% случаев острота зрения повысилась. Автор предполагает, что препарат Офтан® Катахром может способствовать частичному рассасыванию имеющихся помутнений [45].
Осложненная катаракта ― особенности и отличия
Катаракта ― это болезнь глаз, чаще всего дающая о себе знать в пожилом возрасте. Белковая основа хрусталика с развитием патологии претерпевает специфические изменения. В результате главная оптическая линза теряет присущую ей прозрачность, она мутнеет, что влечет за собой снижение остроты зрения. Болезнь нарушает привычный уклад жизни человека. Чтобы восстановить утраченные возможности, больной обращается к врачу офтальмологу.
Осложненная катаракта ― это тяжелая форма нарушений, развивающихся на фоне сопутствующих болезней. Хронические патологии осложняют течение катаракты, что требует профессиональной помощи специалистов. Обычно заболевание развивается на одном глазу, хотя в медицинской практике встречаются случаи формирования нарушений двухстороннего типа (на двух глазах).
Патология развивается у молодых людей и пожилых пациентов. Женщины страдают от этой болезни чаще, чем мужчины. Помутнение линзы необратимо, патология прогрессирует, что способно за короткий срок привести к полной слепоте. Своевременное обращение в клинику ― единственный шанс на спасение зрения.
Классификация и причины болезни
Врачи выделяют осложненную катаракту, связанную с общими заболеваниями организма. В этом случае причиной болезни становятся:
- Нарушения гормонального баланса, сбои в эндокринной системе.
- Дисгармоничные процессы метаболизма, авитаминоз, интоксикация.
- Сахарный диабет (в этом случае осложненная катаракта развивается быстро, легко захватывает оба глаза). Совмещение этих болезней встречается в 40% случаев. Яркий признак подобного типа ― меняющееся в течение дня зрение.
- Судороги, сбой в водно-солевом обмене. Приводят к тетанической форме болезни.
- Нервно-мышечные поражения наследственного характера. Провоцируют развитие миотонической осложненной катаракты, которой присущи многочисленные участки помутнения и блестящие частицы (кристаллики холестерина).
- Дерматологические проблемы (экземы, нейродерматические бляшки, склеродермии) и другие причины.
Сопутствующие глазные болезни
- Воспаление сосудистой оболочки и сетчатки глаза (хориоретинит). Развивается при ослабленном иммунитете, на фоне бактериальных или вирусных инфекций.
- Иридоциклит. Воспалительный процесс затрагивает цилиарное тело, радужку глазного яблока.
- Дистрофические изменения радужной оболочки.
- Глаукома с растущим внутриглазным давлением.
- Травмы и повреждения, раковые опухоли.
Большое значение в развитии болезни играют аномалии глаз врожденного типа. При проведении осмотра офтальмолог задает вопросы для определения анамнеза, узнает о приеме лекарственных препаратов. Это связано с тем, что определенные группы фармакологических средств также способны спровоцировать осложненную форму катаракты (кортикостероиды, капли от глаукомы).
Симптомы
Подавляющее большинство случаев этой болезни имеет заднекапсулярную форму. Этому способствует отсутствие нормальной эпителиальной защиты хрусталика, что делает его контакт с токсинами ярко выраженным. Симптомы нарушений:
- Растущее давление в глазах.
- Цвет осложненной катаракты (слоновая кость), что связано с большим количеством инфильтратов.
- Пациент начинает видеть хуже, при взгляде на источник освещения перед глазами появляются ореолы.
- Способность адаптации зрения к режиму ночного времени снижается, перед глазами все чаще появляются темные пятна, мелькают «мушки».
Неполная катаракта также характеризуется нарушением в восприятии цветового фона, нечетким видением контуров предметов, контрастных сочетаний.
Признаки катаракты на ранних стадиях
Первые признаки катаракты индивидуальны для каждого человека, и самостоятельно определить развитие заболевания обывателю весьма затруднительно, однако чаще всего наблюдаются следующие патогномоничные симптомы:
- ухудшение ночного зрения и затуманенное зрение,
- мелькание, мельтешение перед глазами полосок, штрихов, «мушек», пятен,
- плохая переносимость яркого света,
- затруднения при зрительной работе на близком расстоянии (чтение текста, шитье),
- двоение, искажение рассматриваемых предметов,
- слабость цветового восприятия, снижение контрастной чувствительности,
- сложность при подборе очков.
Катаракта — коварное заболевание, и диагностировать его под силу только высококвалифицированному специалисту. Однако многие пациенты не обращают внимание на первые признаки катаракты, обращаясь к офтальмологу только тогда, когда наступают выраженные помутнения хрусталика, а зрение снижается до уровня светоощущения.
Поэтому, если Вы отмечаете у себя первые симптомы катаракты глаза, то не откладывайте проведение диагностики зрения у компетентного специалиста.