Удаление катаракты глаза является «жемчужиной» современной офтальмохирургии. Сегодня оперативное лечение катаракты находится на совершенно новом этапе развития, который характеризуется широким внедрением технологии «хирургии малых разрезов» и считается одним из самых безопасных и нетравматичных для глаза хирургических вмешательств, позволяющих добиваться максимально быстрого и стабильного восстановления зрения.
Удаление катаракты в настоящее время может выполняться в нескольких модификациях — факоэмульсификация и экстракция катаракты. Современные офтальмологические клиники обычно не используют метод экстракции катаракты, однако в городских стационарах данная методика применяется достаточно часто.
Методы удаления катаракты и выбор тактики хирургического лечения зависят от стадии катаракты, имеющихся сопутствующих глазных и общесоматических заболеваний, технического оснащения клиники и квалификации оперирующего офтальмохирурга.
Основные причины
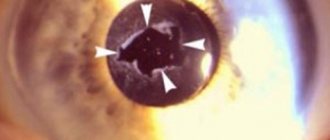
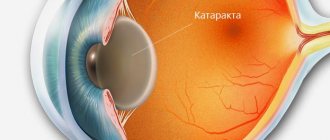
Катаракта – коварное заболевание, начинающееся на одном глазу, спустя время, поражающее второй глаз. Заболевание бывает первичным, вторичным, врожденным, приобретенным. Основными причинами развития катаракты офтальмологи считают:
- Травмирование глаз;
- Генетические болезни;
- Воспалительные процессы зрительных нервов;
- Ранее проведенные операции на органах зрения;
- Сахарный диабет;
- Избыточное облучение ультрафиолетом;
- Облучение ионизирующей радиацией;
- Курение табака;
- Длительное употребление определенных лекарственных средств.
На возникновение первичной катаракты влияют возрастные изменения. Линза со временем становится плотной, отчетливо отмечаются помутнения той или иной части.
Симптомы катаракты, показания к операции
Выраженность, присутствие симптомов заболевания зависит от стадии развития. Самый ранний симптом – снижение остроты зрения. Зависит от локализации первичного помутнения хрусталика — периферия, центр. В некоторых случаях падение зрения быстрое, в других – длительное время остается высоким.
Нередко случайно обнаруживается помутнение линзы малой выраженности, расположенное на периферии, поскольку ощутимых симптомов не проявляет. Дегенеративные изменения центра, напротив, способствуют серьезным проблемам со зрением, прогрессированию близорукости.
Клиническая картина заболевания дополняется следующими симптомами:
- улучшение ближнего зрения, при ухудшении дальнего;
- периодическое возникновение перед глазами пелены;
- визуальное искажение формы рассматриваемых предметов;
- тусклость изображений, размытость контуров;
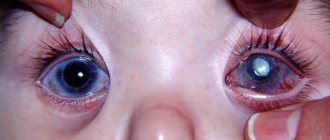
- обретение зрачком серого, желтого оттенка;
- нередко – двоение «картинки»;
- изменение фоточувствительности глаза: невозможность видеть при ярком свете;
- улучшение зрения в сумерках.
В незрелой стадии катаракты присоединяется болевой синдром, повышение внутриглазного давления, параллельно происходит развитие глаукомы.
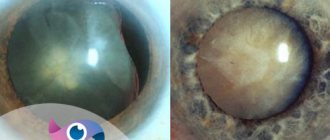
Зрелая катаракта отмечается падением зрения до 0,05 единиц, помутнением всех слоев хрусталика. А уже при перезрелой – разжижается вещество линзы, появляются полости с жидкостью, в одной из которых плавает ядро хрусталика, наступает полная потеря зрения.
При врожденной катаракте малыш страдает сопутствующими патологиями – нистагмом, косоглазием; зачастую зрачок белеет; после рождения сразу зрение сильно снижено.
При наличии хотя бы одного признака заболевания человеку немедленно нужно обратиться к специалисту. Только своевременное обращение поможет сохранить глазное здоровье.
Сегодня нет единогласия по решению лечения — на какой стадии лучше проводить операцию. Не так давно специалисты считали, что болезнь должна созреть, не предлагали на ранних стадиях протезирование. Сегодня многие офтальмологи полагают, наилучшее решение заключается в операции на ранней стадии заболевания.
Показаниями к операции являются: снижение остроты зрения ниже 0,1-0,4 единиц; быстрое прогрессирование заболевания; врожденная катаракта у детей (выполняется в 1-2 года).
При подготовке больного проводится курс терапии основной болезни — гипертония, атеросклероз, выполняются осмотры основными узкоспециализированными специалистами.
Как выполняется операция
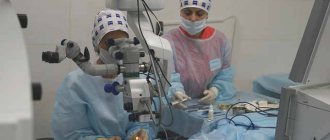
Для удаления катаракты применяется наиболее безопасный способ факоэмульсификации. Суть методики заключается в размягчении тканей помутневшего хрусталика до состояния эмульсии и удаления его через небольшое отверстие в роговице. Через это же отверстие вводится интраокулярная линза. Наложение швов и длительное пребывание в стационаре не требуется – это операция одного дня.
Для проведения операции применяется высокоточный факоэмульсификатор, обеспечивающий дробление и удаление хрусталика, а также фемтосекундный лазер, при помощи которого выполняется разрез роговицы для обеспечения доступа инструментов.
- Вначале проводится местная анестезия при помощи капель.
- Для доступа к помутневшему хрусталику выполняется микроразрез на роговице возле радужки длиной менее 2 мм.
- Специальный тончайший наконечник факоэмульсификатора вводится под роговицу и начинается воздействие ультразвука на ткани хрусталика. В результате они размягчаются и дробятся на мелкие части.
- Разрушенные ткани хрусталика удаляются при помощи того же инструмента, путем всасывания частичек хрусталика. Таким образом очищается вся внутренняя поверхность капсульного мешка и формируется место для имплантации ИОЛ.
- Через имеющееся микроотверстие в роговице вводится гибкая интраокулярная линза. Так как отверстие очень маленькое, линзу врач вводит в свернутом состоянии и разворачивает ее внутри глаза. Правильно подобранная линза точно и надежно устанавливается в капсульном мешке, исключая смещение и перекосы.
- Заживление микроразреза проходит естественным путем, поэтому швы не накладываются.
Катаракта – виды операций
Удаление хрусталика глаза – это чудо современной микрохирургии глаза. Существует несколько способов хирургического вмешательства. Но офтальмохирурги используют наиболее эффективные методы. Наиболее распространенными являются:
Факоэмульсификация – эффективная, безболезненная операция по удалению катаракты, во время которой больному имплантируется искусственная линза. Осуществляется посредством микроразреза, через который в камеру хрусталика вводится ультразвуковой зонд. К хрусталику поступает ультразвук, разрушает его, остатки аккуратно удаляются.
Далее устанавливают на место удаленного гибкого типа линзу. Она разворачивается самостоятельно внутри глаза под необходимым углом, фиксируется. Преимуществом этой манипуляции является отсутствие швов, низкая вероятность занесения инфекции, не требуется длительного реабилитационного периода, отсутствие возрастных ограничений.
Как делают операцию по удалению катаракты с помощью интракапсулярной экстракции. Удаляют мутную линзу вместе со всей капсулой. Показано такое вмешательство только при наличии посттравматической катаракты. Выполняется при помощи криоэкстрактора, замораживающего и выводящего глазной хрусталик. Запрещается проводить детям, подросткам. Существует риск выпадения стекловидного тела.
Экстракапсулярная экстракция – на исходном положении остается задняя капсула хрусталика, передняя капсула и ядро удаляются сразу. Недостатки этого метода: накладывание швов, длительный реабилитационный период, образование вторичной пленчатой катаракты. Противопоказания: воспалительные процессы, детский возраст, онкозаболевания, инфекции.
Как выполняется операция при катаракте с помощью фемтосекундного лазерного луча. Фемтосекундный лазер разрушает хрусталик без повреждения глазной роговицы. Риск осложнений минимальный. Эффективно используется на разных стадиях заболевания. Противопоказания: анатомические особенности строения глаз, помутнение роговицы.
Применяются редко лазерные методы, так как это дорого. Однако, если для успешного изъятия хрусталика требуется сильный ультразвук, то удаление проводится посредством лазера.
Тип хирургического вмешательства подбирается индивидуально с учетом патологии болезни, возраста пациента, поскольку разные виды глазных операций имеют различные показания, противопоказания.
Удаление катаракты ультразвуком
Своим пациентам мы предлагаем наименее травматичное, бесшовное удаление катаракты глаза с использованием технологии факоэмульсификации. Хирургия катаракты детально отработана, мы располагаем самой совершенной хирургической техникой, и в подавляющем большинстве случаев операция дает положительный результат. Уже на следующий день после хирургического вмешательства Вы сможете вернуться к привычному образу жизни!
Факоэмульсификация — это новейшая технология в офтальмохирургии и самый качественный способ удаления катаракты с заменой хрусталика. Все этапы оперативного лечения выполняют через тоннельный разрез роговицы длиной всего лишь 1,8-3,2 мм с помощью ультразвука. Под действием ультразвука вещество хрусталика разрушается до состояния эмульсии, которую затем удаляют через специальный канал.
Удаление катаракты ультразвуком получило широкое распространение, так как хирургический разрез глаза настолько мал, что не требует наложения швов. Завершается операция имплантацией искусственного хрусталика (интраокулярной линзы).
| Удаление катаракты глаза | Имплантация мягкой ИОЛ | Завершающий этап операции |
Факоэмульсификация характеризуется минимумом осложнений и в 97-98% случаев позволяет получить гарантированный результат. Удаление катаракты ультразвуком имеет ряд существенных достоинств по сравнению с другими методиками хирургии катаракты:
- хирургическое лечение проводится амбулаторно, в условиях местной анестезии;
- факоэмульсификация безболезненна, безопасна и малотравматична;
- удаление катаракты с помощью ультразвука длится всего 15-20 минут;
- операция выполняется без наложения швов;
- удаление катаракты глаза возможно проводить даже при начальной стадии катаракты и минимальном зрительном дискомфорте у пациента;
- пациенты возвращаются к привычному образу жизни в течение ближайших дней после операции;
- минимум ограничений в послеоперационном периоде, отсутствие ограничений зрительных нагрузок;
- более чем у 95% пациентов зрение после операции возвращается к тому состоянию, которое было до развития катаракты.
Виды интраокулярных линз
После тщательного обследования, врач – офтальмолог осуществляет индивидуальный подбор искусственной линзы.
- Монофокальные. Самый распространенный имплантат, располагающийся в определенной позиции только в центре. На любом участке обладает одинаковой преломляющей силой. Обеспечивает отличный уровень видимости при условии дополнительного подбора корректирующих очков.
- Торические. Устанавливаются в основном для корректировки астигматизма. Имеют разную преломляющую способность. Невозможно смещение, занимают определенную позицию.
- Мультифокальные. Самые современные. На разных участках имеют разную преломляющую способность. Обеспечивают хорошую видимость вдаль и вблизи. Не требуют дополнительно корректирующих зрение очков. Не подходят чувствительным людям, вызывают дискомфорт из-за передачи ярких световых лучей.
- Аккомодирующие. Имеют структуру и строение, позволяющие имитировать настоящий хрусталик. С разного расстояния способны передавать изображения предметов.
Преимущества методики
Операция выполняется в режиме одного дня и занимает всего 15-20 минут. После удаления хрусталика и имплантации ИОЛ врач проводит контрольный осмотр и отпускает пациента домой для реабилитации.
Удаление катаракты можно проводить пациентам любого возраста без ограничений. Это связано с тем, что процедура проводится под местной капельной анестезией в комфортных для больного условиях в положении лежа.
Высокая точность и безопасность обеспечивается за счет использования современного оборудования, применение которого исключает вероятность возникновения врачебной ошибки.
Зрение возвращается в первый день после проведения операции. Восстановительный период сокращен до минимума, поэтому не требуется длительное время соблюдать строгие ограничения.
Во время удаления катаракты дополнительно можно подобрать интраокулярную линзу, обеспечивающую дополнительную коррекцию зрения в случае необходимости.
Подготовка к операции
Подготовительный этап перед хирургическим вмешательством заключается в сборе информации о состоянии здоровья больного. Необходимы анализы: крови, мочи, кардиограмма, осмотр терапевта, выписка о наличии хронических болезней.
Вечером и утром перед процедурой нельзя употреблять пищу. Можно выпить чашечку некрепкого сладкого чая. Перед сном следует принять успокоительные препараты, чтобы выспаться.
Запастись заранее лекарственными препаратами для послеоперационного ухода. Лечащий врач предоставит индивидуальный перечень.
Иметь при себе паспорт.
Пациенту перед операцией закапывают капли – проводят местное обезболивание, расширяют зрачок. Спустя некоторое время возникает ощущения онемения вокруг глаза, начинает ухудшаться зрение.
Катаракта глаза операция не требует сложной подготовки, длительного пребывания в стационаре, занимает меньше часа. Одновременно на два глаза воздействие не делается никогда.
Экстракция катаракты
Удаление катаракты глаза методом экстракции мутного хрусталика послужило основой для развития хирургического лечения катаракты глаза. Экстракция катаракты – полостная операция, которая требует пребывания пациента в стационаре и проводится под общим наркозом. Удаление катаракты при этом виде оперативного вмешательства выполняется после широкого разреза роговицы длиной около 10 – 12 мм. На место удаленного мутного хрусталика имплантируется интраокулярная линза (искусственный хрусталик).
После такого хирургического пособия необходимо наложение швов, которые снимают через 4-6 месяцев после операции. Реабилитационный период, как правило, длительный и составляет около двух месяцев, при этом пациент испытывает массу ограничений на физические и зрительные нагрузки. Экстракция катаракты может выполняться в нескольких модификациях – интракапсулярная экстракция катаракты и экстракапсулярная экстракция катаракты.
Интракапсулярная экстракция катаракты
Интракапсулярная экстракция катаракты заключается в том, что удаление хрусталика с капсулой выполняется через большой разрез роговицы с помощью специального прибора – криоэкстрактора, путем примораживания хрусталика к наконечнику прибора. В настоящее время данный вид оперативного лечения практически не используется в силу значительной травматичности для глаза.
Экстракапсулярная экстракция катаракты
При экстракапсулярной экстракции катаракты производится удаление катаракты с сохранением в глазу задней капсулы хрусталика. Это является преимуществом операции, поскольку наличие задней капсулы обеспечивает сохранность барьера между задним отделом глаза и его передним отрезком.
| Удаление катаракты. Разрез роговицы 10 мм | Внешний вид глаза с жесткой ИОЛ |
Метод экстракапсулярной экстракции, несмотря на простоту исполнения и удовлетворительные послеоперационные результаты, имеет ряд существенных недостатков. Основным недостатком данной операции является излишняя ее травматичность – необходимость выполнения большого разреза роговицы и наложения швов.
И хотя удаление катаракты глаза методом экстракапсулярной экстракции в настоящее время является широко распространенным хирургическим вмешательством, однако постепенно вытесняется более современными бесшовными методиками ультразвуковой и лазерной факоэмульсификации.
Какие имеются противопоказания к операциям
Различные способы лечения имеют свои противопоказания. В основном общих нет, особенно относительно современных методов. Такие заболевания, как хронические, сердечные, гипертония, сахарный диабет, являются факторами осложнения после операции.
Рекомендуется воздержаться от вмешательства, проводить консервативное лечение в следующих случаях:
- наличие в организме инфекции;
- обострение хронических заболеваний;
- воспалительные, онкологические болезни;
- ишемическая болезнь сердца;
- сахарный диабет;
- гемофилия;
- незначительная, постепенная потеря зрения, не мешающая выполнять обычные обязанности.
При односторонней катаракте вопрос решается исходя из бытовых и профессиональных потребностей человека. Если двусторонняя катаракта – хирургическое вмешательство проводится поочередно на каждом глазу. Причем первым оперируют глаз с наибольшей потерей зрения.
Показания и противопоказания для операции
Операция по поводу катаракты глаза – единственный эффективный метод лечения этого заболевания.
Ранее считалось, что лучше делать операцию тогда, когда катаракта уже зрелая, но в настоящее время замену хрусталика можно делать и раньше.
Главным показанием к проведению хирургического лечения является наличие помутнения хрусталика, которое влияет на способность человека заниматься своей ежедневной деятельностью. Например, операция проводится, если ухудшенное зрение мешает читать или управлять автомобилем.
Удаление пораженного хрусталика также проводят в случае:
- Наличия заболеваний, вызванных его патологией (например, факолитическая глаукома).
- Необходимости визуализации глазного дна (например, при сахарном диабете нужна операция по удалению катаракты для обеспечения возможности обследования и лечения ретинопатии).
Противопоказания к операции при катаракте:
- Отказ пациента от хирургического вмешательства.
- Коррекция с помощью очков или линз обеспечивает зрение, отвечающее потребностям и желанием пациента.
- Операция не улучшит зрения человека (при условии того, что нет других показаний для удаления хрусталика).
- Пациенту невозможно безопасно провести хирургическое вмешательство из-за сопутствующих системных или офтальмологических заболеваний.
- Невозможно обеспечить необходимый послеоперационный уход.
Госпитализация, протезирование хрусталика
В больницу или клинику обратиться нужно накануне операции. Хирург – офтальмолог осмотрит пациента еще раз, изучит его анализы. В некоторых учреждениях для скорейшей реабилитации пациенту вводят плазму, поэтому может потребоваться забор крови для отделения плазмы.
Пациента знакомят с этапами процесса. Объясняют, как важно выполнять команды врача – смотреть не мигая, прямо, фокусироваться на точке, опускать вниз глаза. У некоторых больных вечером может ускориться сердцебиение, повыситься давление. Нужно постараться успокоиться, сообщить врачу.
За час закапают капли пациенту. Когда они начнут действовать, врач приглашает в операционную. На больном должна быть одежда с коротким рукавом, чтобы постоянно была возможность контроля давления. Замена хрусталика проводится на операционном столе. Время процедуры не превышает 30 минут.
Современные операции по удалению катаракты проводят по принципу лазерной или ультразвуковой факоэмульсификации. Процедура заключается в измельчении, удалении из камеры хрусталика.
Специальная жидкость через микроразрез вводится в переднюю камеру. Она защищает ткани от излучения. Затем вскрывается камера хрусталика, частично удаляется. Потом начинается процесс дробления, хрусталик превращается в жидкую эмульсию. Боли не ощущается пациентом. Он видеть может красные огни лазера, вспышки света.
Удаляются разрешенные ткани. Вводится в разрез трубка с находящейся внутри свернутой искусственной линзой. Расправляется она в глазу самостоятельно, врач может в случае необходимости скорректировать процесс. Не требуется зашивать разрез.
Пациент после хирургического вмешательства отправляется в палату. В течение суток находится под пристальным наблюдением специалистов.
Реабилитация после замены хрусталика при катаракте
В первую неделю после удаления катаракты пациенты часто жалуются на зуд в глазу, ощущение инородного тела, головную боль, которые в большинстве случаев проходят самостоятельно. При несоблюдении рекомендаций офтальмолога в период реабилитации, риск развития осложнений значительно возрастает. Могут возникнуть:
- инфекционное воспаление;
- кровоизлияние;
- помутнение капсулы хрусталика;
- повышение внутриглазного давления.
Инфекционное воспаление после удаления катаракты развивается из-за инфицирования слезных протоков в ходе операции. В зоне риска — люди со слабым иммунитетом и те, кто перенес офтальмологические заболевания, например, конъюнктивит. Веки отекают, склера краснеет, зрение ухудшается. Требуется экстренная госпитализация: несвоевременное обращение к врачу грозит менингитом или потерей глаза.
Кровоизлияние в переднюю камеру глазного яблока может возникнуть, если замену хрусталика провели недостаточно технично — в ходе операции повредили сосуды цилиарного тела или радужной оболочки глаза. Состояние не представляет серьезной угрозы для здоровья, но может сохраняться на протяжении нескольких месяцев. Скопление крови между радужкой и хрусталиком не сопровождается болью и не влияет на зрение. Для лечения назначают промывания и гормональные капли.
При неудачно проведенной операции по удалению катаракты у пациента может резко повыситься внутриглазное давление. Пациенты жалуются на болевые ощущения, слезоточивость, затуманенную видимость. Для нормализации состояния врач назначает противоглаукомные препараты.
Иногда спустя 6—12 месяцев развивается вторичная катаракта. Помутнение настигает капсулу, внутри которой расположена интраокулярная линза. Отмечаются размытость очертаний предметов, «мушки» перед глазами, ослабленная цветопередача. В этом случае проводится еще одна операция: лазерная очистка задней стенки капсулы или иссечение засоренной пленки капсульного мешка.
Итак, пациентам с удаленной катарактой нужно записаться к офтальмологу при таких симптомах:
- резкая острая боль в прооперированном глазу;
- повышенное слезотечение;
- гнойные выделения;
- тяжесть в глазу;
- отек глазного яблока;
- снижение остроты зрения;
- ухудшение общего состояния, лихорадка.
Пациенты, проходящие реабилитацию в пансионате «Тульский дедушка», даже ночью могут обратиться к дежурному врачу, если почувствуют себя плохо после операции. В медкабинетах есть все жизненно важные препараты, обезболивающие и антимикробные средства. Если возникнет необходимость, персонал организует перевозку пациента и осмотр профильным специалистом.
Реабилитация после операций на катаракте
Для защиты нового искусственного хрусталика больной должен пройти послеоперационный период. Процесс реабилитации разделяют условно на несколько частей.
- Начальная стадия – первая неделя после процедуры. Сопровождается отечностью, неприятными ощущениями, глазной болью. Назначаются противовоспалительные, обезболивающие препараты.
- Вторая стадия – вторая – четвертая неделя. Требует строгого выполнения индивидуальных рекомендаций лечащего врача, соблюдения диеты. Относится к глазам очень бережно.
- Третий этап начинается со второго месяца. С этого момента начинается полное восстановление функций зрительного органа. Для корректировки нарушений применяют очки, контактные линзы.
Реабилитация требует:
- защищать глаза от механических повреждений, пыли;
- избегать резких наклонов;
- исключать перепады температур;
- отказаться от алкоголя.
Во время реабилитации можно: читать, писать, смотреть телевизор, не нагружая глаза; осторожно принимать душ, чтобы вода не попала в глаза; употреблять натуральные продукты.
Осложнения, удлиняющие этапы реабилитации: кровотечение, сильный астигматизм, инфекции, глаукома, воспалительный процесс.
Важно: регулярные осмотры офтальмолога помогут выявить на раннем этапе патологические нарушения.
Как проходит операция?
Многих людей интересует, как делается операция на глазах при катаракте и опасна ли она? Хирургическое лечение при этом заболевании проводится в большинстве случаев в амбулаторных условиях под местной анестезией, оно имеет низкий риск развития осложнений и практически не опасно для пациента.
Почти во всех лечебных учреждениях для лечения катаракты проводят малоинвазивную операцию под названием факоэмульсификация. Перед операцией в глаз закапывают препарат с местным анестетиком, который обезболивает проведение вмешательства.
Принцип факоэмульсификации состоит в разрушении естественного помутневшего хрусталика с помощью ультразвука. Для этого в глаз через крохотный разрез в роговице вводится специальный зонд, который испускает ультразвуковые волны. После разрушения хрусталика его частицы вымываются из глаза. На его место вводится искусственная интраокулярная линза (ИОЛ).
Очень важную роль в эффективности операции играет выбор вида ИОЛ.
Существует несколько их видов:
- Монофокальные ИОЛ – эти линзы имеют одну фиксированную силу преломления, поэтому подходят для хорошего зрения только на одной дистанции.
- Мультифокальные ИОЛ – эти линзы могут иметь 2 и больше силы преломления, поэтому улучшают зрение на близком и дальнем расстоянии.
- Аккомодационные ИОЛ – эти линзы наиболее похожи на естественный хрусталик, они позволяют глазу фокусироваться на приближенных и отдаленных предметах.
Благодаря небольшому размеру разрез роговицы закрывается самостоятельно, накладывать швы нет необходимости. Все вмешательство проводится под микроскопом. Длительность такой операции составляет, как правило, 15-20 минут, она легко переносится пациентами.
В послеоперационном периоде проводится повторное обследование у офтальмолога. В течение 4-6 недель пациенту необходимо посещать врача для контроля над результатом хирургического вмешательства.
Прием препаратов после операции
В зависимости от успешности вмешательства, состояния пациента ему назначают различные медикаментозные глазные капли:
- Тобрекс – антибиотик широкого спектра действия, помогающий предотвратить, остановить развитие инфекционных процессов, вызываемых стрептококками, стафилококками.
- Визидол- профилактика после операционных осложнений. Уменьшает боль, снимает воспаление. Осторожно использовать при плохой свертываемости крови.
- Тимолол – профилактика оттока водянистой влаги глаза, глаукомы. Снижает внутриглазное давление. Эффект сохраняется в течение суток.
- Торбадекс – комплексный препарат, состоящий из глюкокортикостероида и антибиотика. Применяется для подавления, профилактики воспалительных процессов.
- Офтальферон – комплексный препарат. Состав: димедрол, интерферон. Обладает противовоспалительным, противовирусным действием; устраняет жжение, зуд; снимает отек. Обладает низким риском побочных эффектов.
- Хилобак – снимает усталость глаз, способствует заживлению роговицы, устраняет жжение, сухость.
- Раствор для инъекций Гемаза — тромболитическое средство. Рассасывает фибриновые сгустки.
- Водный раствор фурацилина (0,02%) или левомицетина (0.25%) – препятствуют развитию инфекционных воспалений.
- Аркоксиа – анальгетическая таблетка. Снимает воспаление, уменьшает жар, жжение, подавляет синтез простагландинов. Единственный побочный эффект – незначительная нечеткость зрения.
Правила закапывания глазных капель
После хирургического вмешательства пациенту назначаются глазные капли. Срок приема составляет до четырех недель в зависимости от состояния больного.
Важно, чтобы закапывания выполнял другой человек. Необходимо вымыть руки, уложить больного на спину, взгляд направить вверх. Оттянуть нижнее веко, закапать препарат между глазным яблоком и веком. Избегать касания слизистой кончиком пипетки.
Если назначено несколько видов капель, то между их использованием нужен перерыв десятиминутный. Для достижения максимального эффекта можно нижнее веко прижать на несколько секунд к глазному яблоку стерильной салфеткой.
Выбор ИОЛ
Особое внимание стоит уделить подбору интраокулярной линзы. Чтобы обеспечить максимально точную коррекцию линзы подбираются для каждого пациента индивидуально с учетом личных зрительных характеристик глаза. Учитывается нужная сила диоптрий, форма, размер, потребность в коррекции астигматизма, а также материал, из которого изготовлена ИОЛ.
В зависимости от показаний при лечении катаракты применяются трехкомпонентные ИОЛ, моноблочные асферичные линзы, ИОЛ для коррекции астигматизма, бифокальные и трифокальные ИОЛ. Большой выбор линз дает возможность подобрать оптимальный вариант для обеспечения максимально качественного зрения.
Дагаев Адам Хусейнович
Стоимость операции, частные клиники
С собственным здоровьем шутить нельзя. Нельзя выжидать время, надеясь, что болезнь пройдет. При обнаружении первых признаков следует немедленно обратиться к врачу.
Операция – необходимость. Можно отстрочить ее на время, но исключить нельзя. Только она дает шанс человеку на выздоровление, шанс сохранить зрение.
Такие вмешательства бесплатно по квоте осуществляют государственные медицинские учреждения. Доплату могут предложить сделать за используемые более качественные материалы. В первую очередь воспользоваться квотой могут социальные категории – инвалиды, пенсионеры. Количество зависит от финансирования, наличия специалистов, оборудования.
За деньги, без квот можно сделать в частной клинике. Стоимость складывается из: сложности; используемых материалов, препаратов; послеоперационных осмотров; уровня квалификации врачей; престижности клиники.
В среднем цена составляет порядка 30 тысяч рублей плюс материал. Цена хрусталика класса «Премиум» составляет примерно 80 тысяч рублей. Положительные отзывы от благодарных пациентов можно найти на сайтах коммерческих клиник.
Как подготовиться к операции?
Подготовка к операции по удалению катаракты начинается с полного обследования глаз и установления верного диагноза.
С этой целью проводят:
- Определение остроты зрения.
- Измерение внутриглазного давления.
- Обследование хрусталика, макулы, сетчатки, зрительного нерва и стекловидного тела при расширенном зрачке.
- Оптическую когерентную томографию.
- Кератографию.
- Рефрактометрию.
После установления диагноза катаракты человеку следует выбрать, где ему можно сделать операцию на глазах. В настоящее время такие хирургические вмешательства проводят во многих учреждениях – государственных и частных. В выборе места проведения лечения не последнюю роль играет то, сколько стоит операция при катаракте, ведь в государственных клиниках ее можно сделать бесплатно.
Каждое медицинское учреждение, где проводятся хирургические вмешательства на глазах, имеет свой список дополнительных обследований и анализов, какие нужно сдать для операции при катаракте.
К ним, как правило, принадлежат:
- Общие анализы крови и мочи.
- Глюкоза крови.
- Электрокардиография.
- Консультации терапевта, уролога (мужчинам) или гинеколога (женщинам).
Можно ли без операции вылечить катаракту
Мнения квалифицированных офтальмологов по этому вопросу различны. Продолжаются дискуссии. Но хирургическое вмешательство – единственная доказанная возможность восстановить полностью зрение.
Желая избежать хирургического вмешательства, больные ищут различные возможности восстановления зрения. Катаракта – мутный хрусталик. В зависимости от степени заболевания человек видит на физическом объекте мутные пятна.
Мнение большинства врачей – хирургическая процедура. Длительность не превышает нескольких минут. Результаты отличные.
Консервативное лечение не характеризуется аналогичными результатами. Накопление гликополисахаридов в центральной части, на периферии хрусталика невозможно устранить химическими веществами. К растворению тканей мутного хрусталика приведет любое воздействие агрессивной среды.
Без операции лечить катаракту можно лишь в случаях противопоказания хирургического вмешательства.
Удаление катаракты лазером
Лазерная хирургия катаракты за последние 20 лет претерпела несколько модификаций, и сегодня можно уверенно говорить о решении проблемы лазерной экстракции катаракты. Разработан комплекс приборов и специальные хирургические технологии, позволяющие эффективно выполнить разрушение и удаление хрусталика. Наиболее убедительные результаты были получены при разрушении ядра с одновременной аспирацией, используя Nd:YAG лазер с длиной волны 1,44 мкм. Наряду с поверхностным испарением ткани хрусталика имеет место эффект фотофрагментации ядра на глубине, превышающей 500 мкм.
Удаление катаракты лазером характеризуется высокой эффективностью и малой травматичностью, отсутствием тяжелых операционных и послеоперационных осложнений, а также стабильностью полученных результатов при любой степени плотности катаракты, включая и наиболее плотные бурые и коричневые ядра.
Как вылечить катаракту без хирургии народными средствами
Народные средства рекомендуются для лечения болезни на начальных стадиях, при противопоказаниях к хирургическим манипуляциям. В состав рецептов входят: календула, чабрец, шиповник, крыжовник, усиливающие иммунную защиту глаз.
Некоторые распространенные рецепты для лечения мутного хрусталика:
- Ежедневно съедать по столовой ложке черники, запивать настоем календулы 100 грамм;
- Компрессы из сока трехлетнего алоэ;
- Каждый день выпивать по 0,5 стакана морковного сока;
- В течение 40 дней пить смесь соков: морковный 70г, свекольный 20г, салатный 10г;
- Настой чабреца – столовая ложка на 200 мл горячей воды, настоять, добавить 15 г меда;
- Столовую ложку измельченного корня пиона залить 400 мл кипятка, настаивать час. Вскипятить, остудить, выпить в течение дня;
- Свежий сотовый мед развести 1:3 теплой кипяченой водой. Закапывать 1-2 капли 4 раза в день оба глаза. Каждый раз свежие капли. Курс лечения месяц.
Важно! Операция по удалению мутного хрусталика – эффективный метод избавления от патологии полностью. Народные методы лучше использовать в комплексном лечении.
Как проходит операция по удалению катаракты?
Главная
вопросы и ответы
Как проходит операция по удалению катаракты?
В день операции пациент приходит в клинику, где после предварительной беседы ему закапывают в глаза лекарственные препараты. Их цель — максимально расширить зрачок, что позволит выполнять манипуляции на глазах без особого труда. Одновременно вводят препараты от возможного распространения инфекций и воспалений.
Непосредственно перед заходом в операционную человек переодевается в стерильную одежду. На голову ему надевают специальную шапочку, за которой прячутся все волосы. После этого человек попадает в руки анестезиолога, который измеряет его артериальное давление, пульс. Если здоровье оценивается как «удовлетворительное», то производится обезболивающая окологлазная инъекция или закапываются специальные капли. Выбор основывается на индивидуальных особенностях и противопоказаниях. В некоторых случаях внутривенно вводят седативные препараты, которые помогают оперируемому успокоиться. После этого накладывается давящая повязка на глаз, которая способствует равномерному распределению препаратов.
Как правило, во время операции пациент находится в создании и, соответственно, может разговаривать с хирургом. Но делать это не рекомендуется, так как речь сопровождается шевелением головы, что может привести к травмированию глаза. Если на стол хирурга ложится ребенок, то его погружают в наркоз. По завершении подготовительного этапа человек попадает в операционную, где укладывается на мягкий стол. На один из пальцев руки крепят датчик, информирующий врачей об уровне кровяного давления и пульса. Далее все происходит достаточно быстро:
- Глаз обрабатывается антисептиком.
- На голову пациента накладывается стерильная повязка, в которой предусмотрено отверстие для оперируемого глаза.
- Хирург делает микроразрез в 2,5 мм в роговице с помощью алмазного инструмента.
- Через отверстие вводится вискоэластик, который защищает структуру глаза от повреждений из-за воздействия ультразвука.
- Вводится ультразвуковой зонд, который в считанные секунды превращает больной хрусталик в эмульсию. Она удаляется вместе с капсулой.
- На место хрусталика устанавливается искусственная линза.
- Вынимается масса вискоэластика.
Общее время всех манипуляций — 20-25 минут. Швы не накладываются — разрез самогерметизируется в течение последующих восстановительных недель. По завершении операции пациент находится некоторое время (2-3 часа) под контролем врачей, после чего отправляется домой.
Диетическое питание при катаракте
Правильное питание позволяет снизить влияние неблагоприятных факторов на органы зрения. Сама по себе диета не остановит начавшийся процесс помутнения, но является отличным профилактическим методом, помогает при консервативном лечении.
Болезнь преимущественно появляется у людей пожилого возраста, считается результатом старения организма, офтальмологи рекомендуют употребление продуктов, замедляющих процесс. Желательно, чтобы рацион питания состоял из зелени, свежих фруктов, овощей. Они благотворно влияют на состояние сердечнососудистой системы, замедляют процесс старения.
Особое внимание уделяется продуктам, содержащим витамины Е, С. Предупреждают возникновение, развитие недуга. В рационе должны преобладать: зелень петрушки, шпината, листовой капусты; орехи, семечки; растительные масла; перец, киви; ягоды черной смородины, облепихи, можжевельника, шиповника.
Укрепляют глаза, помогают поддерживать в тонусе хрусталики глаза: соя, богатая витамином Е; морковь, щедрая на витамин А; лосось, сардины, наполненные жирными кислотами омега 3; обогащенный серой чеснок; броколли, состоящая из лютеина и зеаксантина.
Без здорового образа жизни нерациональна никакая диета.
Риски и возможные осложнения операции
Хотя современные технологии сделали операции при катаракте вполне безопасными, как и при любом хирургическом вмешательстве, после их проведения возможно развитие определенных осложнений. Большинство из них полностью излечимы и не имеют долгосрочного влияния на зрение.
Риск развития осложнений повышен у людей с другими офтальмологическими заболеваниями, такими как увеит, тяжелая миопия или диабетическая ретинопатия. Чаще они развиваются также у пациентов с тяжелыми системными заболеваниями.
Основное осложнение, которое может возникнуть после операции – помутнение задней капсулы хрусталика, которое также называют вторичной катарактой. Она встречается менее, чем у 10% пациентов, перенесших это вмешательство. Следует отметить, что частота данного осложнения зависит от того, какая ИОЛ была имплантирована. Для устранения вторичной катаракты необходима операция, при которой с помощью лазера удаляется помутневшая капсула хрусталика.
Другие осложнения операций встречаются намного реже.
Во время операции иногда может произойти:
- Невозможность удаления всего помутневшего хрусталика.
- Разрыв капсулы хрусталика.
- Кровотечения внутри глазного яблока.
- Повреждение других частей глаза (например, роговицы).
В послеоперационном периоде иногда случаются следующие осложнения:
- Отек и покраснение глаза.
- Отек сетчатки.
- Отек роговицы.
- Отслойка сетчатки.
- Инфекционные осложнения.
Профилактика
Лучшее лечение болезни – профилактика. Следует бережно относиться к здоровью глаз, организма в целом. Нельзя пренебрегать посещениями специалистов, особенно в зрелом возрасте. Диагностирование болезни на раннем этапе поможет скорейшему выздоровлению.
Основные меры профилактики: отказ от вредных привычек; правильное питание; терапия хронических болезней; принимать витамины Е, С; носить солнцезащитные очки; контролировать уровень сахара; не прикасаться грязными руками к глазам; соблюдать на вредных производствах меры безопасности.