Покраснение, боль и зуд в уголках глаз могут говорить об усталости зрительных органов. Но иногда такие симптомы вызваны воспалением слёзного мешочка. Дакриоцистит развивается из-за полной или частичной закупорки слёзного канала. Спровоцировать это явление могут инфекции и травмы. Нередко причиной такого патологического состояния становится аномально узкий или извилистый слёзный канал. Воспаление слёзного мешка необходимо начинать лечить как можно быстрее, так как болезнь может быстро перерасти в хроническую форму.
Причины
Основной причиной заболевания служит воспалительный процесс в носовой полости, придаточных пазухах носа, костях, окружающих слезный мешочек. Это приводит к закупорке и сужению слезно-носового канала и задержке в нем патогенных микроорганизмов – чаще всего стрептококковой или стафилококковой флоры. В результате развивается воспаление слизистой оболочки слезного мешка.
Дакриоцистит подразделяется на простую, экстатическую, катаральную и флегмонозную формы. Также заболевание может протекать в виде эмпиемы слезного мешочка и стенозирующего дакриоцистита.
Хронический дакриоцистит в основном развивается после перенесенной острой формы.
У новорожденных дакриоцистит возникает вследствие сохранения зародышевой пленки, перекрывающей нижний сегмент слезно-носового канала. К моменту рождения эта пленка претерпевает обратное развитие, при первом вдохе она разрывается. Однако у некоторых детей (примерно 5-7% новорожденных) пленка сохраняет целостность. У новорожденных дакриоцистит может протекать в простой, эктатической, катаральной, гнойной и флегмонозной форме.
В ряде случаев причиной воспаления слезного мешка у новорожденных является врожденная патология слезоотводящих путей или родовая травматизация.
Механизм возникновения
Слёзный мешок расположен между внутренним уголочком глаза и спинкой носа. Задняя часть находится в костной выемке, а передняя под кожей. Слёзный мешок соединён носослёзным каналом с носом, по этому каналу слёзная жидкость выходит в полость носа. Когда по каким-то причинам этот канал оказывается забитым, то нарушается отхождение жидкости из слёзного мешка.
В результате закупорки слёзного протока жидкость из глаз не может нормально выходить через нос. Постепенно начинается воспалительный процесс и активно размножаются бактерии.
Дакриоцистит – это достаточно редкое явление у взрослых людей, чаще оно встречается у женщин.
Симптомы
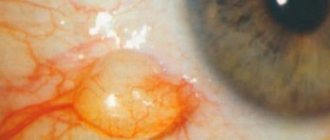
Объективно в области слезного мешочка наблюдается припухлость. При надавливании на нее из слезной точки выделяется слизистое или гнойное отделяемое.
Промывной раствор не проходит в нос. Долго существующий дакриоцистит приводит к перерастяжению слезного мешочка. Хроническая форма заболевания может осложниться острым воспалительным процессом в виде флегмоны или абсцесса. Флегмона – разлитое гнойное воспаление, абсцесс – ограниченный капсулой гнойный процесс.
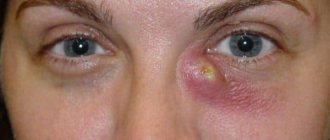
Острый дакриоцистит сопровождается образованием болезненного инфильтрата в области слезного мешочка. Пациент жалуется на выраженное слезотечение, покраснение, отек и сильную боль в области внутреннего угла глаза. Объективно определяется гиперемия и отечность области слезного мешочка.
Сильный отек приводит к суживанию глазной щели. Гной из слезных точек выделяется при надавливании на область слезного мешочка в начале болезни. Канальцевая проба сначала показывает положительный результат, затем носовая и канальцевая пробы становятся отрицательными. КП проводят для определения степени проходимости слезоотводящих путей.
Дополнительно наблюдаются общие симптомы: лихорадка, вялость, слабость, апатия, головная боль. Через несколько дней может образоваться абсцесс.
Хронический дакриоцистит сопровождается слезоточивостью, слезостоянием по краю нижнего века и выделением гноя их конъюнктивальной зоны. При осмотре в области слезного мешочка определяется фасолеобразное мягко-эластическое выпячивание. Надавливание на область слезного мешочка приводит к выделению из слезной точки гнойно-слизистого отделяемого. Наблюдается гиперемия конъюнктивы век. Канальцевая проба дает положительный результат – носовая проба – отрицательный. Промывные воды не проходят в носовую полость.
У некоторых больных развивается водянка слезного мешочка. При этом слезный мешок перерастяжен настолько, что просвечивается через истонченную кожу.
У новорожденных детей в первые дни жизни отмечается слизисто-гнойные выделения из одного или двух глаз. При надавливании на область слезного мешочка из слезной точки выделяется слизь с гноем. Носовая проба отрицательная, канальцевая – положительная. Промывные растворы не проходят в носовую полость. Болезнь может осложниться по типу острого флегмонозного дакриоцистита.
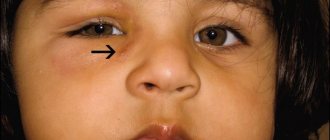
Фото
На фото представлены варианты течения дакриоцистита у взрослых и детей.
Классификация
Дакриоцистит может быть врождённым и приобретённым. Врождённое воспаление слёзного мешка разделяется на несколько форм, в зависимости от причины заболевания.
- Гипоплазия. В этом случае слёзные железы до конца не сформировались.
- Аплазия. Слёзная железа вовсе отсутствует.
- Гипертрофия – это увеличенная в размерах слёзная железа.
Воспаление может быть односторонним или двухсторонним. Кроме этого, различают острую и хроническую форму болезни.
Диагностика
Постановка диагноза включает наружный осмотр глаза, сбор анамнестических данных и дополнительные методы исследования. План обследования включает:
- Пробу Веста – в ноздрю с пораженной стороны вставляется тампон, в глаз производят инсталляцию красящего вещества. При нормальной проходимости через короткий промежуток времени тампон приобретет окраску раствора, если этого не произошло через десять минут, значит, слезный канал непроходим.
- Зондирование – с помощью исследования можно выявить поражение слезных протоков.
- Бакпосев мазка из носослезного канала – анализ позволяет определить инфекционный агент.
Лечение
Хронический дакриоцистит лечат хирургическим путем. Проводится дакриоцисториностомия. При острой форме показана противовоспалительная терапия, после купирования признаков воспаления проводят операцию. Существуют некоторые различия между тактикой лечения взрослых и детей.
У взрослых
Острый дакриоцистит лечится в стационарных условиях. При появлении симптома флюктуации (баллотирование или колебание гнойного содержимого) производится дренирование абсцесса с последующим промыванием полости антисептическими растворами – 0,02% раствор нитрофурала. До появления флюктуации используют сухое тепло и ультравысокочастотную терапию.
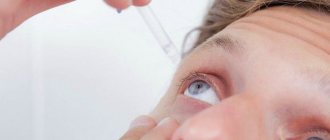
В конъюнктивальный мешок на протяжении 7-10 дней закапывают антибактериальные препараты – по 5-6 раз в день (0,3% растворы офлоксацина, ципрофлоксацина). Перед сном за нижнее веко закладывается антибактериальная глазная мазь.
После вскрытия абсцесса проводится дренирование с 10% раствором натрия хлорида. На протяжении 3-7 дней рана промывается антисептическими растворами. По мере очистки в течение 5-7 дней эту область смазывают средствами, ускоряющими регенеративные процессы (10% метилурациловая мазь или левомеколь) – до 3-4 раз в день.
В рамках системной терапии на протяжении 7-10 дней используют антибактериальные средства широкого спектра действия: цефалоспорины, полусинтетические пенициллины. При выраженной интоксикации назначается дезинтоксикационная терапия. Также внутримышечно применяют нестероидные противовоспалительные препараты. Параллельно проводят магнитотерапию.
После стихания проявлений острой формы пациенты долго жалуются на слезотечение. Своевременное проведение операции позволяет восстановить слезный отток.
Хронический дакриоцистит требует радикального лечения. Проводится дакриоцисториностомия – формирование прямого соустья между носовой полостью и слезным мешочком. После операции внутримышечно, внутривенно и местно назначают антибактериальные и нестероидные противовоспалительные средства.
У детей
При воспалении слезного мешочка у новорожденных проводят нисходящий массаж, промывание слезных путей. Если указанные мероприятия не дают положительного эффекта, выполняют зондирование слезно-носового канала.
Дакриоцистит новорожденных лечится следующим образом:
- толчкообразный массаж области слезного мешочка по направлению сверху вниз – до 3-4 раз в день на протяжении 10-15 дней;
- сочетание массажа с закапыванием в конъюнктивальную полость антисептических растворов в течение одной-двух недель – 0,02% раствор фурацилина;
- при отсутствии эффекта от массажа и промываний прибегают к зондированию при помощи боуменовского зонда.
Рекомендуем почитать: Зондирование слезного канала у детей
Слезный мешок
- Топография слёзного мешка
- Гистология
- Кровоснабжение и иннервация
Топография слезного мешка 1 — слезный мешок, 2 — внутренняя связка век, 3 — слезная мышца Горнера, 4 — тарзо-орбитальная фасция, 5 — утолщение теноновой сумки, 6 — конъюнктива глазного яблока, 7 — слезное мясцо, 8 — тенонова сумка, 9 — retinaculum laterale.
Слёзный мешок представляет собой закрытую сверху цилиндрическую полость длиной 10-12 мм и диаметром 3-4 мм, он является верхней частью носослезного канала. Его стенки состоят из слизистой оболочки и подслизистой ткани, поверх которой имеется еще тонкая слёзная фасция. Слёзный мешок расположен у внутреннего угла глазницы в ямке слезного мешка. Нижний конец слёзного мешка несколько сужен и без резких границ переходит в носослёзный проток.
Топография слёзного мешка
В горизонтальном распиле черепа на уровне слёзного мешка видно, что слёзный мешок располагается в треугольном пространстве, имея с внутренней стороны кость (слёзную ямку), спереди — внутреннюю связку век и прикрепляющуюся к ней круговую мышцу, сзади — тарзо-орбитальную фасцию.
Таким образом, переднюю стенку фасциального футляра слёзного мешка образует глубокий листок фасции круговой мышцы век (fascia profunda m. orbicularis), внутреннюю стенку — надкостница, выстилающая слезную ямку, наконец, заднюю стенку — тарзо-орбитальная фасция. Можно, кроме того, упомянуть, что между слезным мешком и тарзо-орбитальной фасцией находится еще слой мышечных волокон, связанных с круговой мышцей век и прикрепляющихся к кости тотчас позади заднего слезного гребня.
Следовательно, при оперативном подходе к слезному мешку, при экстирпации его, нож хирурга последовательно должен рассечь: кожу, поверхностный листок фасции круговой мышцы вместе с внутренней связкой и волокнами мышцы и наконец, глубокий листок фасции, покрывающий мышцу сзади и образующий в то же время переднюю стенку фасциального футляра слёзного мешка. При разрезании этого глубокого листка фасции открывается свободный доступ к слезному мешку, лежащему в своем фасциальном ложе.
Гистология
Слизистая оболочка мешка и канала выстлана цилиндрическим эпителием, который имеет бокаловидные клетки, продуцирующие слизь. Подслизистый слой богат аденоидной тканью. Наружные слои состоят из плотной фиброзной ткани, содержащей эластические волокна. Нижние отделы передней стенки слезного мешка бедны эластической тканью, в связи с чем в этом месте при дакриоциститах происходит растяжение и выпячивание стенки мешка. Именно здесь производят разрез при флегмонозных дакриоциститах.
Кровоснабжение и иннервация
Кровоснабжение слезного мешка осуществляется ветвями глазной артерии.
Соответственно области слёзного мешка под кожей проходит небольшая угловая артерия (a. aogularis) и значительно более крупная угловая вена (v. angularis); это обстоятельство должен учитывать хирург при операциях на слёзном мешке.
Чувствительная иннервация слезоотводящей части слезной системы осуществляется таким образом, что верхушка слезного мешка получает чувствительные волокна от подблокового нерва (n. infratrochlearis, из n. nasociliaris n. ophthalmici, т. е. от первой ветви тройничного нерва), а нижняя половина слезного мешка и верхняя часть слезноносового канала — от подорбитального нерва (n. infraorbitalis, из n. maxillaris, т. е. второй ветви тройничного нерва.