По данным Всемирной организации здравоохранения катаракта — одно из самых распространенных заболеваний в мире у пожилых людей, приводящее к снижению остроты зрения.
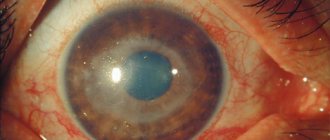
Катаракта глаза — офтальмологическое заболевание, характеризующиеся помутнением естественного хрусталика глаза, которое приводит к ухудшению зрения. С возрастом хрусталик теряет свои функции и начинает мутнеть. Помутнения бывают полными и частичными. Сетчатка глаза преобразует свет, который формируется в хрусталике, и мы видим четкое изображение. Когда хрусталик становится мутным, то уменьшается его пропускная сила и снижается четкость проникновения световых лучей, как следствие, ухудшается зрение.
Причины возникновения катаракты
Помутнение хрусталика может происходить в любом возрасте. И развивается чаще всего из-за естественных особенностей организма. Возрастные изменения становятся заметны в 40 лет, к 60 годом зрение у почти всех людей “затуманивается”. Точной причины изменения хрусталика нет, но есть ряд факторов, которые влияют на развитие патологии:
- Неправильное питание;
- Курение;
- Проблемы со здоровьем, связанные нарушением обменных процессов в организме (например диабет);
- Употребление алкоголя;
- Травмы или воспалительные заболевания глаз;
- Длительное применение медикаментозных препаратов (глюкокортикостероиды и др.);
- Возраст пациента;
- Наследственный фактор (наличие катаракты в анамнезе)
Что такое незрелая катаракта
По мере своего развития катаракта проходит несколько этапов с индивидуальной продолжительностью. Среди них выделяют такие формы заболевания:
- Начальная. Хрусталик теряет прозрачность, при этом у пациента острота зрения остается на прежнем уровне. Болезнь не зря названа офтальмологами коварной, очень легко пропустить первый этап, на котором помочь человеку можно безоперационными методами (консервативным лечением).
- Незрелая катаракта. Резко возникают симптомы ухудшения зрения, однако при осмотре с помощью диагностического оборудования детали глазного дна еще хорошо просматриваются.
- Зрелая. Структура глазного дна не определяется вообще, острота зрения снижается. Пациент может видеть только одну-две верхние строчки таблицы, предназначенной для проверки зрения.
- Перезрелая. Патологические изменения провоцируют уплотнения ядра хрусталика. Окружающие предметы находится словно в густом тумане, больной видит только их размытые очертания. Процесс помутнения продолжает прогрессировать, завершающим пунктом этой стадии является абсолютная слепота.
Таким образом, незрелая катаракта глаза является определенным этапом развития заболевания, сопровождающимся возникновением первых симптомов. Помутнение хрусталика часто называют сенильной или старческой формой болезни.
Ее классифицируют в зависимости от того, где локализуются первичная изменения. Если помутнение начинается с капсулы, это кортикальная катаракта. Для ядерной формы характерно поражение ядра хрусталика.
Симптомы
Как правило, у пациентов с катарактой наблюдается постепенное помутнение зрения. За счет сниженной пропускной способности хрусталика предметы вокруг становятся туманными и расплывчатыми. Симптомы заболевания, следующие:
- Появление в поле зрения прозрачных пятен;
- Расплывчатое и нечеткое изображение предметов;
- Образование венчиков при попадании света в глаза;
- Снижение остроты ночного видения;
- Нечеткость изображения предметов– человек замечает перед глазом “туман” или “вуаль”
- Нарушения цветового видения;
- Трудности при работе с мелкими предметами;
- Необходимость включения яркого света особенно при чтении;
- Двоение перед глазами при рассмотрении различных предметов.
Специалисты офтальмологического отделения ФНКЦ ФМБА, рекомендуют посещать врача-офтальмолога как минимум 1 раз в год.
Если у вас наблюдаются подобные симптомы, советуем записаться на прием к врачу-офтальмологу. Ранняя диагностика предупредит негативные последствия для вашего здоровья. Телефон для записи: 8 (499) 725-44-40
Диагностика
Для постановки диагноза катаракта необходимо провести полное офтальмологическое обследование, включающее в себя:
- Посещение врача-офтальмолога;
- Визометрию (оценка остроты зрения с помощью специальной офтальмологической таблицы);
- Офтальмоскопию (осмотр глазного дна с помощью офтальмологических инструментов);
- Тонометрию (измерение внутриглазного давления);
- Биомикроскопию (осмотр структур глаза с использованием щелевой лампы);
- Авторефрактометрия;
- Ультразвуковое исследование глаза.
По результатам диагностики врачи ФНКЦ ФМБА смогут определить степень развития патологии и назначить необходимое лечение.
Этапы операции
Факоэмульсификация предполагает выполнение следующих шагов:
- Офтальмохирург выполняет небольшой прокол размеров 1-2 мм с помощью алмазного инструмента.
- В глазную камеру вводится вискоэластик – вещество, помогающее защитить глазные структуры от механических и ультразвуковых повреждений. Вискоэластик позволяет специалисту свободно выполнять все требуемые манипуляции.
- Через сделанный прокол хирург вводит зонд, дробящий хрусталик ультразвуком, после чего эмульсия откачивается.
- Через тот же прокол на место удаленного хрусталика вводится гибкая интраокулярная линза. Помещенная внутрь, линза разворачивается и надежно закрепляется.
- Вискоэластичное вещество удаляется из глазной камеры (для этой цели используется промывание ирригационным раствором).
Профилактика
Когда заболевание только возникло и еще не перешло в стадию активного развития, как правило, для лечения используется лекарственная терапия. Однако пациенту необходимо регулярно наблюдаться у врача-офтальмолога, для контроля и, при необходимости, коррекции подобранного лечения. Назначаются инстилляции препаратов (медикаментозное наблюдение). Стоит отметить, что глазные капли не улучшают состояние зрения и не лечат от катаракты, а могут приостановить деструктивные изменения в хрусталике. Такие препараты назначаются после полного осмотра лечащим врачом.
Особенности осложненной катаракты
Первоначально такая катаракта развивается в задней части хрусталика (заднекапсулярная катаракта), в том числе по причине того, что его задняя стенка не защищена эпителием, поэтому продукты распада именно в этом месте проникают в хрусталик легче всего.
Постепенно помутнение, изначально слабо выраженное, увеличивается в размерах и становится все менее прозрачным, в итоге полностью перекрывает заднюю часть капсулы хрусталика. Возникает чашеобразная катаракта, при которой основная поверхность и ядро хрусталика остаются прозрачными, но зрение падает. Помутнение постепенно распространяется на ядро.
Намного реже выявляется набухающая осложненная катаракта, которая характеризуется тем, что размер хрусталика увеличивается при том, что передняя капсула сокращается.
Лечение
В большинстве случаев заболевание лечится хирургическим путем, самым распространенным методом является ультразвуковая факоэмульсификация катаракты. Данная операция проводится при помощи специального ультразвукового аппарата, наконечник которого вводится в переднюю камеру глаза через микро-надрез (примерно 2-3 мм). Под воздействием ультразвуковых колебаний естественный хрусталик дробится на мелкие части и превращаются в эмульсию. Через систему трубок массы аккуратно выводятся из глаза. После удаления хрусталика помещается специальная интраокулярная линза (искусственный хрусталик) определенной оптической силы.
Преимущества данного метода лечения:
- Мгновенное восстановление после операции;
- Безболезненность;
- Не требует наложения хирургических швов;
- Выполняется под местной анестезией.
Нужно отметить, что при хирургическом лечении катаракты важное значение имеет правильный выбор искусственного хрусталика. Правильный выбор — является залогом успешного лечения! В офтальмологическом отделении ФНКЦ ФМБА имплантируются линзы самых передовых фирм – Alcon, Bausch&Lomb, Human optics и другие. Для хирургии катаракты используются как «стандартные» или «рядовые» линзы, так и высокотехнологичные линзы (или линзы премиум-класса) – торические, мультифокальные, мультифокальные-торические, которые исправляют не только роговичный астигматизм, но и обеспечивают высокую остроту зрения на разных расстояниях.
Этиологическая классификация
По причине возникновения приобретенные катаракты можно распределить на несколько подгрупп:
- Возрастные.
- Травматические.
- Осложненные.
- Лучевые.
- Токсические.
- Катаракты возникающие как следствие уже имеющихся эндокринных заболеваний (гипотиреоз, сахарный и несахарный диабет, другие изменения обмена веществ).
Осложненная катаракта наблюдается при присоединении к основному заболеванию других патологий: глаукомы (могут образоваться при увеите – воспалении сосудистой глазной оболочки), пигментной дегенерации сетчатки, высокой степени миопии (близорукости) и еще некоторых других офтальмологических патологиях.
Самая распространенная катаракта, возникающая при нарушении обмена веществ — диабетическая. Она характерна для людей молодого возраста, страдающих сахарным диабетом тяжелой формы и возникает сразу на обоих глазах. Отличается быстро прогрессирующим характером развития. Адекватное и полноценное лечение инсулиновыми и другими противодиабетическими препаратами может на время замедлить развитие катаракты.
Классификация по степени зрелости
Следующая классификация относится к разделению заболевания по степени зрелости:
- Начальная.
- Незрелая.
- Зрелая.
- Перезрелая.
Начальная катаракта
На самой ранней стадии отмечается скопление в хрусталике большого количества избыточной жидкости, так называемое – «оводнение хрусталика». Жидкость накапливается между волокнами коркового слоя хрусталика вдоль локализации корковых швов. Возникают «водяные щели». Как следствие, образуются специфические корковые помутнения.
Незрелая катаракта
Дальнейшее развитие заболевания характеризуется прогрессирующим развитием помутнения в сторону капсул и центральную зону хрусталика. В то время как при катаракте начальной стадии помутнение локализуется по ходу экватора, т. е. вне оптической зоны, и оно никак не могла сказаться на остроте зрения, то в незрелой стадии помутнение уже частично или полностью захватывает зону видимости, что приводит к существенному ухудшению зрения.
Зрелая катаракта
В ходе дальнейшего развития помутнение распространяется уже полностью на всю кору хрусталика, пораженными оказываются все зоны.
Некоторые офтальмологи подразделяют эту стадию на:
- Почти зрелую – поражению подверглись большинство зон коры хрусталика, пациент может видеть не более двух строчек таблицы, острота зрения колеблется в диапазоне от 0,1-0,2%, до сотых процента (пациент может только посчитать число пальцев перед глазами).
- Зрелую стадию – тотальное помутнение хрусталика, острота зрения падает до уровня восприятия света.
Перезрелая катаракта
При дальнейшем развитии заболевания происходит распад волокон хрусталика. Отмечается разжижение коркового вещества, капсула становится складчатой. Кора приобретает характерный молочно-белый цвет. Ядро хрусталика, находящееся в жидкостной среде, вследствие собственной тяжести опускается вниз. Хрусталик в этой стадии выглядит как мешочек.
Осложненная катаракта
Причинами присоединения к основному заболеванию тех или иных осложнений могут быть различные первичные патологии.
Передний увеит в хронической стадии – основная причина возникновения вторичной катаракты. В самом начале можно определить полихроматический (разноцветный) блеск в области заднего полюса. После купирования увеита дальнейшее развитие может приостановиться. Если попытки купирования увеита не увенчались успехом, то помутнение будет прогрессировать вплоть до формирования зрелой катаракты.
При обострении закрытоугольной глаукомы в проекции зрачка могут образовываться маленькие, серовато-белые помутнения подкапсулярной и капсулярной локализации. Иначе говоря, как следствие перенесенного обострения глаукомы развивается местная дегенерация (разрушение) эпителия.
Миопия (близорукость) высокой степени может привести к развитию помутнения под задней капсулой, сопровождающееся склерозом ядра. Обычное течение не осложненной миопии не приводит к формированию катаракты.
Дистрофии сетчатки наследственного генеза (амавроз Leber, пигментный ретинит, синдром Stickler, «атрофия спирали») иногда сопровождаются помутнениями в области задней капсулы. Удаление катаракты могут привести к улучшению зрения даже при существенных дегенеративных изменениях сетчатки.
Лечение осложнений
Послеоперационные осложнения катаракты требуют участия в лечении докторов самой высокой квалификации. Любой пациент нуждается в разработке индивидуальной методики. Чаще всего консервативную терапию проводят в течение 10-12 дней и она оказывается весьма эффективной.
Вторичная катаракта – часто встречающееся позднее послеоперационное осложнение. Причиной ее формирования являются преобразования не удаленных эпителиальных клеток хрусталика в хрусталиковые волокна. Операция заключается в формировании отверстия в задней капсуле (задняя капсулостомия). Традиционный метод заключается в хирургическом удалении пленки механическим путем, но более щадящим является метод ИАГ – лазерной капсулостомии, не сопровождающийся механическим вторжением в полость глаза.
Синдром Ирвина-Гасса (кистоидный макулярный отек) может возникнуть как результат факоэмульсификации катаракты. Отмечается примерно в 1% случаев. Терапия проводится назначением кортикостероидных препаратов, ангибиторов ангиогенеза, НПВС. Если консервативное лечение оказалось неэффективным, то показано оперативное лечение – витреоэктомия.
Труднее всего лечению поддаются осложнения, требующие повторного оперативного вмешательства. Именно к таким тяжелым случаям можно отнести необходимость в витреоэктомии. Суть лечения заключается в удалении (экстракции) всего стекловидного тела или той его части, в которой сосредоточено наибольшая концентрация помутнений, создающих помехи остроте зрения. Операция проводится в несколько этапов. В результате производится формирование вторичного хрусталика, который способен полноценно восстановить зрение пациента.
Если в послеоперационном периоде отмечаются патологические изменения, формируются спайки или рубцы в области сетчатки, это является показанием к проведению лазерного лечения.
Нередко к возникновению осложнений могут привести операции для лечения глаукомы. В подобных случаях производится одномоментная двухэтапная операция, направленная на лечение сразу обеих патологий. В первую очередь производится удаление глаукомы – непроникающая глубокая склерэктомия. На втором этапе – удаление катаракты (ультразвуковая факоэмульсификация и одновременная имплантация внутриглазной линзы).
Лечение катаракты в ФНКЦ ФМБА
В офтальмологическом отделении ФНКЦ ФМБА врачи используют самое современное оборудование:
- Хирургический комбайн фирмы DORC, который предназначен для хирургии катаракты и патологии сетчатки глаза. Обладает высокой точностью, обеспечивает прекрасный клинический результат, быстрый период реабилитации.
- Факоэмульсификатор Infiniti фирмы Alcon, предназначенный для хирургии катаракты. Высокотехнологичный, многофункциональный факоэмульсификатор, который обеспечивает высочайший уровень выполнения операции и сокращает послеоперационный период;
Профессионализм и большой опыт врачей, помогут в ранние сроки диагностировать катаракту и провести необходимое лечение:
- В нашем центре выполняются операции любой сложности, даже на самых поздних стадиях заболевания;
- Учитывая наличие многопрофильного стационара, реанимационно-анестезиологической службы, мы выполняем операции у соматически тяжелых пациентов с наличием рисков развития сердечно-сосудистых осложнений;
- Мы гарантируем индивидуальный подход к каждому пациенту. Метод лечения подбирается, исходя из причин возникновения заболевания и стадии его развития, особенностей организма с учетом пожеланий пациента.