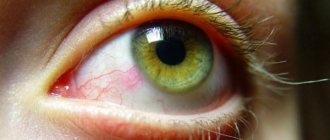
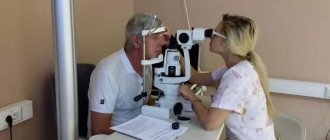
- Что такое синдром сухого глаза?
- Что такое глазная поверхность?
- Что такое слезная пленка?
- Причины возникновения ССГ
- В каком возрасте чаще всего появляется ССГ?
- Как развивается ССГ и чего следует опасаться?
- Какие признаки и симптомы появляются у пациента с ССГ?
- Диагностическое обследование при ССГ
- Современное лечение ССГ
- Видео о синдроме сухого глаза
- Стоимость лечения синдрома сухого глаза
Синдром Сухого Глаза (ССГ) в настоящее время является одной из актуальных проблем в офтальмологии. По данным ВОЗ более 350 миллионов человек во всем мире страдают от этой патологии.
В России Синдромом Сухого Глаза страдает от 26% до 31% взрослого населения. Это заболевание чаще всего выявляется у людей старше 40 лет. А у женщин в период менопаузы он встречается в 90% случаев.
Что такое сухой глаз?
Синдром Сухого Глаза – это хроническое полиэтиологическое заболевание глазной поверхности, развивающееся вследствие нарушения в слезопродуцирующей системе глаза, приводящее к нарушению стабильности и гиперосмолярности слезной пленки, и проявляющийся комплексом симптомов высыхания поверхности роговицы и конъюнктивы.
К симптомам высыхания (ксероза) относится жжение, зуд, ощущение песка, инородного тела, светобоязнь, боль, трудности с самопроизвольным открытием глаз по утрам, снижение четкости и ухудшение зрения.
Важно знать! ССГ приводит не только к появлению дискомфорта в глазах, но также снижается работоспособность и резко ухудшается качество жизни пациентов, более того он способствуют развитию вторичных заболеваний глаз, вплоть до приобретения инвалидности.
Сухие глаза после операции: что делать?
Оглавление
Как работает слезная пленка? Причины сухого глаза после операции Симптомы и диагностика сухого глаза после операции Лечение ССГ после операции Раствор «Гилан» для устранения сухости глаз
Одно из главных условий хорошего зрения – стабильная слёзная плёнка, однако именно она в первую очередь страдает при хирургическом вмешательстве. Вот почему синдром сухого глаза в той или иной степени встречается у всех пациентов, перенёсших офтальмологическую операцию.
Как решает эту проблему современная медицина? Какие меры можно предпринять, чтобы послеоперационная реабилитация глаз прошла без осложнений? В статье пойдёт речь об операциях по удалению катаракты.
Как работает слезная пленка?
Слёзная плёнка одновременно выполняет несколько функций: защищает от микробов, обеспечивает обмен веществ, увлажняет поверхность глаза. Последняя – наиболее важная, поскольку увлажняющая плёнка является одним из слагаемых в сложном механизме зрения человека.
Глаза хорошо видят, когда слёзная плёнка равномерно обновляется, обеспечивая тем самым постоянное увлажнение поверхности роговицы.
Причины сухого глаза после операции
Если структура и состав слёзной плёнки меняются, например, из-за нарушения в работе слёзных желез, применения капель, повреждение роговицы при формировании разреза, которые неизбежны при операциях по удалению катаракты, развивается синдром сухого глаза.
Повлиять на стабильность плёнки могут не только микротравмы сосудов и нервов, но и местные и системные лекарства. Риск воспаления, как следствие симптомов ССГ, выше у следующих групп пациентов:
- до операции страдали этим заболеванием;
- перенесли блефаропластику;
- больные хроническим блефаритом.
Симптомы и диагностика сухого глаза после операции
После удаления катаракты у большинства пациентов наблюдается раздражение и сухость глаз, ощущение инородного тела, нечёткость зрения, зуд, чувство жжения, то есть классические симптомы ССГ.
Для диагностики достаточно провести флюоресцеиновый тест для определения времени разрыва слёзной плёнки. В норме он должен происходить не ранее, чем через 10 секунд после моргания. Если показатель другой, нужно пройти курс лечения для восстановления регуляции слёзной жидкости.
Лечение ССГ после операции
При выборе тактики и средств лечения сухих глаз врач ориентируется на результаты тестов, поскольку ощущения пациента не всегда объективно отражают реальную клиническую картину.
Ни в коем случае нельзя заниматься самолечением! Большинство препаратов, применяемых для лечения воспалений и ССГ при нарушении дозировки или продолжительности приёма вызывают осложнения. Некоторые средства помогают закрепить эффект операции, но сухие глаза не вылечат.
Основной акцент делается на безопасное (без побочных эффектов) поддержание продукции слёзной жидкости. При раздражении и воспалении её состав нестабилен, поэтому оптимальным средством, дающим стабилизирующий эффект, признаны препараты «искусственная слеза» на основе гиалуроновой кислоты. Это природное вещество качественно улучшает структуру слёзной плёнки, способствует восстановлению естественных функций.
Раствор «Гилан» для устранения сухости глаз
Препарат «Гилан» – многофункциональный раствор на основе гиалуроновой кислоты. Помогает безболезненно и без осложнений устранить послеоперационные воспаления глаз, другие проявления ССГ.
Средство «Гилан» можно использовать беременным женщинам и детям, при ношении мягких контактных линз и во время перелётов. Чтобы снизить риск обострения синдрома, рекомендуется использовать раствор до операции по удалению катаракты.
Что такое глазная поверхность?
Глазная поверхность – это комплексная биологическая структура, включающая поверхностный слой клеток эпителия роговицы, конъюнктивы, носослезной системы оттока, а также секреторный аппарат, состоящий из комплекса разнопрофильных желез и секреторных клеток, продуцирующих компоненты слезной пленки, которая является составной частью глазной поверхности.
К глазной поверхности относятся железы Мейбома, железы Молля и Цейса, продуцирующие липидный секрет для слезной пленки, также секреторные железы Вольфринга и Краузе, обеспечивающие базальную (основную) продукцию жидкости для формирования водного слоя слезной пленки. Кроме того, в состав секреторной системы глазной поверхности входят клетки Гоблета, Манца, крипты Генле и бокаловидные клетки Бехера, продуцирующие муцин, образующий одноименный слой.
Помимо указанных структур, к глазной поверхности относят волосяные фолликулы ресниц и края век.
Что такое слезная пленка и зачем она необходима?
Слезная плёнка — это жидкая, постоянно обновляемая биоструктура, являющаяся частью глазной поверхности, покрывающая роговицу и выполняющая важные функции для жизнедеятельности глаз: оптическая, защитная, иммунная, дыхательная и питательная.
Слезная плёнка необходима для правильного, полноценного функционирования глазного яблока. В структурном отношении она неоднородна и состоит из трёх слоев. Слезная пленка также имеет очень сложный химический состав, включая воду, многочисленные питательные и специальные защитные вещества, все необходимые и сбалансированные компоненты для нормального обеспечения жизнедеятельности передней поверхности глаза. Также она обеспечивает поддержку местного иммунитета, антибактериальную и дыхательную функции. Слезная пленка, выравнивая поверхность роговицы, обеспечивает её оптическую функцию и является преломляющей средой, при этом имея на своей поверхности на границе с воздушной средой самую высокую силу рефракции порядка 60D. В связи с этим даже незначительные нарушения в слезной пленке могут сильно снижать остроту зрения.
Количество базовой секреции слезы в сутки составляет до 2 мл, при этом слезная пленка не имеет ничего общего со слезой вырабатываемой слезной железой в рефлекторном состоянии.
Необходимо знать! Слезная железа обеспечивает лишь рефлекторное слезоотделение только с защитной целью в ответ на физическое или иное раздражение рефлексогенных зон (инородное тело, летучие химические вещества, термическое воздействие), а также вследствие психоэмоционального ответа.
Слезная железа способна секретировать до 30 мл слезы в минуту в зависимости от интенсивности раздражающего агента. Секрет её имеет более высокую осмолярность в связи с чем умеренно раздражает глазную поверхность и не может заменить слезную пленку.
Муциновый слой слезной пленки
Муциновый слой продуцируется бокаловидными и гранулосодержащими клетками, железами Манца (лимб) и криптами Генле.
Гель, состоящий из муцина, формирует ровную поверхность эпителия, облегчает скольжение век по роговице, очищает и увлажняет эпителий, придаёт гидрофильные свойства эпителию.
Муциновый слой составляет всего 0,5% от всей толщины слезной пленки. Основная его задача заключается в придании первично гидрофобному роговичному эпителию гидрофильных свойств и адгезивной способности. Именно по этой причине слеза достаточно прочно удерживается на роговице. Кроме того, муцин сглаживает все микронеровности эпителиальной поверхности и придает роговице характерный для нее зеркальный блеск.
Водный слой слезной пленки
Водный слой является самым выраженным, он продуцируется в основном слезными железами (95% водного компонента слезной пленки), а дополнительные железы Краузе и Вольфринга вырабатывают остальные 5%. Водный слой состоит из растворимых в воде электролитов и органических низкомолекулярных и высокомолекулярных веществ. Непрерывно обновляясь, этот слой обеспечивает, с одной стороны, доставку к эпителию роговицы и конъюнктивы кислорода и питательных веществ, с другой – удаление углекислого газа, продуктов обмена веществ и слущивающихся эпителиальных клеток.
Липидный слой слезной пленки
Липидный слой продуцируется железами Мейбома, расположенными в верхнем и нижнем веке. Нормальный секрет мейбомиевых желез образуется из ненасыщенных жиров, а содержание в нем олеиновой кислоты определяет температуру его плавления. При снижении количества олеиновой кислоты происходит затвердение (уплотнение) секрета в связи с повышением температуры плавления липидов и обычная температура тела становится недостаточной для поддержания липидов в жидком состоянии. Под воздействием температуры тела мейбомиевы железы уплотняются, возникает вторичная закупорка выводных протоков, которая приводит к воспалению. Липидный слой препятствует избыточному испарению водянистого слоя и придает гладкость внешней поверхности слезной пленки.
Физиология слезопродукции и функционирование слезной пленки у здоровых людей
Описание
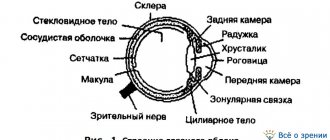
Находящаяся в конъюнктивальной полости и постоянно увлажняющая поверхность эпителия роговицы и конъюнктивы жидкость имеет сложный состав, включающий в себя секрет ряда желез (главной и добавочных слезных, мейбомиевых-, Цейса и Молля), а также железистых клеток конъюнктивы (рис.1).
Из последних наибольшее значение имеют бокаловидные клетки Бехера, локализация которых в различных участках конъюнктивы схематически представлена на рис.2. Кроме того, через стенку капилляров в конъюнктивальную полость проходят и некоторые другие вещества из плазмы крови. Вот эту «сборного» состава влагу и принято называть слезой или слезной жидкостью (СЖ).
В настоящее время известно, что главная слезная железа обеспечивает лишь рефлекторное слезоотделение, которое наступает в ответ на механическое или иного свойства раздражение рефлексогенных зон. Оно стимулируется также эмоциями, достигая иногда в таких случаях 30 мл в 1 мин. В то же время постоянная, так называемая основная секреция слезы, происходит исключительно за счет функционирования добавочных слезных желез конъюнктивы Краузе и Вольфринга и составляет всего 0,6-1,4 мкл/мин (до 2 мл в сутки), постепенно снижаясь с возрастом.
В конъюнктивальной полости здорового человека постоянно содержится около 6-7. мкл СЖ. При сомкнутых веках слеза полностью заполняет капиллярную щель между стенками конъюнктивального мешка. При раскрытой глазной щели конфигурация распределения СЖ меняется за счет дополнительного покрытия ею открытых участков роговицы и конъюнктивы с образованием так называемой слезной пленки (СП) (рис.3). Последняя на всем протяжении прилегания краев век к глазному яблоку образует слезные мениски (верхний и нижний) общим объемом до 5,0 мкл.
По данным N. Ehlers (1965) толщина СП колеблется, в зависимости от ширины глазной щели, от 6 до 12 мкм. Установлено, что она выполняет ряд важных физиологических функций: увлажняет эпителий роговицы и конъюнктивы, обеспечивает его метаболизм, защищает от некоторых экзогенных воздействий и, кроме того, служит преломляющей оптической средой.
В структурном отношении СП неоднородна и включает в себя зри слоя: муциновый (покрывает роговичный и конъюнктивальный эпителий), водянистый и липидный (рис. 4). Каждому из них присущи свои морфологические и функциональные особенности.
Муциновый слой довольно тонок (0,02-0,05 мкм) и составляет всего 0,5 % от всей толщины СП. Основная его функция заключается в придании первично гидрофобному роговичному свойств, благодаря чему СП достаточно нем. Кроме того, адсорбированный на эпителии роговицы муцин сглаживает все микронеровности эпителиальной поверхности, обеспечивая характерный для нее зеркальный блеск. Однако он быстро утрачивается, если по каким — либо причинам продукция муцинов снижается.
Второй, водянистый слой СП, имеет толщину около 7 мкм (98% ее поперечного среза) и состоит из растворимых в воде электролитов и органических низко- и высокомолекулярных веществ. Среди последних особого внимания заслуживают растворимые в воде мукопротеины, концентрация которых максимальна у муцинового слоя СП. Присутствующие в их молекулах «ОН» — группы образуют так называемые «водородные мостики» с дипольными молекулами воды, благодаря чему последние и удерживаются у муцинового слоя СП.
Непрерывно обновляющийся водянистый слой СП обеспечивает как доставку к эпителию роговицы и коньюнктивы кислорода и питательных веществ, так и удаление углекислого газа, «шлаковых» метаболитов, а также отмирающих и слущивающихся эпителиальных клеток. Присутствующие в жидкости ферменты, электролиты, биологически активные вещества, компоненты неспецифической резистентности и иммунологической толерантности организма и даже лейкоциты обуславливают еще целый ряд ее специфических биологических функций.
Снаружи водянистый слой СП покрыт довольно тонкой (0,004¬0,4 мкм) липидной пленкой. Теоретически она может выполнять свои функции уже в мономолекулярном слое. Однако, как установил, слои липидных молекул посредством мигательных движений век то истончаются, растекаясь по всей конъюнктивальной полости, то наслаиваются друг на друга и при полузакрытой глазной щели образуют, «общую заслонку» из 50-100 молекулярных слоев толщиной в 25-500 нм.
Липиды, составляющие часть СП, выделяются мейбомиевыми железами, а также, возможно, железистыми клетками Цейса и Молля, асполагающимися на свободных краях вёк. Липидная часть слезной пленки выполняет ряд важных функций. Так, поверхность ее, обращенная к воздуху, благодаря своей выраженной гидрофобности, служит надежным барьером для различных аэрозолей, в том числе инфекционной природы.
Кроме того, липиды препятствуют чрезмерному испарению водянистого слоя СП, а также теплоотдаче с поверхности эпителия роговицы и конъюнктивы. И, наконец, липидный слой придает гладкость внешней поверхности СП, создавая тем самым условия для правильного преломления лучей света этой оптической средой.
Известно, что коэффициент преломления СП равен 1,33 (роговицы -1,376). Как показал ряд исследований, СП постоянно обновляется, причем этот процесс носит закономерный характер по временным и количественным параметрам. Так по данным 1980 г, в течение только 1 мин. обновляется около 15 % всей СП. Еще 7.8 % ее за это же время испаряется благодаря нагреванию роговицей (1= +35,0°С при закрытых и +30 °С при открытых веках) и движению воздуха.
Е.Ноllу(1973-1987) и др. Ими установлено, что в основе обновления СП лежат периодические нарушения ее целостности (стабильности), что приводит к фрагментарному обнажению эпителиальной мембраны и, вследствие этого, к стимулированию мигательных движений век. Появляющиеся вследствие разрыва СП несмоченные участки эпителиальной мембраны (т.н. «сухие пятна»), по мнению N.Ehlers (1965), P.N.Dilly (1985) и других, стимулируют мигательный рефлекс.
При мигании задние ребра края век, скользя по передней поверхности роговицы, подобно стеклоочистителю, «разглаживают» СП и сдвигают в нижний слезный мениск все отшелушившиеся клетки и иные включения, благодаря тому, что при мигании вначале соприкасаются наружные края век и лишь в последнюю очередь внутренние, слеза смещается ими в сторону слезного озера (рис.5). Правда, такую направленность тока слезы некоторые авторы объясняют также мерцанием микроворсинок конъюнктивального, а, возможно, и роговичного эпителия.
Во время мигательных движений век активизируется т.н. «насосная» функция слезный канальцев, отводящих СЖ в слезный мешок. Установлено, что за один мигательный цикл, в среднем, опекает от одного до двух микролитров СЖ, то есть до 30 мкл слезы за одну минуту. По мнению большинства авторов в дневное время продукция слезы осуществляется непрерывно.
По данным F.J.Holly (1973), разрыв СП происходит вследствие испарения жидкости с внешней ее поверхности. Хотя этот процесс и тормозится липидным слоем, тем не менее СП истончается, а поверхностное натяжение ее возрастает. В результате СП в описываемом месте рвется, образуя несмоченное «пятно» на наружной мембране эпителия (рис.6).
Имеют также значение и периодически появляющиеся на эпителиальной мембране роговицы микроскопические «кратероподобные» дефекты. Последние возникают вследствие физиологического обновления эпителия роговицы и конъюнктивы, то есть за счет постоянного его слущивания.
В результате место дефекта поверхностной гидрофобной мембраны эпителия, обнажившее глубокие гидрофильные слои, лежащие под этой мембраной, мгновенно заполняется водянистым слоем из «рвущейся» здесь слезной пленки. Такой механизм разрывов СП подтверждается наблюдениями о том, что они часто возникают на одних и тех же местах. Нередко в таких случаях на этих же участках обнаруживаются микробуллы и микроэрозии роговичного эпителия, окрашивающиеся затем раствором флюоресцеина-натрия.
Рассмотренные обстоятельства касаются слезопродукции и функционирования СП у здоровых людей. Нарушения этих процессов лежат в основе патогенеза так называемого синдрома «сухого глаза» (ССБ), которому и посвящены следующие разделы руководства.
Причины возникновения Синдром Сухого Глаза (ССГ)
Причины возникновения ССГ разнообразны и их можно разделить на две большие группы — эндогенные и экзогенные.
К эндогенным причинам относится наличие у пациента определенной патологии, в том числе аутоиммунной, как например, синдром Шегрена или это могут быть нормальные физиологические изменения, соответствующие возрасту. Также причины его возникновения могут быть связаны с приемом определенных типов лекарственных препаратов, патологическими гормональными нарушениями, а также последствиями перенесенного воспаления переднего отрезка глаза и различные его повреждения, в том числе и после хирургического лечения как например, после блефаропластики, рефракционных лазерных операций.
К экзогенным причинам возникновения ССГ относят бытовые и профессиональные. К наиболее распространенным причинам относят загрязнение окружающей среды, чрезмерное воздействие кондиционированного воздуха и использование видеоэкранов в течение продолжительного времени. Когда человек длительно работает с гаджетами, компьютерами и активно фиксирует картинку на мониторе, он может не моргать больше минуты. Это пагубно влияет на состояние слезной пленки, приводит к быстрому ее разрыву, более редкому обновлению и, соответственно, к усилению подсыхания глазной поверхности.
Синдром сухого глаза часто развивается во время беременности, когда в организме женщины происходят физиологические и гормональные изменения. К особой категории причин можно отнести экстракорпоральное оплодотворение, которое сопровождается серьезными гормональными перестройками, что также вызывает развитие ССГ.
Что касается возникновения ССГ в целом у женщин, то наиболее обсуждаемой причиной синдрома сухого глаза, несомненно, является менопауза – состояние, при котором выявление ССГ достигает 90%. Однако сказанное не делает синдром прерогативой женщин, напротив — сухость глаз, хоть и в меньшей степени, но достаточно часто возникает у мужчин, особенно это касается курильщиков или тех, кто живет в районах с особенно высоким загрязнением воздуха.
Среди менее обсуждаемых экзогенных причин есть также сезонные аллергии, которые приводят к интенсивному и постоянному стрессу в дыхательных путях с последующим раздражением слизистых оболочек, в том числе на глазах. Многие аллергии имеют тенденцию длиться месяцами, вызывая стойкое воспалительное состояние, которое постепенно ухудшается и стимулирует реакцию иммунной системы, что в итоге может изменить слезную пленку.
Следует отдельно представить список лекарственных препаратов, длительный прием которых провоцирует развитие ССГ:
- средства, снижающие артериальное давление: β-адреноблокаторы;
- адреномиметические вещества;
- антиаритмические препараты;
- антидепрессанты;
- препараты для лечения язвенной болезни (холинолитики);
- транквилизаторы;
- антигистаминные препараты;
- оральные контрацептивные средства.
Необходимо отметить, что синдром сухого глаза могут стимулировать и некоторые глазные капли при длительном применении: антиглаукомные капли, холинолитики, глюкокортикостероиды, а также препараты, содержащие некоторые консерванты.
Факторы риска
- Общесоматическая патология;
- Аутоиммунная патология (синдром Шегрена);
- Заболевания, нарушающие обмен веществ;
- Гормональные перестройки, менопауза;
- Экстракорпоральное оплодотворение;
- Чрезмерное использование косметики, кремов для глаз и век;
- Наращивание ресниц;
- Использование контактных линз;
- Хронический блефарит, конъюнктивит;
- Длительное использование антиглаукомных препаратов;
- Осложнения после блефаропластики;
- Проведенная ранее лазерная коррекция зрения;
- Возрастные изменения (от 40-50 лет);
- Длительная работа перед экранами мониторов;
- Длительный прием системных препаратов;
- Загрязненный воздух;
- Дым, в том числе от сигарет, смог;
- Длительное пребывание в помещениях с кондиционированным воздухом и тепловыми батареями.
- Стресс;
- Курение;
- Чрезмерное употребление алкоголя.
Синдром сухого глаза
1. Зуд. У пациентов с синдромом сухих глаз отмечается повышенная чувствительность и раздражительность роговицы. Это приводит к появлению зуда. Также распространенной причиной жжения и зуда в глазах являются аллергические реакции. Лечение данных состояний проводится антигистаминными препаратами, одним из побочных эффектов от применения которых является синдром сухих глаз.
2. Жжение. Одной из функций слезной пленки является смачивание поверхности роговицы. При нарушении целостности пленки роговица, содержащая большое количество нервных окончаний, высыхает и начинает посылать в мозг импульсы, которые распознаются им как ощущение жжения.
3. Ощущение инородного тела. Одним из характерных симптомов является чувство, как при попавшей в глаз песчинки или другого предмета. Такие ощущения возникают, когда глазное яблоко недостаточно увлажнено. При появлении подобных сигналов мозг начинает посылать глазу ответные импульсы, заставляя его продуцировать больше жидкости, чтобы вымыть инородный предмет.
4. Покраснение. Покраснение является признаком воспаления. Когда глаз недостаточно увлажнен, он становится подвержен воспалительным заболеваниям. К функциям слез относится транспорт питательных веществ к тканям глаза. Если транспорт нарушен, глаза реагируют на это состояние воспалением.
5. Размытость зрения, исчезающая при моргании. Слезы обеспечивают гладкий наружный оптический слой для поступающих световых лучей. По мере высыхания поверхности глаза его поверхность становится неровной, вызывая размытость картинки. При моргании слезная пленка обновляется, и на поверхности глаза снова появляется гладкий оптический слой, обеспечивающий правильное восприятие световых волн.
6. Слезотечение. Большинство пациентов, испытывающих повышенное слезотечение, недоумевают, когда у них диагностируется синдром сухих глаз. В данном случае система, отвечающая за выработку слезной жидкости, работает в усиленном режиме именно из-за сухости глаз. Усиленное слезотечение также может быть рефлекторным в ответ на ощущение инородного тела, которое было описано выше.
7. Усиление дискомфорта после чтения или просмотра телепередач. Частота моргания значительно снижается, когда человека концентрирует внимание на определенной задаче. Так как при моргании происходит обновление слезной пленки на поверхности роговицы, то снижение частоты моргания приведет к повышенной сухости глаз
В каком возрасте чаще всего появляется ССГ?
Синдром сухого глаза может выявляться у пациентов практически в любом возрасте. Но чаще всего он диагностируется у пациентов старше 40-50 лет. Однако, в связи с изменениями экологии, повальным использованием техники на работе и в быту, увеличением использования контактных линз возраст пациентов с выявляемым ССГ становится моложе.
Необходимо понимать! Если повседневная жизнь сопряжена с постоянным присутствием рисков или приемом препаратов, побочные эффекты которых нарушают секреторную функцию желез, то необходимо регулярное наблюдение у врача-офтальмолога с целью своевременной коррекции и принятия необходимых мер.
Как развивается ССГ и чего следует опасаться?
В основе развития синдрома сухого глаза лежат процессы нарушения секреторной функции желёз глазной поверхности и, как следствие, формирование и обновление слёзной пленки. Данные нарушения могут быть разнообразны и касаться различных звеньев.
На первом месте среди них находятся проблемы с продукцией компонентов слёзной пленки (водный слой, муцины, липиды) из-за дисфункции соответствующих желёз. Вследствие этого происходит изменение состава слёзной пленки и повышение испаряемости слезы, в связи с чем возникают соответствующие симптомы.
Повышение испаряемости слёзной пленки также может вызвать изменение анатомического строения при патологии придаточного аппарата глаза – эктропион, энтропион, лагофтальм, деформация краев век и, как следствие, нарушение гладкости и конгруэнтности глазной поверхности, а также после некоторых хирургических вмешательств, снижающих иннервацию, трофику роговицы. Особое место занимают операции на веках – эстетическая блефаропластика, выполняемая пластическими хирургами с недостаточными знаниями о придаточном аппарате глаза или берущих на операцию пациентов без консультации офтальмолога.
Конечно, не стоит забывать и о физиологическом снижении слёзной секреции, которое происходит с возрастом.
На фоне нарушения стабильности слёзной пленки происходит постепенное развитие патологических изменений глазной поверхности и появляются признаки, а затем и характерные жалобы, которые вызывают дискомфорт и определенную симптоматику у пациента.
Важно понимать! На начальных стадиях ССГ явных внешних клинических симптомов и проявлений со стороны глаз может не быть, но при этом уровень соответствующих признаков у пациента обычно бывает высоким.
На данном этапе важен своевременный профессиональный подход и точная специализированная диагностика, чтобы идентифицировать ССГ на ранних её стадиях и начать патогенетическое лечение.
Если не принимать никаких терапевтических действий, заболевание будет неизбежно прогрессировать, повреждения глазной поверхности окажутся значительными и приведут к возникновению явных клинических симптомов и проявлений.
На этой стадии развития синдрома сухого глаза необходим более сложный и комплексный подход к лечению, но даже при этом не всегда возможно добиться полного выздоровления.
Воспаление и Синдром Сухого Глаза
Воспаление является неотъемлемой составляющей в механизме развития синдрома сухого глаза. Патогенетически воспаление всегда является одной из основных реакций организма при любом повреждении его тканей. Соответственно, это присуще и глазной поверхности. При развитии патологического процесса и переходе его в хроническую форму воспаление играет одну из ключевых ролей, вследствие чего повреждения глазной поверхности становятся более серьезными. Следовательно, воспалительный процесс является важным механизмом в развитии заболевания и играет большую роль в прогрессировании патологического состояния, что необходимо учитывать при комплексной его терапии.
Какие признаки и симптомы появляются у пациента с ССГ?
Основные признаки Синдрома Сухого Глаза
Еще до формирования каких-либо клинических проявлений и симптомов ССГ у пациентов появляются различные неявные признаки, которым часто не уделяют должного внимания и тем более далеко не всегда ассоциируют их с заболеванием глаз. Также эти признаки не наталкивают пациентов на мысль обратиться за профессиональной офтальмологической помощью. Однако в разговоре со своими друзьями, знакомыми, пациенты нередко отмечают усталость, тяжесть в глазах, быструю утомляемость при работе с компьютером или просто при чтении, также отмечают периодическое затуманивание зрения. Эти предвестники являются субъективными признаками наличия серьезных проблем в глазной поверхности и знаменуют начало развития синдрома сухого глаза.
Основные симптомы Синдрома Сухого Глаза
В ходе течения заболевания происходят патологические изменения в тканях глазной поверхности, что приводит к формированию и возникновению стойких симптомов и характерных жалоб разной степени интенсивности. Вначале они просто периодически отвлекают на себя внимание пациента, но, постепенно усиливаясь в соответствии с течением заболевания, становятся настоящим мучительным изнуряющим препятствием в повседневной жизни.
Общие симптомы включают в себя:
- напряжение и чувство тяжести глаз;
- покраснение;
- зудящее чувство;
- чувство песка;
- ощущение инородного тела внутри глаза;
- жжение;
- снижение остроты зрения (временное или постоянное);
- дискомфорт перед интенсивными источниками света (светобоязнь);
- чувство повышенной усталости глаз;
- двоение в глазах;
- боль (в тяжелых случаях).
Эти симптомы могут ухудшаться, создавая серьезные трудности в повседневной жизнедеятельности, а также влиять на психоэмоциональное состояние пациентов.
Симптомы синдрома «сухого глаза»:
- Появление стойкого ощущения инородного тела в глазу
- Чувство жжения и резь в глазах
- Ощущение сухости глаза
- Болезненная реакция на глазные капли
- Ухудшение зрения к вечеру
- Непереносимость ветра, солнца, табачного дыма
Очень важно выявить точную причину заболевания, чтобы полностью наступило выздоровление. Если вы обнаружили какой-то из вышеперечисленных симптомов, который наблюдается уже продолжительное время, то не стоит терпеть зрительный дискомфорт, а необходимо обратиться к врачу-офтальмологу. Иногда синдром сухого глаза может оказаться следствием других серьезных заболеваний (сахарный диабет, злокачественные новообразования и кожные болезни).
Диагностическое обследование при ССГ
Диагностика
Диагностика синдрома сухого глаза должна выполняться в условиях специализированной офтальмологической клиники и включать в себя ряд профессиональных тестов, а также специфические диагностические исследования, по результатам которых верифицируется и определяется стадия ССГ. После этого офтальмолог назначает необходимое физиотерапевтическое и медикаментозное, а также лазерное или хирургическое лечение индивидуально для каждого пациента.
За последние годы, благодаря научным исследованиям и разработанным новым приборам, открылась возможность ввести в повседневную офтальмологическую практику ряд точных диагностических исследований на новейших приборах, которые незаменимы в диагностике ССГ и надлежащей правильной оценке состояния синдрома сухого глаза.
Наша клиника оснащена профессиональным оборудованием для специализированной диагностики при синдроме сухого глаза, которое мы ежедневно используем в своей работе для установления диагноза и контроля за применяемой терапией.
Специализированные диагностические методики при ССГ
Оценку состояния секреторной функции глазной поверхности невозможно провести без диагностических исследований и специализированных тестов, на основе которых в настоящее время не обходится современная диагностика ССГ. Среди них основные:
Оцифрованная биомикроскопия
Это диагностическое исследование, которое предусматривает изучение с последующей клинической оценкой передних структур глаза и век при помощи щелевой лампы с эффективной оптической и компьютерной системой оцифрованного изображения в максимальном разрешении. Также в ходе исследования дополнительно проводится окрашивание слёзной пленки, конъюнктивы и роговицы, что позволяет оценить степень выраженности изменений глазной поверхности и выявить наличие аномалий в слёзной пленке и секретирующих железах.
Мейбография
Это необходимое и очень важное диагностическое исследование, которое позволяет оценить морфологию мейбомиевых желёз, продуцирующих липидный секрет для полноценного формирования слёзной пленки. В нашей клинике мы выполняем это исследование на специальном приборе Me-Check (Италия) для фотомейбографии. Аппарат позволяет определить состояние функционирования мейбомиевых желез и установить степень их дисфункции от 0 до 4 по шкале Доктора Хейко Пульт (Meyboscale by Dr. Heiko Pult) за несколько минут без дополнительных приборов и контрастных веществ. Также это исследование проводится на этапах лечения с целью определения эффективности применяемой терапии.
Интерферометрия слёзной пленки
Является важным диагностическим методом для исследования прежде всего слёзной пленки, её количества, состава и распределения, а также качества слёз. Эта технология также позволяет оценивать и изучать липидный слой слёзной пленки и её формирование и распределение, обеспечивая чрезвычайно детальные изображения слезы. Процедура не инвазивна и длится менее пяти минут. Перед проведением теста с интерферометром пациентам рекомендуется снимать контактные линзы, по крайней мере, за 48 часов, не использовать косметику на масляной основе вокруг глаз и не тереть глаза перед обследованием.
Тест на определение осмолярности слёзной пленки
Проведение этого теста необходимо для определения суммарной концентрации всех растворённых частиц в слёзной плёнке у пациента. Это очень точное пороговое значение, которое составляет 316 мОсм / л. Анализируя образец слёзной плёнки пациента с помощью специального прибора осмометра, мы можем выявить не просто отклонения уровня осмолярности, а по сути – нарушения способности организма регулировать гомеостаз слёзной плёнки, что является основой патогенеза развития ССГ. Соответственно, чем выше осмолярность, тем более концентрированной является слеза и тем в большей степени она может привести к повреждению глазной поверхности.
Система измерения осмолярности слезы I-PEN® Tear Osmolarity System – это диагностический прибор для количественного измерения осмолярности (концентрации растворенных солей) слезы у пациентов в норме и при наличии глазной патологии.
Тест Отто Ширмера, или количественная оценка слёзопродукции
Этот диагностический тест позволяет определить количественную функцию секреторного аппарата передней поверхности глаза, которая необходима для её надлежащего увлажнения. Тест проводится в течение 5 минут. Нормальный показатель секреции не менее 15 мм тестовой полоски. Тест проводится как с использованием анестетика (для определения базовой секреции), так и без (для определения рефлекторной и базовой секреции).
Тест Lipcof
Этот тест является достаточно информативным для диагностики ССГ. Со временем при ССГ возникает трение между веками и поверхностью глаза, из-за чего уменьшается натяжение конъюнктивы и образуются параллельные векам её складки, в зависимости от количества и выраженности которых оценивается степень тяжести данного симптома.
Проба Норна
Это диагностическое исследование слёзной дисфункции, при которой определяют время разрыва слёзной пленки после окрашивания флуоресцеином с целью оценки качества и показателя стабильности слёзной плёнки в синем фильтре на щелевой лампе. Если обследуемый пациент относится к возрастной группе от 16 до 35 лет, то нормальное время разрыва слёзной плёнки для него будет через 21 секунду после последнего моргания. С возрастом это время уменьшается. Например, если возраст пациента варьируется от 60 до 80 лет, то время разрыва слёзной плёнки в 11-12 секунд будет считаться нормальным.
Менискометрия
Занимает особое место в диагностике ССГ. Это измерение слёзного мениска («ручеёк» слезы) между поверхностью конъюнктивы, роговицы глаза и краем нижнего века. Его высота в среднем составляет 0,4 мм. Изменение его высоты имеет важное диагностическое значение. Измерение радиуса кривизны мениска слезы может быть полезно при диагностике сухих глаз.
Тест на определение наличия воспаления
InflammaDry тест, очень удобен для применения. При помощи данного теста исследуют небольшой образец слезы пациента, взятый из конъюнктивального свода нижнего века. Этот анализ позволяет распознать повышение уровня белка MMP-9 (матриксная металлопротеиназа-9). Данный воспалительный маркер в слёзной плёнке пациентов дает колоссальную информацию о наличии воспаления глазной поверхности. В большинстве случаев воспаление присутствует до появления клинических симптомов заболевания, поэтому выявление ССГ на доклиническом этапе с помощью этого теста позволит начать его лечение на более ранних стадиях. Также проведение этого теста показано перед любыми офтальмологическими операциями с целью избежать осложнения в послеоперационном периоде, а также повысить безопасность периода реабилитации.
Какие дополнительные исследования и анализы назначают при ССГ
В обязательный комплекс при обследовании пациентов с ССГ входит исследование других отделов глаза для исключения наличия сопутствующих патологий. Среди этих исследований можно отметить некоторые общеклинические анализы, которые необходимо назначать пациентам.
В некоторых случаях необходимо назначать анализы, например, тест, который измеряет железо-связывающий белок под названием лактоферрин. Количество этой молекулы тесно связано с производством слезы. Пациенты с ССГ имеют низкое содержание этого белка. Данный анализ может быть особенно ценным для таких пациентов, так как это одно из направлений патогенетического лечения. Также ценность имеет оценка слезы на содержание лизоцима – фермента, который обычно содержится в слезах.
Еще одним необходимым пунктом являются анализы на ряд гормонов. Это гормоны щитовидной железы, мужские и женские половые гормоны, а также некоторые другие. Проведено множество исследований, в которых доказана взаимосвязь между состоянием слёзной плёнки и гормональным статусом пациента.
Проба Шримера
В основе теста Шримера лежит рефлекторная стимуляция продукции слезной жидкости, а также впитывающая способность фильтровальной бумаги, которую помещают в конъюнктивальную полость.
Целью исследования является определение количества слезы, которое образуется за определенное время.
Нельзя выполнять пробу Шримера при язве и фистуле роговице, обширной эрозии ее поверхности, а также в случае перфорации глазного яблока.
Методика проведения
Чтобы провести пробу, необходимо использовать специальные полоски из фильтровальной бумаги. Они могут выпускаться в наборе или же нужно изготовить их самостоятельно (длина 40 мм, ширина 5 мм). Конец полоски на расстоянии 5 мм от края сгибают под углом 40-450. Далее пациента просят смотреть вверх, а этот загнутый кончик помещают под нижнее веко глаза (в наружной трети). Нужно, чтобы край полоски соприкасался с дном нижнего свода конъюнктивы, тогда перегиб будет располагаться на уровне края века. Желательно проводить тест одновременно с обеих сторон.
После введения полосок врач должен включить секундомер, а пациент закрывает глаза. Ровно через пять минут полоски удаляют и измеряют длину влажной части, начиная от места перегиба. Если границу смачивания установить не удается, то можно подсветить полоски. При косом расположении влажной границы во внимание принимают средний результат.
Интерпретация результатов
У здоровых пациентов в течение 5 минут смачивается 15 мм тест-полоски. При снижении слезопродукции длина смачиваемой тест-полоски уменьшается, при гиперсекреции слезной жидкости — наоборот, значительно удлиняется, достигая 35 мм в течение 2-3 минут. Проба Шримера не позволяет исключить снижение основной слезопродукции, которая может длительное время маскироваться рефлекторными ее усилением.
Современное лечение ССГ
Синдром сухого глаза – это сложное, полиэтиологическое заболевание глазной поверхности, при котором на сегодняшний день не существует единого эффективного препарата, способного воздействовать на все механизмы возникновения этого заболевания, а также достигать положительного терапевтического эффекта на все вызванные ССГ повреждения глазной поверхности и восстанавливать её секреторные функции.
Сегодня в современной медицине существуют различные подходы и методы лечения синдрома сухого глаза, при которых восстановление секреторной функции желез, продуцирующих компоненты слезной пленки, и, следовательно, объема слезы достаточного для увлажнения глазной поверхности становится лишь только частью многоступенчатого подхода в патогенетической терапии ССГ. Такое комплексное лечение направлено на все ступени, участвующие в патогенезе развития этого заболевания. И кроме общих мероприятий ЗОЖ, нацеленных на оздоровление всего организма в целом (восполнение водно-солевого баланса, коррекция питания и нормализация режима сон-бодрствования), и направленных на минимизацию воздействия условий окружающей среды выделяют следующие:
Репаративная терапия
Направлена на устранение повреждений глазной поверхности, образовавшихся в результате её недостаточного увлажнения в связи с изменениями в составе слезной пленки.
При этом показано применение репаративных препаратов, направленных, прежде всего, на регенерацию повреждённых участков. Среди них чаще используются препараты на гелевой основе и мазевые формы (Корнерегель, Видисик, Парин Пос и другие).
Необходимо знать! Лекарственная терапия синдрома сухого глаза применяется только в комплексе с другими лечебными мероприятиями и должна находиться под врачебным контролем от момента назначения до отмены препаратов по достижению терапевтического эффекта.
Слезозаместительная терапия
Направлена на временное или постоянное возмещение недостающего объема слезы и препятствует преждевременному разрыву слезной пленки на глазной поверхности. В настоящее время на фармацевтическом рынке представлено более 40 наименований различных слезозаместительных препаратов, большая часть из них препараты на основе гиалуроновой кислоты. Самые последние генерации искусственных слез хорошо переносятся пациентами вследствие отсутствия консервантов, а эффект их увлажняющего действия максимальный и комфортный. В нашей практике к препаратам выбора относятся Хило-комод, Артелак Всплеск, Гилан Комфорт, Визмед.
Необходимо понимать! Выбор препаратов формируется только врачом в зависимости от клинических проявлений и результатов диагностики в балансе и режиме с другими видами медикаментозного и физиотерапевтического лечения.
Слезосохраняющая терапия
Направлена на сохранение собственной слезы за счет удерживания на глазной поверхности её объема посредством обтурации слезных точек (полимерными обтураторами или с помощью лазерного либо хирургического вмешательства).
Данную методику используют или при неэффективности медикаментозной и как дополнение её, а также для исключения необходимости чрезмерно частого (свыше 6 раз в день) закапывания слезозаместителей. Установка специальных окклюдеров в слезные точки проводится врачом-офтальмологом. Существуют окклюдеры, которые сами рассасываются через некоторое время и не требуют удаления.
Необходимо знать! Репаративная, слезозаместительная и слезосохраняющая терапия относятся к группе методов симптоматического лечения, они способны лишь компенсировать признаки и поверхностные проявления синдрома сухого глаза и не преследуют цель патогенетического излечения от имеющейся проблемы.
Противовоспалительная терапия
Направлена на уменьшение воспалительного фактора, присутствующего всегда при синдроме сухого глаза, и лежащего в основе «порочного круга» развития и прогрессирования этого заболевания, а также играющего одну из главных ролей в развитии осложнений при этом состоянии. Патогенетическим подходом в противовоспалительном лечении при синдроме сухого глаза является применение определенной группы препаратов таких как стероидные противовоспалительные средства и циклоспорины в каплях (Рестасис), а также тетрациклинов. Эти препараты благотворно влияют на восстановление естественной слезопродукции благодаря снижению уровня воспалительного компонента при этом синдроме. Выбор препарата всегда определяется строго индивидуально, в зависимости от клинической картины и объективного состояния пациента.
Стимуляционная терапия
Направлена на восстановление и нормализацию работы секреторных желез, отвечающих за выработку компонентов слезной пленки.
Стимулирующее воздействие на выработку слезы нормального состава оказывает применение корректных биологически активных добавок. Витамины, минералы и омега-3 являются ценными «ингредиентами» для здоровья глаз, необходимы для поддержания зрительной функции и правильной работы всех структур глаза. Кроме того, омега-3 содержит незаменимые жирные кислоты — необходимый компонент слезной пленки, который предотвращает слишком быстрое её испарение.
Другим прогрессивным аспектом стимуляционной терапии является возобновление естественной слезопродукции путем активации естественной слезопродуцирующей системы с помощью физиотерапевтических методов лечебного и стимулирующего воздействия. С этой целью используют магнитную стимуляцию, лазерную стимуляцию, субконъюнктивальное введение препаратов на основе аутоплазмы крови (PRP технология), воздействие полихромным светом (видимый спектр излучения, сочетание интенсивного импульсного света IPL и фототерапии низкой интенсивности LLLT). Подобное лечение используют как самостоятельный метод, так и в сочетании с другими способами воздействия для восстановления функции мейбомиевых желез, такими как массаж и гигиена век.
Необходимо учитывать! Количество и периодичность сеансов физиотерапевтического лечения и его сочетания с другими видами терапии напрямую зависит от изначальной степени дисфункции мейбомиевых желез и, соответственно, стадии ССГ, а также от динамики проявления эффекта применяемой терапии.
Цены на лечение синдрома сухого глаза
| Прием (осмотр, консультация) врача-офтальмолога первичный (обследование при синдроме сухого глаза) | 8 790₽ |
| Код услуги | Название услуги | Кол-во услуг | Цена |
| А02.26.004 | Визометрия, 2 глаза Код: А02.26.004 | 1 | 350 ₽ |
| А02.26.013 | Определение рефракции с помощью набора пробных линз, 2 глаза Код: А02.26.013 | 1 | 550 ₽ |
| А02.26.015 | Офтальмотонометрия , 2 глаза Код: А02.26.015 | 1 | 400 ₽ |
| А03.26.001 | Биомикроскопия, 2 глаза Код: А03.26.001 | 1 | 990 ₽ |
| А03.26.003.001 | Осмотр периферии глазного дна с использованием линзы , 2 глаза Код: А03.26.003.001 | 1 | 1 950 ₽ |
| А03.26.018 | Биомикроскопия глазного дна (центральная зона), 2 глаза Код: А03.26.018 | 1 | 900 ₽ |
| А12.26.016 | Авторефрактометрия с узким зрачком, 2 глаза Код: А12.26.016 | 1 | 350 ₽ |
| В01.029.001.009 | Консультация врача-офтальмолога Код: В01.029.001.009 | 1 | 900 ₽ |
| А02.26.020 | Тест Ширмера Код: А02.26.020 | 1 | 600 ₽ |
| A03.26.021 | Определение времени разрыва слезной пленки Код: A03.26.021 | 1 | 200 ₽ |
| A02.26.017 | Определение дефектов поверхности роговицы (с флюоресцеином) Код: A02.26.017 | 1 | 400 ₽ |
| А03.26.005.001 | Биомикрофотография глаза и придаточного аппарата ( me-check), 2 глаза Код: А03.26.005.001 | 1 | 1 200 ₽ |
| ПАКЕТ УСЛУГ В01.029.001.010 | Акция! Цена за пакет услуг по акции(Скидка:41%): | 5 200₽ |
| Лечение и профилактика синдрома сухого глаза |
| Код услуги | Название услуги | Кол-во услуг | Цена |
| А22.30.002.001 | Воздействие излучения видимого диапазона M22 IPL, 2 глаза Код: А22.30.002.001 | 1 | 5 400 ₽ |
| А22.30.002.002 | Воздействие излучения видимого диапазона EyeLight, 2 глаза Код: А22.30.002.002 | 1 | 5 400 ₽ |
| А22.30.002.003 | Воздействие излучения видимого диапазона My Mask Red, 2 глаза Код: А22.30.002.003 | 1 | 5 500 ₽ |
| А22.30.002.004 | Воздействие излучения видимого диапазона комплексное (EyeLight, 1 глаз + My Mask Red, 2 глаза) Код: А22.30.002.004 | 1 | 9 800 ₽ |
| А22.30.002.005 | Воздействие излучения видимого диапазона комплексное (EyeLight, 2 глаз + My Mask Red, 2 глаза) Код: А22.30.002.005 | 1 | 10 900 ₽ |
| А22.30.002.006 | Воздействие излучения видимого диапазона (My Mask Yellow, 2 глаза) Код: А22.30.002.006 | 1 | 6 800 ₽ |
| А22.30.002.007 | Воздействие излучения видимого диапазона комплексное (EyeLight, 2 глаза + My Mask Yellow, 2 глаза) Код: А22.30.002.007 | 1 | 12 200 ₽ |