Основные симптомы:
- Непроизвольные колебания глаз
- Отсутствие радужной оболочки
- Повышенное внутриглазное давление
- Помутнение роговицы
- Светобоязнь
- Снижение зрения
Аниридия – это офтальмологический недуг, который характеризуется полным или частичным отсутствием радужной оболочки глаза. Данное заболевание чаще всего является генетически обусловленным, может передаваться как по аутосомно-доминантному, так и по аутосомно-рецессивному типу. В некоторых случаях болезнь является следствием спонтанно проявившейся мутации.
- Этиология
- Классификация
- Симптоматика
- Диагностика
- Лечение
Четкого разделения по возрасту и полу это заболевание глаз не имеет. Клинически проявляется в снижении остроты зрения, светобоязни, горизонтальном нистагме.
Для постановки точного диагноза, кроме проведения визуального осмотра, также проводят определенные инструментальные обследования. Обязательно назначают генетические исследования при подозрении на врожденную форму. Терапия основывается в большинстве случаев на установке протеза радужной оболочки глаза.
Специфической профилактики относительно этого заболевания глаз не существует, поскольку это генетическая патология. При условии соблюдения всех рекомендаций и своевременного начала терапевтических мероприятий, прогноз будет благоприятным и угрозы для жизни нет. По классификации МКБ десятого пересмотра болезнь имеет код Q13.2.
Тиология
Основной причиной развития такой патологии у ребенка является мутация гена РАХ6, который локализуерся. Отмечается, что в 65% случаев заболевание является генетически обусловленным, а передается патология по двум типам:
- аутосомно-рецессивный; аутосомно-доминантный.
Примерно в 35% мутация гена является спонтанной, однако при заболеваниях, а также общей клиничестокуя каэртоничестокуэ.
Отсутствие радужки может быть вызвано и внешними негативными факторами воздействия на зрительный орган, а именно механическое повреждение, в результате которого происходит отрыв радужной оболочки от корня.
Предрасполагающих внешних этиологических факторов относительно данного заболевания нет. Однако если в семье есть случаи развития такого офтальмологического заболевания, то перед зачатием следует проконсультироваться у медицинской генетика.
Аномалии и заболевания сосудистой оболочки (Часть 1) | Руководство по детской офтальмологии
Описание
Патология сосудистой оболочки в структуре общей Детской глазной заболеваемости составляет около 5%. Наблюдаются врожденные аномалии сосудистой оболочки, воспалительные заболевания инфекционного или токсико-аллергического Характера, дистрофические процессы, опухоли и повреждения (табл. 26).
АНОМАЛИИ СОСУДИСТОЙ ОБОЛОЧКИ
К аномалиям сосудистой оболочки, которые изредка обнаруживают у новорожденных, относят: аниридию, колобому радужки, ресничного тела и хориоидеи, поликорию, эктопию зрачка, альбинизм, аплазию. Практическое значение имеют лишь некоторые из них.
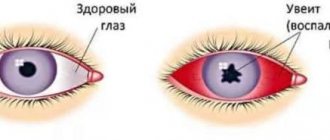
Аниридия. Аниридия (aniridia)
— отсутствие радужки. При этом за роговицей наблюдается картина как бы максимально расширенного зрачка. Уже при боковом освещении видны контуды хрусталика и ресничного пояска (циннова связка). Иногда ободок — остаток (рудимент) корня радужки и ресничные отростки. Наиболее отчетлива картина аниридии при биомикроскопии и исследовании в проходящем свете.
Аниридия приводит к постоянной светобоязни. Острота зрения у таких детей очень низкая и плохо поддается коррекции даже с диафрагмой. Часто наблюдается нистагм. Эта аномалия иногда сочетается с врожденной глаукомой вследствие недоразвития или отсутствий угла передней камеры, через который осуществляется основной отток водянистой влаги из глаза.
Лечение состоит в создании искусственного зрачка — индивидуально изготовленной косметической (соответственно окрашенной) контактной линзы.
Колобома радужки.
Врожденная колобома радужки располагается, как правило, внизу— на 6 часах, напоминая грушу или замочную скважину, искусственная колобома может иметь любую локализацию, но чаще—на 12 часах. Врожденная колобома почти всегда бывает неполной, при этом прослеживается на всем протяжении неповрежденный зрачковый край. Отмечается сравнительно живая реакция зрачка на свет.
Возможно двустороннее поражение
. Зрение на глазу с колобомой, как правило, несколько снижено. Устранить колобому можно оперативным путем, но чаще при этой патологии пользуются косметической контактной линзой. Колобома ресничного тела. Колобома ресничного тела может быть обнаружена только при циклоскопии. Косвенным признаком этой аномалии является ослабление или отсутствие аккомодации. Лечение бесперспективно.
Колобома хориоидеи.
Колобому хориоидеи обнаруживают при офтальмоскопии в виде белого участка различной величины и формы с отчетливыми и неровными краями, над которыми проходят, не изменяясь, сосуды сетчатки. Колобома сосудистой оболочки в зависимости от ее локализации может оказывать более или менее выраженное влияние на зрительные функции (острота и поле зрения). Лечение бесперспективно.
Поликория.
Поликория — аномалия радужки, характеризующаяся наличием в ней нескольких зрачковых отверстий. Такая аномалия может быть и в хориоидее — хориодеремия (белые дырки, пятна). При поликории наблюдаются зрительный дискомфорт и некоторое снижение зрения. Хориодеремия проявляется в основном дефектами в поле зрения, но при центральной локализации дырчатых зон может наблюдаться резкое снижение остроты зрения. Лечение поликории состоит в выполнении пластических операций. Хориодеремия лечению не подлежит.
Корректопия зрачка
. Корректопия — смещение зрачка, т. е. выраженное его эксцентричное расположение. При этой аномалии возможно снижение зрения. Лечение — только оперативное, но результаты иногда сомнительны.
Следует отметить, что перечисленные аномалии могут сочетаться с другими врожденными изменениями глаза (микрофтальм, микрокорнеа и др.).
ВОСПАЛЕНИЯ СОСУДИСТОЙ ОБОЛОЧКИ
Воспаление сосудистой оболочки (увеиты) чаще всего обусловлено ее богатым кровоснабжением и медленным током крови, что благоприятствует задержке в нем микробов, вирусов и других патологических агентов.
В известной мере раздельное кровоснабжение разных отделов сосудистой оболочки: собственно сосудистой оболочки — из задних коротких ресничных артерий, а радужки и ресничного тела — из передних и задних длинных, способствует тому, что передний и задний отделы сосудистой оболочки могут поражаться изолированно.
Соответственно этому встречаются передние увеиты, или иридоциклиты (ириты и циклиты раздельно встречаются редко) и задние увеиты, или хориоидиты. Вместе с тем и в связи с -наличием сосудистых анастомозов между всеми отделами сосудистой оболочки не исключена возможность возникновения их тотального поражения — увеита, или иридоциклохориоидита, с вовлечением в процесс сетчатки и зрительного нерва (нейрохориоретинит).
Эндогенные заболевания сосудистой оболочки могут быть как метастатическими (при попадании инфекции в ее сосудистое фусло), так и токсико-аллергическими (при сенсибилизации организма и глаза). Экзогенные увеиты являются вторичными и возникают лишь при прободных ранениях глазного яблока, язвах роговицы и других ее заболеваниях после операций.
Различают еще так называемые гранулематозные увеиты, в клинике и патоморфологии которых может быть обнаружена специфическая гранулема (туберкулез, сифилис, токсоплазмоз и др.), негранулематозные, при которых не бывает гранулем (грипп, болезнь Стилла и др.).
По течению увеиты, как и другие воспаления глаз, целесообразно характеризовать как острые, подострые, хронические и рецидивирующие. При этом следует учитывать также патоморфологические особенности увеитов, т. е. их экссудативную, экссудативно-пролиферативную, альтеративную разновидности (формы). Если принять во внимание все эти факторы, то диагноз увеита может быть сформулирован, например, так: увеит двусторонний, хронический, передний, эндогенный, экссудативно-пролиферативный (болезнь Стилла).
Естественно, диагностика должна быть основана на результатах офтальмологического, общеклинического, клинико-лабораторного исследований и анамнестических данных.
Всех детей, у которых заподозрен увеит, необходимо срочно госпитализировать и обследовать в условиях глазного стационара. При подтверждении диагноза увеита все дети должны находиться под активным диспансерным наблюдением и при необходимости получать профилактическое, противорецидивное лечение или в глазном учреждении, или в специализированных диспансера..
Иридоциклиты
(передние увеиты) характеризуются, как правило, Следующими кардинальными симптомами: перикорнеальной инъекцией, изменением цвета радужки, сужением зрачка, изменением его формы, замедлением реакции зрачка на свет, наличием полиморфных преципитатов на эндотелии роговицы или экссудата (гипопион, гифема) в передней камере, задними спайками (сращения зрачкового края радужки с передней капсулой хрусталика). Больные могут жаловаться на боли в глазу и снижение остроты зрения (у старших детей).
При пальпации глаза может отмечаться болезненность. В зависимости от остроты, тяжести, длительности, формы и этиологии процесса клиническая картина иридоциклита может быть различной и в ней не всегда обнаруживаются перечисленные симптомы.
Следует отметить, что боли могут быть не только в глазу, но и в одноименной половине головы. Они сопровождаются рефлекторным слезотечением, светобоязнью, блефароспазмом. У маленьких детей болевой синдром, как правило, выражен слабо или вовсе отсутствует.
Вследствие экссудации возникает помутнение влаги передней камеры, в ней появляется гной. Гипопион обычно опускается в нижнюю часть камеры и оседает в виде желтоватой горизонтальной полосы. Гифема появляется при геморрагической форме переднего увеита и характеризуется горизонтальной красной полосой.
Преципитаты, как правило, состоят из лимфоцитов, макрофагов, плазматических клеток, пигментной «пыли», свободно плавающей в камерной влаге. Все эти элементы склеиваются и оседают на заднем эпителии роговицы. Преципитаты могут быть разной величины и формы, с четкими или размытыми краями. Чаще всего преципитаты располагаются в нижней части роговицы в виде треугольника основанием книзу, однако могут покрывать также всю ее заднюю поверхность.
Изменения радужки наступают вследствие расширения сосудов и воспалительного отека. Это в сочетании с рефлекторным спазмом сфинктера зрачка приводит к его сужению и замедлению реакции на свет. В связи с явлениями экссудации из сосудов радужки изменяются ее цвет и рисунок. Задние спайки радужки возникают из-за отложения экссудата в области зрачкового края и передней поверхности хрусталика (рис. 112).
Эти спайки бывают изолированными или могут сливаться, образуя круговые спайки зрачкового края радужки с хрусталиком. Если экссудат покрывает всю поверхность хрусталика соответственно зрачку, то возникает заращение зрачка (вескизю). Поскольку при этом нарушается питание хрусталика глаза, то может развиться катаракта.
Круговые спайки препятствуют сообщению между передней ъ задней камерами глаза, способствуя тем самым повышению внутриглазного давления, вследствие чего радужка выпячивается в переднюю камеру в виде валика.
Выраженные и длительные циклиты вызывают изменения и в стекловидном теле. Оно мутнеет, в нем могут образовываться соединительнотканные тяжи, что ведет к резкому снижению зрения.
Хориоидиты
(задние увеиты) характеризуются тем, что при офтальмоскопии на глазном дне при гранулематозных формах видны разной величины, формы и цвета проминирующие или плоские, единичные или множественные очаги с явлениями перифокального воспаления (отек и гиперемия). Чаще всего соответственно этим очаговым изменениям (фокусы) в воспалительный процесс вовлекается сетчатка, а нередко и диск зрительного нерва. Диск зрительного нерва может быть гиперемированным и несколько отечным (папиллит).
Явления хориоидита всегда отражаются на состоянии поля зрения, так как соответственно очаговым процессам в нем возникают выпадения (микро- и макроскотомы). Если воспалительные фокусы расположены в центре глазного дна, то снижается острота зрения вплоть до светоощущения, появляются центральные абсолютные (темные) или относительные (просвечивающие) скотомы.
Старшие дети при хориоидите могут жаловаться на искривление предметов и темные пятна перед глазами при взгляде на белые объекты. Может мутнеть стекловидное тело, в результате чего ухудшается зрение. Болей в глазу при хориоидите не бывает. Глаза, как правило, спокойны, передний отдел глазного яблока не изменен.
Наиболее частыми причинами возникновения увеитов у детей можно считать стрепто- и стафилококковую инфекцию, неспецифический инфектартрит, токсоплазмоз, туберкулез, ревматизм. Изредка встречаются гриппозные и еще реже — сифилитические увеиты.
Стрепто- и стафилококковые увеиты. Стрепто- и стафилококковые увеиты возникают в результате проникновения в глаз инфекции из околоносовых пазух и зубов путем метастазирования. Это происходит вследствие тесной связи кровеносной и лимфатической систем глаз, околоносовых пазух и зубов.
Увеиты могут развиться также при фурункулезе и частых ангинах. Трудно решить, в каком случае произошло метастазирование инфекции, а в каком сыграл роль аллергический компонент или рефлекторный механизм. Имеет значение общность нервных связей органа зрения, околоносовых пазух и зубов: токсины, находящиеся в зубах или синусах, могут вызывать раздражение окончаний тройничного нерва.
Эти увеиты чаще протекают как разлитой процесс, захватывающий все отделы сосудистой оболочки (панувеит), а одонтотенные — в виде иридоциклитов, иногда с поражением роговицы (пластический или серозный кератоувеит). Течение заболевания острое, отмечается выраженная экссудация, чаще серозного типа.
Оцределить этиологию стрепто-стафилококковых увеитов трудно, так как их клинические проявления ничем не отличаются от симптомов увеитов иного происхождения. Во всех случаях надо обращать внимание на состояние околоносовых пазух, носоглотки и зубов.
Ревматоидные увеиты. Ревматоидный увеит — одно из проявлений юношеского ревматоидного артрита. По материалам Клиники детских глазных болезней II Московского медицинского института им. Н. И. Пирогова, частота увеита при этом заболевании колеблется от 5,5 до 17%, причем отмечено различное сочетание тяжести и распространенности суставного и глазного процессов.
При остром генерализованном, системном процессе (болезнь Стилла) глаза вовлекаются в процесс у 0,2—0,5% детей, при полиартрите с поражением пяти и более суставов у 8%, а при моно- и олигоартритах — 25—30%. Заболевание в 2 раза чаще встречается у девочек. Необходимо отметить, что поражение глаз в виде увеита наиболее часто наблюдается у детей до 3 лет (37 56%), несколько реже у дошкольников (17%) и детей младшего школьного возраста (8%), наиболее редко — у детей в возрасте 11— 15 лет (12%). В связи с этим диагноз часто устанавливают уже в далеко зашедших стадиях болезни.
При ревматоидных увеитах происходит резкое снижение остроты зрения. На роговице соответственно глазной щели обнаруживается лентовидное серое помутнение с бухтами просветления. Сосуды с лимба к помутнению не подходят. На эндотелии роговицы обнаруживают отложения «сухих», серых, разнокалиберных преципитатов.
Строма радужки атрофична, видны отдельные ее сосуды, а также вновь образованные сосуды. Образуются множественные мощные задние спайки радужки, а нередко происходит сращение и заращение зрачка. Видны значительные помутнения в хрусталике и стекловидном теле. Глазное дно, как правило, не изменено. Чаще поражаются оба глаза.
Глазные симптомы болезни Стилла могут возникать очень рано и являться первым признаком этого заболевания, когда еще нет признаков полиартрита. Наиболее ранние проявления увеита чаще обнаруживаются случайно, во время профилактических осмотров дошкольников. При этом определяются мелкие пылевидные преципитаты на эндотелии роговицы и тонкие серповидные помутнения на границе роговицы и внутреннего лимба на 2—4 и 8 — 10 часах, соответственно открытой глазной щели.
В дальнейшем эти помутнения распространяются и захватывают поперечник роговицы в виде ленты шириной 3—4 см. Кроме того, могут обнаруживаться глыбкообразные отложения с перламутровым оттенком в конъюнктиве также соответственно глазной щели. Иногда процесс в роговице может начинаться с расширения лимба и помутнения роговицы в области нижнего лимба.
Вторым наиболее ранним симптомом, свидетельствующим о вовлечении в патологический процесс глаза, является возникновение деструкции стекловидного тела. Позднее образуются задние спайки радужки. Одновременно с этим мутнеет хрусталик, начиная с переднего отдела (последовательная катаракта). Острота зрения снижается до светоощущения.
Таким образом, для болезни Стилла характерна классическая глазная триада: увеит, дистрофия роговицы, катаракта (рис. 113). Следует отметить, что глазная триада может быть единственным проявлением болезни Стилла, т. е. она может протекать без явлений полиартрита.
Глазные симптомы при отсутствии полиартрита развиваются сравнительно медленно и более благоприятно. Обострения и бурное прогрессирование глазной триады происходят при обострениях полиартрита и присоединении общих детских инфекций, гриппа и др. Диагноз этой разновидности коллагеноза устанавливают на основании клинико-офтальмологической картины, результатов лабораторных иммунологических исследований и определения содержания кислых гликозаминогликанов.
Дифференциальный диагноз необходимо проводить с ревматизмом и костно-суставным туберкулезом. Глазные проявления при болезни Стилла выявляют почти у каждого 5-го больного ребенка. При этом заболевании педиатры должны быть особенно внимательны к состоянию глаз, так как процесс в глазах очень вялый, но, как правило, без своевременного местного лечения заканчивается слепотой.
Лечение глаз осуществляют на фоне общей терапии болезни. Показаны инсталляции мидриатиков (атропин+скополамин + адреналин + тепло) для предотвращения образования или разрыва задних спаек радужки, форсированные закапывания димексида, витаминов В, С, РР, Е с глюкозой, дибазола, амидопирина, новокаина и др. В стадии ремиссии для улучшения трофики и рассасывания помутнений в роговице, хрусталике и стекловидном теле осуществляют инсталляции дионина, лидазы, протеазы, папаина (лекозим).
Назначают кортикостероиды, кислород и др. При торпидном процессе препараты вводят парабульбарно — под конъюнктиву, в эписклеральное (теноново) пространство, а также супрахориоидально (дексазон). Под влиянием длительного лечения происходят значительное просветление роговицы, истончение и разрывы множества задних спаек радужки, заметное рассасывание помутнений в хрусталике, стекловидном теле и как следствие наступает улучшение центрального зрения.
Однако чаще показано хирургическое лечение: частичная несквозная кератэктомия, экстракция катаракты. Исходы операций не всегда благоприятные, так как может обостриться воспалительный процесс. Показано противорецидивное лечение в стационарных условиях, которое проводят ежегодно.
Ревматический увеит
. Ревматический увеит является симптомом сложного синдрома ревматизма, представляющего собой общее инфекционно-аллергическое заболевание. Частота увеитов у больных ревматизмом колеблется от 3 до 8 %.
Развитию ревматического увеита способствует переохлаждение, понижающее сопротивляемость организма. Заболевание может возникнуть и вне острой фазы ревматического процесса, но чаще развивается на фоне хронического процесса, присоединяясь к заболеванию суставов. Увеит возникает преимущественно у детей в возрасте старше 3 лет. Он начинается обычно остро и течет бурно.
Болезнь характеризуется резкой смешанной инъекцией глазного яблока, кровоизлияниями в переднюю камеру (гифема), а также под конъюнктиву. Экссудат в передней камере может иметь желатинозный характер. Быстро возникают множественные пигментные задние спайки радужки, которые в отличие от таковых при болезни Стилла сравнительно легко разрываются под влиянием мидриатиков.
На эндотелии роговицы образуется много преимущественно мелких серых преципитатов. Радужка становится полнокровной. Хрусталик и стекловидное тело редко вовлекаются в патологический процесс. Длительность заболевания 17г -2 мес. Чаще поражаются оба глаза. Рецидивы заболевания, как правило, совпадают с ревматической атакой.
Лечение ревматического увеита направлено на купирование проявлений общего заболевания (антибиотики, салицилаты, кортикостероиды, антигистаминные препараты и др.). Местно применяют антибиотики и сульфаниламидные препараты, кортикостероиды, салицилаты, мидриатики (лучше скополамин), а также средства, ускоряющие рассасывание преципитатов и возможных помутнений в стекловидном теле (электрофорез йодида калия, дионина, лидазы, алоэ, подконъюнктивальные инъекции кислорода). Исход заболевания чаще благоприятный.
Токсоплазмозный увеит.
Заболевание может быть врожденным и приобретенным. Процесс локализуется преимущественно в собственно сосудистой оболочке и протекает в виде хориоретинита. Течение увеита у маленьких детей почти незаметное. Заболевание выявляют при профилактических осмотрах и чаще в связи с развитием вторичного косоглазия.
Характерным офтальмоскопическим признаком хориоидита при врожденном токсоплазмозе является поражение центральной части собственно сосудистой оболочки, сочетающееся с изменениями в сетчатке. При этом в области желтого пятна отмечается светлый очаг размером в — 72 диаметра диска зрительного нерва, а иногда и более. В острой стадии цвет этого очага желтовато-белый или беловато-коричневый. Центр очага проминирует в стекловидное тело, контуры его расплывчаты.
Диск зрительного нерва гиперемирован, ткань его мутновата и слегка отечна. Постепенно в очаге развивается атрофический процесс и зона поражения приобретает белую окраску, границы ее четкие, она окружена пигментом, в центре видны отдельные сосуды и глыбки пигмента (рис. 114).
При остром течении токсоплазмозного увеита могут наблюдаться помутнения и экссудат в стекловидном теле, в результате чего образуются пролиферирующие тяжи и возникают небольшие кровоизлияния.
Рецидивы кровоизлияний свидетельствуют об активности процесса.
Хориоретинит может протекать в экссудативной форме с отслойкой сетчатки, в связи с чем его необходимо дифференцировать от ретинита Коатса. Следует отметить, что наряду с изменениями на глазном дне при токсоплазмозе нередко отмечаются и такая врожденная патология, как олигофрения, гидроцефалия, кальцификаты в мозге, злокачественная близорукость, птоз, микрофтальм, катаракта и лентиконус.
В связи со снижением остроты зрения рано возникают нистагм и косоглазие.
Приобретенный токсоплазмоз возникает у детей любого возраста, но чаще у дошкольников путем заражения их от больных домашних животных (кошки, собаки), а также голубей и др. Заражение может происходить алиментарным путем (мясо больных животных), а также передаваться больным человеком. Клиника приобретенного токсоплазмозного увеита в отличие от врожденного чаще характеризуется картиной панувеита, иногда даже с явлениями конъюнктивита и кератита.
Процесс, как правило, острый, односторонний, наблюдается повышение температуры тела. В некоторых случаях по типу приобретенного может протекать рецидив врожденного токсоплазмозного увеита.
Для диагностики врожденного и приобретенного токсоплазмоза большое значение имеет правильно собранный анамнез, при этом обращают внимание на характер течения беременности и родов, наличие внеглазных заболеваний. С этой же целью применяют следующие лабораторные и лабораторно-клинические методы исследования: реакции связывания комплемента (РСК), флюоресцирующих антител (РФА), пассивной гемагглютинации (РПГА), микропреципитации в агаре, бласттрансформации (РБТ) лимфоцитов периферической крови под действием токсоплазмина.
Клинико-иммунологическими диагностическими реакциями являются кожно-аллергическая проба с токсоплазмином, а также очаговые пробы с внутрикожным и подконъюнктивальным введением токсоплазмина.
Лечение целесообразно проводить в три этапа.
Вначале ликвидируют острый процесс, вызванный инвазией токсоплазм (хлоридин, сульфадимезин, фолиевая кислота, кортикостероиды), затем проводят специфическую гипосенсибилизацию (токсоплазминотерапия), после чего осуществляют стимулирующую и расса-сывающую терапию (кислород, лидаза, дионин, витамины, папаин, лекозим, микродозы дексазона). Как правило, требуется проведение повторных курсов под контролем иммунологических реакций организма.
Профилактика врожденного токсоплазмоза заключается в лечении беременной женщины, у которой обнаружены положительные иммунологические реакции на токсоплазмоз.
Классификация
Классификация данного врожденного типа подразумевает разделение на два – по характеру возникновения и по особенностям течения клинической картины.
Так, по тиологическому фактору выделяют две формы развития этой болезни:
врожденная. приобретенная или травматическая.
По характеру развития онической картины выделяют такие формы развития данного офтальмалогиявескогескогескогескогескогескоге
- полная; частичная; ассоциированная с синдромом Гиллеспи или WRAG.
Клиническая картина патологического процесса, помимо симптомов, будет дополняться специфическими признаками, характер которых зависит от формы развития недуга.
Симптомы
Клинические проявления болезни зависят от степени повреждения радужки. Частое сочетание аниридии с глаукомой и катарактой ухудшает общий прогноз заболевания, которое сильно снижает качество жизни больного, приводит к инвалидизации из-за прогрессирующей слепоты.
Дополнительные признаки болезни:
- снижение остроты зрения;
- непроизвольные колебательные движения глазных яблок (нистагм);
- косоглазие;
- повышенная светочувствительность.
Аниридия бывает частичной, полной и сочетанной с синдромом Гиллеспи и синдромом WARG. При полной форме заболевания остатки корня радужки сохраняются, но из-за недоразвития глазного яблока снижается качество зрения. Частичная форма патологии имеет менее выраженные проявления болезни, может долгое время протекать с незначительными проявлениями.
Синдром WARG в сочетании с аниридией проявляется формированием нефробластомы, мочеполовыми нарушениями и явной задержкой развития психики.
У некоторых пациентов дополнительно обнаруживаются заболевания поджелудочной железы и серьезные отклонения в работе почек.
Синдром Гиллеспи протекает в сочетании с основными симптомами аниридии и проявлениями умственной отсталости с мозжечковой атаксией. У некоторых больных снижается не только зрение, но и слух.
При тяжелой форме заболевания дети рождаются с серьезными пороками развития, поражением головного мозга, недоразвитием костей тела и черепа, отсутствием глаз. У большинства больных на фоне светобоязни возникают характерные изменения во внешности: появляется привычка смотреть исподлобья, глазная щель сужается, появляются выраженные морщины около глаз.
Симптоматический
Следует отметить, что при ассоциированной форме с синдромом Гиллеспи, кроме офтальмологических признаков, присутствуют другие симптомы общего характера.
Что касается нарушений со стороны работы зрительного апарата, то здесь следует арушений клининче
выраженная светобоязнь. снижение качества вплоть до того, что человек видит даже предметы вблизи в размытом иланодве. Амбиопия – подразумевается снижение остроты зрения или левом глазу. нистагм, то есть непроизвольное вращение глазами по типу маятника. повышение внутриглазного давления. помутнение роговицы. патологии хрусталика и зрительного нерва. патологии сетчатой оболочки.
При частичном развитии этого офтальмологического заболевания симптоматика практически идентичной, но с той лишь разницей, что интенсивность проявления недуга будет не столь ярко выраженной.
В том случае, если у ребенка присутствует врожденная форма, которая ассоциирована с синдромом Гиллеспи или Wrage, общая клиническая картина будет сопровождаться дополнительными симптомами:
- патологическое увеличение мышц только с одной стороны тела; Задержка мочеиспускания, что приведет к острой почечной недостаточности и другим заболеваниям мочеполовой системы; образование злокачественной нефробластомы; задержка в психическом и физическом развитии; умственная недоразвитость; ухудшение слуха; опущение верхнего века по отношению к радужной оболочке больше чем на 2 мм; стеноз легочной артерии; мозжечковая атаксия.
В том случае, если врожденный патологический процесс протекает в ассоциированной форме, прогнозы плохого случая не из-за сопутствующих серьезных осложнений. Кроме этого, может потребоваться проведение диагностической диагностики, так как сопутствующая клиническая картина может указывать и на другие заболевания, в том числе врожденного характера.
“Проявление аниридии”
Лечение
Главный метод лечения аниридии — вживление искусственной радужки подходящего оттенка. Операция применяется в основном при врожденных формах заболевания. Приобретенная аниридия сопровождается высоким риском повреждения роговицы при хирургических вмешательствах. Поэтому операция в этом случае может быть противопоказана.
Из-за повышенной светочувствительности больным рекомендуется использовать солнцезащитные очки при нахождении на улице.
Консервативная терапия включает применение симптоматических средств, которые поддерживают здоровье органа зрения и предупреждают возникновение осложнений. Офтальмологи назначают капли на основе бета-блокаторов, простагландинов и других активных средств для контроля внутриглазного давления и предупреждения глаукомы.
Читайте в отдельной статье: Колобома радужной оболочки: что это такое, симптомы и лечение
При наличии противопоказаний к оперативному лечению пациентам рекомендуется применять контактные линзы, которые скрывают отсутствие радужки. С помощью специальных увлажняющих местных средств можно предупредить развитие кератопатии, которая сопровождается разрушением и помутнением поверхностных слоев роговицы.
Главная задача специалистов, которые занимаются лечением людей с аниридией, заключается в социализации больного и сохранении достойного качества его жизни. Не так давно специалисты не имели возможности проводить хирургическую коррекцию заболевания и могли предложить лишь использование контактных линз со светофильтрами. Но с каждым годом появляется все больше способов лечения, в том числе оперативного.
Пациентам стали доступны реконструктивные операции по имплантированию иридо-хрусталиковой диафрагмы. Подобные хирургические вмешательства все-таки отличаются травматичностью и могут быть опасны для больного. Но в будущем специалисты планируют усовершенствовать техники оперативного лечения. Имплантацию можно будет проводить через микроразрезы, сокращая тем самым степень травматизации и уменьшая риск развития нежелательных последствий для здоровья.
Диагностический
В данном случае (кроме первичного осмотра педиатром) консультация такильтация такильтация узкотоципинснхаласквалифифия
неонатолог; офтальмолог; генетик; хирург, если речь идет о используемой форме.
Программа диагностики на первичном этапе включает в себя визуальный осмотр и определение семейного анамнеза, как в большинстве случаев это врожденное заболевание.
Кроме этого, диагностические мероприятия будут включаться в себя:
- укрепление; гониоскопия; тонометрия; огнеупорный; скиаскопия; ультразвуковая биомикроскопия; генетические исследования для обнаружения мутации гена РАХ6; FISH-тест для качественного образования (нефробластомы).
Что касается стандартных лабораторных анализов, то они проводятся только при необходимости.
Результаты диагностических мероприятий, а также данные, которые были получены в ходе первичного осмотра, дают возможность установить точный диагноз, форму заболеваний и, следовательно, назначить корректное.
Чеченский
Лечение аниридии может осуществляться как консервативными, так и радикальными методами, еумествегамермегамама.
Следует отметить, что под хирургическим вмешательством в этом случае подразумевается осущестовается осуществаприпипикаманацлатвение Косметический дефект. Однако если у пациента диагностируется врожденная форма с катарактой, то одновренно ставититься прожденная форма с катарактой, то одновренно ставититься прожотиться.
Под консервативными методами подразумевается использование медикаментозных средств.
Если у пациента диагностируется повышенное глазное давление, то врач назначает специальные капли.
простагландин; бета-блокаторы; ингибиторы карбоангидразы.
Также назначаются капли или гель для снижения риска развития патологических изменений в самой регогоий.
Кроме этого, людям с таким заболеванием строго запрещено подвергать органы зрения прямомы возюдействе. Необходимо носить солнцезащитные очки темного типа, которые бы полностью нейтрализовали воздействали воздействали.
Осложнения
К сожалению, полностью устранить последствия этого недуга нельзя, так как он носит (зачасутую) вроюжденмнутую. При условии, что терапевтические мероприятия будут начаты своевременно и в полной мере на постоянной основе, риск развития осложнений можно свести к минимуму. Однако многое будет зависть и от самой формы развития патологического процесса. В целом, вероятно развитие таких осложнений:
- катаракта; глаукома; отставание в умственном и физическом развитии; полная слепота.
Спрогнозировать вероятность развития таких осложнений может только врач.