Причины
Точный патогенез и список причин, провоцирующих развитие заболевания, неизвестен. Офтальмопатия может развиваться при отторжении организмом тканей глазной орбиты из-за неправильной работы эндокринной системы. Если заболевание развивается самостоятельно, поражение распространяется только на орбиту.
Есть три основные причины, которые приводят к появлению болезни:
- Вирусные, бактериальные или другие инфекции.
- Иммунодефицит. В эту группу входит сахарный диабет.
- Сбой в работе гормональной системы.
Около 70% пациентов страдают от офтальмопатии, вызванной дисфункцией щитовидной железы. В этом случае наблюдается снижение или повышение количества гормонов. В 30% случаев болезнь развивается при отсутствии проблем со стороны щитовидной железы.
Эндокринная форма еще называется офтальмопатией Грейвса или тиреоидит-ассоциированной орбитопатией. С ней чаще всего встречаются женщины 35−58 лет, мужчины с ней сталкиваются в 8 раз меньше. В редких случаях заболевание диагностируют у детей до 15 лет.
У молодых пациентов обычно выявляют легкие формы, которые легко поддаются лечению. Пожилые люди чаще сталкиваются с более поздними стадиями, на которых требуется хирургическое вмешательство и другие кардинальные методы терапии. У них часто встречается диабетическая офтальмопатия.
Провоцирующие факторы
- Частые стрессовые ситуации.
- Курение, злоупотребление алкоголем.
- Облучение радиацией.
- Длительное пребывание под солнечными лучами.
- Увеличение выработки гормонов щитовидной железы.
Классификация патологии
Из-за большого количества симптомов и разной степени их проявления используется несколько способов классификации заболевания. Один из них — шкала NOSPECS. Это аббревиатура, в основе которой лежат первые буквы клинических признаков. Шкала имеет 6 классов:
- 1 класс. Верхнее веко смещается к нижней или верхней части орбиты.
- 2 класс. Патологические процессы распространяются на мягкие ткани.
- 3 класс. Выявляется экзофтальм (больше нормы на 3 и более мм).
- 4 класс. Заболевание затрагивает экстраокулярные мышцы.
- 5 класс. Появляются некрозы, язвы, перфорации.
- 6 класс. Возникают патологии зрительного нерва (гомонимная гемианопсия).
Есть 0 стадия, на которой клинические проявления отсутствуют.
Классификация по Бровкиной
Классификация офтальмопатии по Бровкиной выделяет 3 основные стадии, имеющие характерные симптомы:
- Тиреотоксический зкзофтальм. Верхнее веко опускается незначительно, пациент может полностью закрыть глаз. Присутствует сухость слизистой оболочки, тремор закрытых век, небольшая протрузия глазных яблок. Утром, сразу после пробуждения, наблюдается отечность нижнего века.
- Отечный экзофтальм. Постепенно «выпячивается» глазное яблоко, растет давление внутри глаза. Отчетность сохраняется все время, практически не спадает, подвижность глазных яблок ограничена. Белки становятся красными, усиливается сухость, жжение слизистой. Появляется головная боль.
- Эндокринная миопатия. Проявившиеся ранее симптомы становятся более выраженными. Появляются сложности с шевелением глаз, пациенту сложно смотреть по сторонам, вниз и вверх. Зрение начинает быстро ухудшаться, развивается косоглазие. Отсутствие лечения приводит к слепоте.
При недостаточной выработке гормонов щитовидной железы развиваются патологии мышц глаза. Эта проблема чаще встречается у мужчин
Фазы развития
По мере развития, заболевание проходит через две фазы: активную или неактивную.
Для активной фазы характерно увеличение размера сетчатки, появление отека. Из-за этого выпячивается глазное яблоко, страдает зрительный нерв, веки перестают смыкаться. Развивается отечность мышц, отвечающих за движение глаза. Картинка начинает раздваивается. У пациента может появиться косоглазие.
Когда офтальмопатия находится в неактивной фазе, воспалительный процесс замедляется. На ранних стадиях развития заболевание может пройти самостоятельно. На последней стадии симптомы усугубляются. Усиливается воспаление глазной сетчатки, возникает катаракта и выраженное косоглазие.
Классификация
Существует несколько классификаций ЭОП. Самая простая из них выделяет два типа, которые, впрочем, не взаимоисключают друг друга. К первому относят ЭОП с минимальными признаками воспаления и рестриктивной миопатии, ко второму – со значительными их проявлениями.
За рубежом пользуются классификацией NOSPECS.
| Класс | Изменения | Степень выраженности | |
| 0 | N (no signs or symptoms) — нет признаков или симптомов | ||
| 1 | O (only sings) — признаки ретракции верхнего века | ||
| 2 | S (soft-tissue involvement) — вовлечение мягких тканей с симптомами и признаками | 0 | Отсутствуют |
| a | Минимальные | ||
| b | Средней степени выраженности | ||
| c | Выраженные | ||
| 3 | P (proptosis) — наличие экзофтальма | 0 | < 23 мм |
| a | 23-24 мм | ||
| b | 25-27 мм | ||
| c | > 28 мм | ||
| 4 | E (extraocular muscle involvement) — вовлечение глазодвигательных мышц | 0 | Отсутствует |
| a | Ограничение подвижности глазных яблок незначительное | ||
| b | Явное ограничение подвижности глазных яблок | ||
| c | Фиксация глазных яблок | ||
| 5 | C (сorneal involvement) — вовлечение роговицы | 0 | Отсутствует |
| a | Умеренное повреждение | ||
| b | Изъязвления | ||
| c | Помутнения, некрозы, перфорации | ||
| 6 | S (sight loss) — вовлечение зрительного нерва (снижение зрения) | 0 | > 0,67 |
| a | 0,67-0,33 | ||
| b | 0,32-0,10 | ||
| c | < 0,10 | ||
К тяжелым формам по этой классификации относят: класс 2, степень с; класс 3, степень b или с; класс 4, степень b или с; класс 5, все степени; класс 6, степень а. Класс 6, степени b и с рассматриваются как очень тяжелые.
В России более широко пользуются классификацией Баранова.
| Степени | Проявления |
| 1 | Небольшой экзофтальм (15,9 ± 0,2 мм), припухлость век, периодически возникающее непостоянное ощущение «песка» в глазах, иногда слезотечение. Нарушения со стороны функции глазодвигательных мышц отсутствуют. |
| 2 (средней тяжести) | Умеренный экзофтальм (17,9 ± 0,2 мм) с нерезкими изменениями со стороны конъюнктивы и легким либо умеренным нарушением функции экстраокулярных мышц, ощущение засоренности в глазах («песка»), слезотечение, светобоязнь, нестойкая диплопия. |
| 3 (тяжелый) | Резко выраженный экзофтальм (22,2 ±1,1 мм), как правило, с нарушением смыкания век и изъязвлением роговицы, стойкая диплопия, резко выраженные нарушения функции глазодвигательных мышц, признаки атрофии зрительных нервов. |
Также существует классификация Бровкиной, выделяющая три формы ЭОП: тиреотоксический экзофтальм, отечный экзофтальм и эндокринную миопатию. Каждая из этих форм может переходить в последующую.
Симптомы
Признаки офтальмопатии зависят от патологии, которая вызвала ее развитие, и формы заболевания. Практически во всех случаях присутствуют такие симптомы, как:
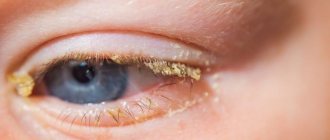
- Отеки, темные круги под глазами. Наиболее выражены утром.
- Выпячивание глазного яблока.
- Сухость слизистой оболочки.
- Ощущение инородного тела в глазу.
- Нарушения сна.
- Учащение сердцебиения.
- Повышенная тревожность, переменчивое настроение.
- Головная боль.
- Краснота конъюнктивы.
- Подергивание век при их закрытии.
- Ухудшение зрения.
- Повреждение тканей зрительного нерва.
- Смещение век относительно краев орбиты.
На поздних стадиях симптомы эндокринной офтальмопатии включают потерю зрения, раздвоение картинки, помутнение роговицы.
При эндокринной форме изменения развиваются быстро и неожиданно для пациента. Иммунная система воспринимает клетчатку глаза в качестве производителя гормонов щитовидной железы. Из-за этого начинается выработка антител, которая приводит к появлению симптомов.
Проявления эндокринной офтальмопатии
Симптомокомплекс ЭОП, как правило, обусловлен наличием сопутствующих патологий щитовидной железы, добавляющих свои характерные проявления. При этом, глазными проявлениями эндокринной офтальмопатии принято считать ретракцию века (подтянутость кверху), чувство сдавления и боль, нарушение цветовосприятия, сухость глаз, экзофтальм (выступание кпереди глазного яблока), отек конъюнктивы (хемоз), периорбитальный отек, ограничение движений глазным яблоком, приводящее к значимым функциональным, а также косметическим нарушениям. Подобные симптомы могут быть односторонними или наблюдаться на обоих глазах. Проявление их и выраженность напрямую связаны со стадией заболевания.
Множество симптомов ЭОП, названы именами авторов, которые впервые их описали, так:
- Симптом Гифферда-Энроса — это отек век;
- Симптом Дальримпля – ретракция века, сопровождающаяся широким раскрытием глазных щелей;
- Симптом Кохера – это видимость участка склеры между радужкой и верхним веком при взгляде вниз;
- Симптом Штельвага — редкое мигание;
- Симптом Мебиуса-Грефе-Минза – это отсутствие согласованности в движениях глазных яблок;
- Синдром Похина — загиб век при закрытии;
- Симптом Роденбаха – это дрожание век;
- Симптом Еллинека — пигментация век.
Подавляющее большинство случаев эндокринной офтальмопатии к потере зрения не ведут, но они вызывают его ухудшение, вследствие развития диплопии, кератопатии, компрессионной оптиконейропатии.
Диагностика
Врач осматривает пациента, собирает историю болезни, изучает симптомы и жалобы. Исходя из полученной информации ставится предварительный диагноз, подбираются методы лабораторной или инструментальной диагностики. Офтальмолог может провести:
- Офтальмоскопию. Выявляет развитие нейропатии зрительного нерва.
- Визометрию. Определяет зрительные поля пациента.
- Исследование конвергенции. Оценивает зрительные линии при зрении вдаль.
- Измерение угла косоглазия. Определяет отклонение косящего глаза.
- Экзофтальмометрию. Выявляет уровень выпирания глазного яблока.
- Биомикроскопию. Определяет состояние глазных структур, наличие отклонений.
- Тонометрию. Помогает обнаружить внутриглазную гипертензию.
- КТ, МРТ или УЗИ орбит. Методы дифференцированной диагностики, которые позволяют уточнить диагноз при схожих симптомах.
Для определения причин развития заболевания, врач назначает лабораторную диагностику. После получения результатов анализы можно оценить работоспособность щитовидной железы, активность аутоиммунных процессов, выявить скрытые осложнения.
При выявлении клеток с измененной структурой проводится дифференциальная диагностика с биопсией. Методика позволяет установить доброкачественность новообразования.
Дифференциальный диагноз
Дифференциальная диагностика назначается при подозрении на миастению, гемофтальмы, псевдоэкзофтальмы, на наличие новообразований. Эти патологии имеют схожие симптомы, поэтому отличить их без дополнительных диагностических процедур достаточно сложно.
Для этого врач направляет пациента на КТ, УЗИ или МРТ, назначает исследование крови при помощи иммунограммы. После дифференциальной диагностики оценивается активность заболевания по шкале CAS.
Лечение
Терапия направлена на решение ряда проблем: устранение сухости слизистой оболочки, улучшение зрения, уменьшение давления внутри глаза, снижение риска образования язв на конъюнктиве, улучшение самочувствия пациента в целом. Для этого подбираются комплексные методы.
На время лечения рекомендуется носить очки, в том числе затемненные, не курить и не злоупотреблять алкоголем. Необходимо своевременно увлажнять роговицу глаз, нормализовать деятельность щитовидной железы. Для увлажнения хорошо подходят капли Гилан, состав которых идентичен составу натуральной слезной жидкости.
Более конкретно лечение зависит от стадии заболевания.
На легкой студии офтальмопатии врач контролирует заболевание без назначения медикаментов. Обычно это характерно для эндокринной формы, которая часто самостоятельно уходит в ремиссию без дополнительной стимуляции. В это время можно пользоваться увлажняющими каплями, ограничить вредные привычки, придерживаться здорового образа жизни.
Во время активной фазы и при умеренном течении заболевания подбирается противовоспалительная терапия при помощи таблеток, мазей или капель. На этом этапе можно обойтись без хирургического вмешательства, однако в некоторых случаях врач может назначить операцию.
Тяжелая форма заболевания требует более серьезной терапии. Подбираются препараты с глюкокортикоидами, проводится пульс-терапия или декомпрессия глазных орбит.
Консервативные методы лечения
Клинические рекомендации направлены на уменьшение риска появления кератопатии, улучшение зрения, остановку разрушительных процессов в глазных тканях. Для этого врач проводит диагностику и подбирает комплекс лекарственных препаратов.
При заболевании, вызванном аутоиммунными нарушениями, подбираются блокаторы цитокинов, гормоны щитовидной железы, моноклональные антитела и аналоги соматостатина. Если офтальмопатия выражена умеренно, назначаются глюкокортикостероиды.
Если у пациента выявлен гипотиреоз, подбирается заместительная терапия. Для этого врач назначает L-тироксины, прием которых сопровождается контролем за выработкой тиреотропного гормона.
При наличии кератопатии подбираются лекарственные препараты и антисептики, которые нормализуют кровоток, стимулируют метаболические процессы и восстановление тканей.
Консервативные методы терапии показывают хороший результат при лечении заболевания на стадии отека. В более сложных случаях медикаменты могут оказаться недостаточно эффективными, поэтому врач направляет пациента на операцию.
Независимо от тяжести заболевания и его формы, лекарственные препараты используются для уменьшения симптомов. Например, для увлажнения слизистой оболочки можно использовать раствор Гилан, который не содержит консервантов, вызывающих привыкания и не оказывает негативного токсического воздействия на ткани глаза.
Хирургическое вмешательство
Лечение эндокринной офтальмопатии проводится одним из трех основных методов:
- Декомпрессия орбиты. Необходима для увеличения объема глазницы при прогрессирующей стадии нейропатии зрительного нерва, подвывихе глазного яблока, экзофтальме или изъязвлении роговичного слоя. Врач удаляет стенки орбиты и ретробульбарную клетчатку.
- Операция на глазодвигательных мышцах. Проводится при паралитическом косоглазии, которое не поддается коррекции, или при стойкой болезненной диплопии.
- Операции на веках. Целый ряд процедур для устранения различных глазных нарушений: спастического заворота, ретракции глазного яблока, лагофтальма, пролапсома слезной железы и других.
При мышечном параличе, диплопии или косоглазии врач проводит операцию для удлинения, укорочения или создания новых складок мышц.
Пульс-терапия
Процедура проводится при угрозе полной потери зрения. В течение трех суток пациенту внутривенно вводится Метилпреднизолон или Преднизолон. На четвертые сутки необходимо принять медикаменты в виде таблеток с пониженной дозировкой действующего вещества. При отсутствии результата, врач назначает операцию.
К противопоказаниям к пульс-терапии относится глаукома, острые вирусные и инфекционные болезни, гипертония. Ее не проводят при тяжелых болезнях почек и печени.
Рентгенотерапия
Процедуру назначают при выраженном отечном экзофтальме, если лечение глюкокортикоидами оказалось неэффективным. Для снятия воспаления врач проводит облучение глазных орбит с боковых и прямых полей рентгеновскими лучами.
Рентгенотерапия снижает секреторную активность фибробластов, уменьшает количество цитокинов, обладает антипролиферативным и противовоспалительным воздействием. Ее эффективность можно оценить не раньше, чем через два месяца после терапии.
Лучевая терапия
Метод для лечения пациентов с эндокринной офтальмопатией на умеренной и тяжелой стадии. Используется при частичной и полной потере зрения, при проблемах с моторикой. Не назначается при сахарном диабете. Лучший эффект дает сочетание стероидной и лучевой терапии.
Радиоактивный йод
Радикальная методика, которая дает устойчивый и выраженный результат. Во многих случаях после радиойодтерапии у пациента отпадает потребность в хирургическом вмешательстве.
В основе терапии лежит применение современных иммуномодуляторов, цитостатиков и селена.
Другие способы терапии
- Гемосорбция. Кровь очищается от токсинов и других вредных компонентов при помощи сторонних сорбентов. Проводится в амбулаторных условиях с помощью специального аппарата, очищающего кровь.
- Плазмаферез. Кровь разделяется на плазму и форменные элементы. После этого пациенту обратно вливают недостающую жидкость, заменяя патологические элементы.
- Криофорез. Кровь разделяется на компоненты, после чего происходит очистка остуженной плазмы от патологических материй при помощи сепаратора.
Эндокринная офтальмопатия. Междисциплинарный подход к вопросам диагностики и лечения
Клинические формы эндокринной офтальмопатии
С.В. Саакян, профессор, начальник отдела офтальмоонкологии и радиологии ФГБУ «МНИИ глазных болезней им. Гельмгольца» Минздрава России
Дорогие коллеги!
Первые два докладчика фактически озвучили мой доклад, который я должна представить вам. Конечно, эндокринная офтальмопатия (ЭОП) — тяжелейшее заболевание. В России более 50 млн человек страдают различным формами заболеваний щитовидной железы. ЭОП встречается примерно у 2% населения земного шара. ЭОП ежегодно диагностируется среди женщин — 16:100 тыс. населения; среди мужчин — 2,9:100 тыс. населения. Актуальность заключается в том, что нелеченые больные слепнут, именно поэтому мы обязаны бороться с этим заболеванием.
Почему это заболевание пролечивается не до конца? Потому что, к сожалению, не достигнуто полного взаимопонимания между офтальмологами и эндокринологами. В результате чего неадекватное лечение приводит к развитию рефрактерных форм ЭОП, когда там, где, казалось бы, можно получить хороший результат, мы его не получаем. Как следствие — развивается ятрогенная офтальмопатия, в то время как доля реальной офтальмопатии составляет менее 4% больных. Также существуют трудности, касающиеся дифференциальной диагностики при оценке клинических симптомов.
Сегодня уже было сказано, что в патологический процесс вовлекаются глазные мышцы и жировая клетчатка. Клинические проявления возникают вследствие повышения внутриорбитального, внутриглазного давления; в результате активности воспалительного процесса и увеличения объема мягких тканей в активной фазе воспаления; в результате ремоделирования соединительной ткани и фиброза в так называемой «неактивной фазе».
Какие методы обследования необходимо знать офтальмологу, чтобы поставить диагноз офтальмопатии? Естественно, жалобы пациента; естественно, анамнез, что имеет огромное значение, потому что мы знаем, что в результате большой длительности воспалительного процесса чрезвычайно трудно предпринимать какие-то действия. Такие больные попадают в ту стадию фиброза, о которой говорила Алевтина Федоровна. Безусловно, необходимо владеть нашими «родными» офтальмологическими методами обследования. Каждый из этих методов имеет огромное значение.
Обратите внимание, острота зрения может быть высокой, вплоть до 1,0, однако заболевание при этом прогрессирует. Тонометрия в офтальмологии является одним из основополагающих методов. Если мы наблюдаем повышение ВГД у таких больных, особенно при взгляде кверху, это свидетельствует об определенной стадии заболевания, потому что такие признаки появляются не сразу. Каждый офтальмолог должен уметь проводить экзофтальмометрию и правильно описывать офтальмологический орбитальный статус. Важное значение имеет градиент, который мы получаем при проведении экзофтальмометрии; необходимо помнить о том, что градиент до 2 мм — норма; более 2 мм — экзофтальм. Офтальмолог должен уметь определять объем глазного яблока, ширину глазной щели, которую надо измерять от одного маргинального края до другого; огромное значение имеет репозиция глазного яблока, т.к. отсутствие репозиции говорит нам об определенной стадии воспалительного процесса, протекающего в орбите.
Естественно, в исследование входят биомикроскопия, офтальмоскопия, компьютерная периметрия, и нельзя пропустить ни одно из исследований. Компьютерная периметрия важна, т.к. даже при высоком зрении при определенных формах ЭОП могут развиваться скотомы, выявить которые позволяет именно компьютерная периметрия. Их наличие свидетельствует о далеко зашедшем процессе развития заболевания. Важное значение имеет исследование цветового зрения; компьютерная томография орбит в двух проекциях с обязательной денситометрией мягких тканей. Без этого исследования нельзя корректно судить о стадии процесса, о переходе в ту или иную фазу заболевания; при отсутствии возможности проведения компьютерной томографии проводится ультразвуковое В-сканирование. Безусловно, ни один офтальмолог не имеет права обследовать и начинать лечение больного с подозрением на ЭОП без заключения врача-эндокринолога по результатам обследования гормонального статуса и статуса щитовидной железы.
Классификация ЭОП определяет характер патологического процесса (формы ЭОП); степень клинических проявлений (степень компенсации ЭОП); динамику патологического процесса (стадии процесса) у конкретного больного.
Мы до сих пор используем классификацию ЭОП по А.Ф. Бровкиной (о ней подробно рассказала в своем докладе сама Алевтина Федоровна), в соответствии с которой существует тиреотоксический псевдоэкзофтальм, отечный экзофтальм, эндокринная миопатия.
При отечном экзофтальме мы чаще видим смешанный вариант либо липогенный вариант.
Тиреотоксический псевдоэкзофтальм. Выявляемые признаки: 16% больных; возраст — от 9 до 69 лет (в среднем — молодые трудоспособные люди до 40 лет); преобладают женщины; жалобы: блеск глаз, «удивленный» взгляд за счет ретракции век, симптом Грефе, тремор век, ложный экзофтальм за счет ретракции век (Алевтина Федоровна подчеркнула, что это — не истинный экзофтальм), чувство инородного тела, дискомфорт — синдром «сухого глаза».
По «шкале активности» такие больные чаще всего попадают в «неактивную» стадию, однако лечить таких больных надо — люди не могут жить со всеми этими жалобами. Ольга Геннадьевна Пантелеева подробно расскажет, как лечить таких пациентов.
Самая тяжелая стадия, которая может привести к гибели глаза — отечный экзофтальм. Мы видели много таких больных, которые в результате развития и отсутствия лечения отечного экзофтальма доходили до стадии полного фиброза, их глаз был просто «замурован» фиброзной тканью, и о глазе как функциональном органе речь уже не шла.
Процесс начинается с нарастающего отека периорбитальных тканей. В начальных стадиях отек имеет интермиттирующий характер: отек появляется с утра, к вечеру проходит, но постепенно это приводит к повышению внутриорбитального давления. Больной жалуется на рези в глазах; появляется птоз вначале интермиттирующий, затем — стационарный; диплопия; хемоз «стеклянный», постепенно переходящий в красный; прогрессирующий экзофтальм, протрузия глазного яблока может достигать 28-30 мм.
Вы понимаете, что это. У нас были пациенты, у которых глазные яблоки буквально «вывихивались», ложились на щеку. Развивается симптом креста за счет расширения отечности экстраокулярных мышц. Он бывает частичный и полный, при котором страдают все мышцы; возникает несмыкание глазной щели, что приводит к поражению роговицы — сначала легкое помутнение, инфильтрат, затем — язва роговицы, которая с трудом поддается медикаментозному лечению. Часто приходится прибегать к хирургическим методам, чтобы «закрыть» глаз и спасти глазное яблоко. Наблюдается ограничение подвижности глаз; за счет сдавления сетчатки и зрительного нерва развивается нейропатия, застойный диск, что приводит к атрофии и безвозвратной слепоте.
Механизм развития экзофтальма при ЭОП: увеличение объема экстраокулярных мышц в результате отека и клеточной инфильтрации; увеличение объема орбитальной клетчатки на фоне нарушения адипогенеза; отек мягких тканей орбиты вследствие избыточного накопления ГАГ; венозный застой в орбите, способствующий увеличению объема мягких тканей, особенно у вершины орбиты.
Виды ОЭ: миогенный — резко увеличены и отечны мышцы (синдром «вершины орбиты»); липогенный — отек жировой клетчатки; смешанный — сочетание обоих компонентов. Необходимо отметить, что именно при смешанном виде ОЭ чаще всего развивается синдром «сухого глаза». При миогенном варианте, когда у вершины орбиты зрительный нерв полностью зажат, развивается его атрофия. На этой стадии отечного экзофтальма необходимо агрессивное лечение с целью предотвращения развития процессов фибротизации.
Проявления эндокринной миопатии — ретракция век, диплопия, косоглазие, ограничение подвижности; при этом пациенты являются глубоко больными людьми, с полной потерей качества жизни. Пациенты требуют обязательного лечения. Вторичная эндокринная миопатия может развиться после лечения, когда процесс остановлен, воспаление уменьшено, однако происходит фибротизация экстраокулярных мышц, что требует активного действия врача.
На стадии компенсации: острота зрения — высокая; ВГД — в норме; «стеклянный» блеск; отек слезного мясца; непостоянная светобоязнь, слезотечение; ощущение инородного тела. Какие-то симптомы могут появляться, какие-то — исчезать. Стадия компенсации может появиться как в начале заболевания, так и в конце, в результате лечения и ликвидации воспалительного процесса.
Стадия субкомпенсации: острота зрения может снижаться; ВГД повышается при взгляде кверху; отек конъюнктивы, век; ретракция верхнего века, симптом Грефе; нарушение подвижности глаза; периодическое двоение; экзофтальм; на КТ наблюдается отек р/б клетчатки и ЭОМ. Стадия субкомпенсации требует активного вмешательства врача.
Стадия декомпенсации носит угрожающий характер и сопровождается следующими проявлениями: угрожающее снижение зрения (практически до 0); гипертензия; застойный ДЗН; хемоз, нарушение чувствительности роговицы, кератопатия, язва и т.д.; офтальмоплегия, симптом креста; агрессивно нарастающий экзофтальм с отклонением глаз; несмыкание глазной щели.
Что касается стадии компенсации, субкомпенсации, декомпенсации, в 1980-е годы мы руководствовались шкалой, которую предложила Алевтина Федоровна Бровкина. Если сравнивать отечественную классификацию и классификацию NOSPECS, «посылы» у них разные, но цель одна — облегчить врачу показания для лечения. Хочу подчеркнуть, что активность процесса — это, прежде всего, показатель амплитуды воспалительного процесса в орбите; это касается стадии субкомпенсации и перехода в стадию декомпенсации.
Эндокринная офтальмопатия — это мультидисциплинарная проблема, находящаяся на стыке эндокринологии и офтальмологии, и помощь больным должна быть оказана специалистами по обоим направлениям. В России, к сожалению, практически отсутствуют специализированные центры, где больные могут получить комплексное лечение, включая и хирургическое. Хочу напомнить, что 2014 году были утверждены «Федеральные клинические рекомендации по диагностике и лечению эндокринной офтальмопатии при аутоиммунной патологии щитовидной железы». Их необходимо знать, чтобы понимать, как оказывается помощь в плановом порядке, экстренном порядке, на приеме у «общего» офтальмолога, в специализированном центре и т.д.
Спасибо за внимание!
Академик РАН Л.К. Мошетова
Спасибо большое, Светлана Владимировна! Хочу призвать вас обязательно ознакомиться с клиническими рекомендациями. Вы знаете, что протоколы ведения больных являются обязательными для выполнения. Клинические рекомендации очень многие трактуют именно как «рекомендации». Мнение Минздрава заключается в том, что клинические рекомендации, созданные профессионалами, занимающимися именно этой проблемой, являются тем документом, который подлежит обязательному исполнению. На основании клинических рекомендаций готовятся и образовательные программы, и протоколы ведения больных, и обязательства перед пациентами. Поэтому этот документ очень важный как для педагогов, так и для практических врачей.
Страницы: 3
Особенности лечения беременных
Иногда у будущих мам развивается офтальмопатия при тиреотоксикозе. После предварительной диагностики врач подбирает безопасные для здоровья плода препараты. Если заболевание появилось на фоне диффузного зоба, может быть назначена монотерапия йодом.
Категорически запрещена радиоактивная терапия. Воздействие радиации плохо влияет на развитие плода, вызывая патологические изменения организма.
Во время беременности хирургические вмешательства применяются только в крайнем случае.
Причины и механизмы развития эндокринной офтальмопатии
В 90-95% случаев эндокринная офтальмопатия развивается на фоне диффузного токсического зоба. Причем поражение глаз может наблюдаться как в разгар основного заболевания, так и через 10-15 лет после его лечения, а иногда — и задолго до него.
В основе эндокринной офтальмопатии лежит поражение мягких тканей глазницы, связанное с нарушением функции щитовидной железы различной степени выраженности. Причины, запускающие развитие эндокринной офтальмопатии, до сих пор не выяснены. Пусковыми факторами патологии считают ретровирусную или бактериальную инфекции, воздействие на организм токсинов, курения, радиационного излучения, инсоляции и стрессов.
Аутоиммунная природа заболевания подтверждается механизмом его развития, при котором иммунная система больного воспринимает клетчатку, окружающую глазное яблоко, как носителя рецепторов тиреотропных гормонов, вследствие чего начинает синтезировать против них антитела (антитела к рецептору ТТГ, сокращенно – АТ к рТТГ). Проникнув в клетчатку глазницы, антитела вызывают иммунное воспаление, сопровождающееся инфильтрацией. Клетчатка при этом начинает активно вырабатывать вещества, притягивающие жидкость — гликозаминогликаны.
Результатом этого процесса становится отек клетчатки глаза и увеличение объема глазодвигательных мышц, которые создают давление в костной основе глазницы, что обусловливает в дальнейшем специфическую симптоматику заболевания (в первую очередь – экзофтальм, выстояние глазного яблока кпереди с возникновением симптома «пучеглазия»). С течением времени воспалительный процесс затихает, а инфильтрат перерождается в соединительную ткань, т.е. образуется рубец, после образования которого экзофтальм становится необратимым.
Профилактика
Основная задача профилактики — предотвращение развития заболеваний щитовидной железы, своевременное выявление глазных болезней. Благодаря этому можно исключить появление эндокринной офтальмопатии.
Необходимо позаботиться об иммунной системе. Для этого следует придерживаться правильного рациона питания, отказаться от курения, употребления алкоголя, предусмотреть регулярную физическую активность.
Нужно защищать глаза от воздействия ультрафиолета, используя солнцезащитные очки и шляпы с широкими полями. Поверхность слизистой можно увлажнять с помощью глазных капель, снижая риск появления синдрома сухого глаза. Для этого подходит раствор Гилан.