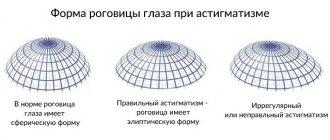
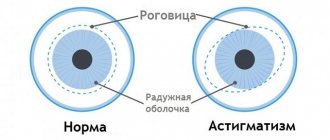
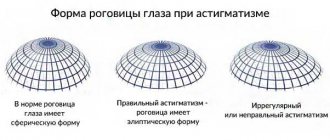
Формы
Степень поражения глаз при афакии бывает нескольких видов. Определение вида патологии зависит от того, поражен ли один глаз или оба. Исходя из этого выделяют:
Афакичный глаз
- Одностороннюю или монокулярную афакию одного глаза. При этой форме, как правило, хрусталик отсутствует исключительно в одном глазу. Монокулярная форма болезни может сопровождаться анизейконией, при которой оба глаза видят предметы разной величины. При этом, все предметы, попадающие в поле зрения одним глазом, дают информацию о форме и о размере изображения. Кроме афакии, монокулярное зрение бывает при монокулярной диплопии, монокулярном косоглазии и монокулярной слепоте. Диагностировать эту форму болезни для опытного специалиста не составляет труда.
- Двустороннюю или бинокулярную форму, что часто является итогом тяжелой катаракты. При этой форме хрусталики обоих глаз деформируются, в результате преломляющие способности оптической структуры нарушаются. При бинокулярной форме патологии аккомодация отсутствует, острота зрения максимально снижена, четко видеть предметы на разном расстоянии нельзя.
Если процесс вовремя не остановить, как первая, так и вторая формы афакии осложняться дополнительными болезнями зрительного органа.
Артифакия правого и левого глаза
Артифакия. артифакия — хрусталика проведенной ранее. артифакии с другими заболеваниями обоих или лучше видящего глаза глаза. Код по МКБ 10. Международная классификация болезней 10-го пересмотра ( МКБ -10, По коду, Введите не менее трех символов названия или знаков кода нозологии.
Класс I — Некоторые инфекционные и паразитарные болезни (776) {amp}gt;. Класс II — Новообразования (740) {amp}gt;.
Класс III — Болезни крови, кроветворных органов и отдельные нарушения, вовлекающие иммунный механизм (164) {amp}gt;. Класс XV — Беременность, роды и послеродовой период (423) {amp}gt;. Класс XVI — Отдельные состояния, возникающие в перинатальном периоде (335) {amp}gt;.
Причины возникновения
Основной предпосылкой афакии являются травмы глаз, полученные либо в результате попадания в зрительный аппарат посторонних предметов, либо неудачного хирургического вмешательства. Природа врожденного отсутствия хрусталика досконально наукой не изучена, ввиду слишком малого процента таких случаев.
Статистика показывает, что в группу риска в основном составляют люди, перешагнувшие порог 40-летнего возраста, у которых возможно активированы процессы помутнения хрусталика – развитие катаракты. Несвоевременное лечение которой, в большинстве случаев способствует потере прозрачного тела глазного яблока.
Операции по замене хрусталика глаза
Проведение полной диагностики пациента является обязательной предоперационной процедурой. Офтальмолог, совместно с пациентом определяет тип вживляемой линзы, опираясь на сохранность связок, состояние ретины, роговой оболочки.
Накануне операции по замене хрусталика глаза разрешено вести привычный образ жизни – есть, пить, принимать лекарства, кроме таблеток, разжижающих кровь. Имплантация заменителя проводится под общей или местной анестезией. В ходе операции хрусталик размягчается, потом удаляется специальными инструментами. Длительность процедуры занимает не больше часа.
Сегодня практикуют 2 способа вживления линзы:
- ультразвуковая факоэмульсификация;
- фемтолазерная факоэмульсификация.
Ультразвуковая операция – делается небольшой разрез на поверхности глазного яблока, вводится факоэмульсификатор для разрушения прозрачного тела. Ультразвуковыми волнами производится воздействие на хрусталик. Дальше специальным насосом откачивается эмульсия.
Задняя часть капсулы не трогается, становясь барьером между радужкой и стекловидным телом. Врач полирует капсулу, устраняя ткани, устанавливает свернутую ИОЛ. После вживления она расправляется. Зашивать ничего не нужно, ткани сами срастаются.
Фемтолазерная операция проводится аналогично ультразвуковой, но используется лазер вместо ультразвуковых волн. Лазер превращает хрусталик в однородную эмульсию, которая впоследствии откачивается.
Осложнения
Поскольку из-за отсутствия хрусталика стекловидное тело удерживает только мембрана, оно может выпятиться вперёд и образовать грыжу. В случае прогрессирования грыжи мембрана может разорваться и волокна стекловидного тела вместе со сгустками крови попадут в переднюю камеру.
В результате у пациента появляется пелена перед глазами, зрение становится нечётким, возникают регулярные сильные головные боли. Возможно смещение стекловидного тела к переднему полюсу и его частичный выход за отверстие зрачка. Если грыжа соприкасается с эндотелием роговицы, то может возникнуть сильный и болезненный отёк. Такие процессы могут вести к прогрессированию зрительной дисфункции. Отсутствие лечения чревато:
- Искажением формы зрачка.
- Развитием глаукомы.
- Отслойкой сетчатки.
- Развитием дистрофии роговицы.
Эти заболевания часто становятся причиной полной слепоты. Однако своевременная и правильная терапия позволяет предотвратить формирование грыжи, а в случае её появления добиться уменьшения размера патологического выпячивания. Стекловидное тело имеет способность к самостоятельному восстановлению.
Причины и симптоматика
Основной причиной фиброза задней капсулы считают невозможность идеально полного удаления подлежащих эвакуации хрусталиковых масс: невидимые мельчайшие частички остаются, органически дегенерируют и начинают мигрировать в пространстве между ИОЛ и стенкой капсулы. Любая непрозрачность (или сниженная прозрачность) на главной оптической оси глаза приводит к ухудшению зрения и образованию различных иллюзорных артефактов в поле зрения – светящихся ореолов, шаров и т.п. Однако описанный здесь алгоритм предельно упрощен: в действительности появляются все новые научные данные и представления, заставляющие отнести послеоперационный фиброз задней капсулы (как вариант вторичной катаракты) к полиэтиологическим, многопричинным феноменам.
Причины возникновения
Ведущим фактором, который приводит к появлению афакии является потеря хрусталика глаза. Случится это может по причине травматизации или проникающего ранения зрительного органа, а также после проведения операции по его замене, в случае лечения катаракты, например.
Врожденная форма афакии, при которой ребенок появляется на свет без хрусталика в глазу, встречается крайне редко.
Приобретенные причины потери хрусталика:
- Оперативное удаление катаракты.
- Ранение глаза с последующим выпадением хрусталика.
- Вывих или подвывих оптического элемента.
В зависимости от распространенности, афакия может быть монокулярной (при одностороннем отсутствии хрусталика) и бинокулярной (когда отмечается двустороннее выпадение хрусталика).
Показания артифакии
Показания артифакии существуют в таких случаях:
- афакия;
- глаукома;
- катаракта;
- пресбиопия;
- лучевая травма;
- отсутствие ядра;
- астигматизм крайней степени;
- крайняя степень близорукости;
- химическое повреждение глаза;
- нарушение функций хрусталика;
- наследственное, приобретенное нарушение прозрачности;
- аномальное состояние глаза, врожденные, приобретенные;
- удаление хрусталика в процессе оперативного вмешательства;
- травмирование глазного яблока (нанесение повреждений, выпадение хрусталика, разрушение прозрачной двояковыпуклой линзы).
Врожденные дефекты устраняют после 20-тилетнего возраста, изредка по результатам обследования исправляются раньше.Катаракта, афакия – заболевания, стающие причиной установки ИОЛ чаще всего.
Афакия – врожденная, приобретенная после травмы патология. Она бывает односторонней, двусторонней, проявления слева, справа одинаковые. Обследуя глазное яблоко, офтальмолог видит помутнение зрачка, дрожание радужной оболочки.
Появление афакии с одной стороны является причиной нарушения бинокулярного зрения, проявляется потерей способности оценивать расстояние, форму предметов.
Сопутствующие симптомы:
- быстро падает острота зрения;
- проблематичное фокусирование;
- неоднородность изображения.
Катаракта бывает врожденной, приобретенной. Она появляется вследствие травм, у пожилых людей является результатом возрастных изменений. Медикаментозными средствами можно приостановить (редко остановить полностью) помутнение, но устранить не получится.
Проблемы, вызываемые катарактой:
- падение остроты зрения;
- развитие диплопии – горизонтальное (реже вертикальное) раздвоение объектов. Это становится причиной головных болей, тревожности, головокружения;
- тусклое освещение вызывает появление бликов;
- световосприятие, острота зрения в сумерках падает;
- повышение светочувствительности;
- нарушение цветоощущения;
- появление темных «мушек»;
- белые, серые пятна вокруг зрачка;
- подбор очков линз не решает проблему плохого зрения.
Обязательно надо посетить офтальмолога, если:
- наблюдается даже незначительное снижение зрения;
- черные «мушки»;
- искажение контуров предметов;
- темные плавающие круги;
- пелена.
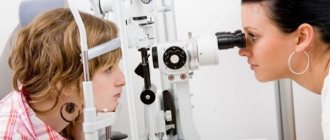
Диагностика афакии
Если своевременно обратиться за помощью к офтальмологу, диагностировать и лечить афакию будет легче, шансы на коррекцию зрения выше. При афакии исследовать нужно хрусталик глаза, а именно его наличие или отсутствие.
С целью диагностики афакии показаны следующие исследования:
- Визометрия – дает возможность установить степень снижения остроты зрения.
- Гониоскопия – показывает насколько выражено углубление передней камеры оптического элемента.
- Биомикроскопия глаза с использованием щелевой лампы – исследование проводят в комплексе с визометрией и офтальмоскопией, позволяет выявить реактивные изменения глазного яблока при афакии.
- Офтальмоскопия – помогает оценить состояние зрительного органа, а также выявить сопутствующие патологии. По результатам офтальмоскопии подбирается лечение.
- Рефрактометрия – если болезнь односторонняя, с помощью исследования удается выявить насколько снижена рефракция. Как правило, это показатели 9,0-12,0 диоптрий на афакичном глазу.
- УЗИ глаза – с помощью этого исследования удается исключить или выявить отслойку сетчатки глаза.
Главным и видимым диагностическим критерием является дрожание радужки во время движения глазного яблока. Именно этот симптом наблюдается при афакии.
Анализы
Анализы – важная составляющая диагностики любого заболевания, и афакия глаза, в данном случае, не является исключением. С помощью анализов удается выявить сопутствующие патологии человека, а также узнать его общее состояние на момент исследования.
При афакии показано:
- Общий анализ крови.
- Анализ крови на уровень глюкозы.
- Исследование крови на RW и Hbs-антиген.
- Общий анализ мочи.
Результаты исследования показывают развернутую картину здоровья больного, с их помощью удается назначить правильное и полноценное лечение.
Диагностика
При физикальном обследовании выявляется снижение прозрачности переднего сегмента глаз, которое может сочетаться с признаками травматического повреждения. При движении глаз развивается факодонез, обнаруживающийся офтальмологом при фокальном освещении. При проведении пробы с мидриатиками реакции зрачков не наблюдается. Специальные методы диагностики включают использование: • Бесконтактной тонометрии.
При измерении внутриглазного давления удается диагностировать его повышение. ВГД достигает критических значений только при нарушении оттока водянистой влаги. Подвижный вывих обуславливает незначительное повышение офтальмотонуса.
• Визометрии.
Острота зрения резко снижается вне зависимости от степени прозрачности хрусталика. При дополнительном применении компьютерной рефрактометрии удается диагностировать миопический тип клинической рефракции.
• УЗИ глаза.
При ультразвуковом исследовании выявляется дислокация в зону передней камеры или стекловидное тело. Определяется одно- или двухсторонний разрыв цинновой связки. Витреальная полость имеет негомогенную структуру. При фиксации хрусталика к сетчатке возникает её отслойка. Переднезадняя ось смещена. При полном разрыве капсула с основным веществом приобретают шаровидную форму.
• Биомикроскопии глаза.
При травматическом генезе заболевания визуализируется инъекция сосудов конъюнктивы, очаги кровоизлияния. Прозрачность оптических сред снижена. Вторичные изменения роговицы представлены микроэрозивными дефектами.
• Гониоскопии.
При направлении вектора смещения кпереди объем камеры глаза резко снижен. У пациентов с неполной формой патологии пространство, ограниченное радужной и роговой оболочками, глубокое, без патологических изменений. Угол передней камеры (УПК) имеет неравномерную структуру.
• Оптической когерентной томографии (ОКТ).
Исследование дает возможность определить характер расположения люксированного хрусталика, тип повреждения цинновой связки. ОКТ применяется непосредственно перед операцией для выбора оптимальной хирургической тактики.
• Ультразвуковой биомикроскопии.
При врожденном варианте болезни методика позволяет обнаружить дефекты цилиарной связки на протяжении от 60° до 260°. Хрусталик смещен в горизонтальной и вертикальной плоскостях. Измеряется глубина повреждения роговицы. В случае травматического происхождения заболевания пациентам дополнительно назначается рентгенография орбит в прямой и боковой проекции. В раннем послеоперационном периоде показано измерение ВГД бесконтактным методом. Для изучения характера циркуляции ВГЖ спустя 5-7 дней после операции применяется электронная тонография. В ходе исследования определяется риск развития глаукомы.
Имплантация хрусталика: показания и особенности операции
Согласно медицинской терминологии афакия — это название глаза, в котором отсутствует хрусталик. Интраокулярная коррекция афакии — хирургическая операция с целью замены естественного хрусталика на искусственную линзу (имплантант).
Артифакия – результат операции по внедрению имплантанта. Глаз с имплантантом носит название артифакичного.
Показания к операции
Имплантация искусственного хрусталика целесообразна:
– при повреждении или удалении хрусталика;
– при помутнении хрусталика.
Одним из распространенных заболеваний глаз является катаракта (помутнение хрусталика и его уплотнение), ведущая к падению зрения. Если не оперировать, то хрусталик полностью уплотняется. Его размеры увеличиваются, что ведет к повышению глазного давления и, как следствие, к – глаукоме (неизлечимой болезни).
Сейчас почти 20% населения в мире после 40 лет уже имеют катаракту, а среди пожилых людей более 90% страдают этим недугом.
Современная медицинская наука в состоянии не только вылечить, но и предупредить начало многих болезней. Человек может не затягивать проведение хирургической операции на больных глазах.
При катаракте рекомендуется именно артифакия.
Особенности и преимущества артифакии
Сравнительно с другими видами лечения артифакия имеет явные предпочтения:
– операция безопасна (лазерная технология) и занимает не более 1 часа на один глаз;
– отсутствует какой-либо косметический дефект (имплантант полностью прозрачен и аналогичен естественному хрусталику);
– полностью сохраняется зрительное поле;
– отсутствуют невидимые участки в поле зрения;
– отсутствует искажение объектов (характерно для очков);
– нет необходимости ношения очков (или использовать контактные линзы).
Осложнения артифакии
Послеоперационные побочные эффекты бывают крайне редко. Их появление зависит от вида линзы, ее качества, индивидуальных физиологических особенностей, состояния глаза до установки, соблюдения правил ухаживания после оперативного вмешательства.
Осложнения артифакии бывают:
- вторичная катаракта – разрастание остатков тканей;
- глаукома – чаще временное явление, проходит самостоятельно;
- выпадение линзы как последствие повреждений, неосторожных действий;
- отслоение сетчатки – можно устранить импульсной лазерной коагуляцией;
- макулярный отек образуется в центре сетчатки;
- инфекционные заболевания, воспалительные процессы;
- ощущение инородного тела – надо менять искусственный хрусталик хирургическим путем;
- спаечный процесс при использовании неподходящих линз;
- белковый налет устраняется чисткой лекарственными антисептиками.
Чаще всего осложнения возникают после неправильной установки имплантата внутрь глазного яблока, некорректного выбора типа, размера линзы, несоблюдения правил гигиены офтальмологом или послеоперационного ухода.
Артифакия глаз – исправление врожденных, приобретенных патологий глаз с целью улучшения зрения. Операции безопасны, проводятся с учетом всех обследований. Выбор ИОЛ согласовывается с пациентом, состоянием глаз. Артифакия способна вернуть 100% зрение.
Способы борьбы
Для лечения афакии используются:
- Очки.
- Контактные линзы.
- Интраокулярные линзы, которые устанавливаются непосредственно в поражённый глаз.
Очки офтальмологи рекомендуют использовать при наличии двусторонней формы афакии или же в том случае, если пациент имеет противопоказания к ношению КЛ. Если же хрусталик отсутствует только в одном глазе, оптимальным методом терапии являются КЛ. Подобрать подходящее стекло для пациента с афакией достаточно сложно. Так, если преломляющая сила хрусталика составляет 19 диоптрий, то даже стеклянная линза в +10 диоптрий окажется несопоставимой для такого больного.
При наличии выраженных степеней миопии корректирующие линзы и очки, как правило, не назначаются. В таких случаях больным показана операция по имплантации хрусталика. Контактную или интраокулярную коррекцию также назначают при монокулярной афакии. Использование очков больными, которые имеют данный диагноз, может вести к усугублению анизейконии.
Если же доктор назначил пациенту интраокулярную коррекцию, то перед её проведением подбирается искусственная линза с соответствующей оптической силой. Для изготовления таких линз требуется определённое время. Чаще всего при лечении афакии в офтальмологии применяются заднекамерные линзы, поскольку они устанавливаются в непосредственной близости к естественной линзе, благодаря чему можно достичь хорошего качества зрения.
Принципы крепления ИОЛ
В целом на данный момент выделяют три типа хрусталиков. Они соответственно имеют и различные конструкции, принципы крепления:
- Переднекамерные ИОЛ. Располагают их в передней камере с опорой в углу. Такому типу линз приходится контактировать с теми областями, которые являются наиболее чувствительными – то есть с радужкой и роговицей. Эти линзы имеют существенный недостаток – они провоцируют проявление синехий в углу области расположения. Собственно, поэтому их используют достаточно редко на данный момент.
- Зрачковые ИОЛ. Их также называют пупиллярными, ирис-клипс-линзами, ИКЛ. В зрачок они вставляются по принципу клипсы. Удержание элемента осуществляется за счет задних и передних гаптических, то есть опорных элементов. Первой такую линзу создали наши ученые – Федоров и Захаров. Их линзы применялись еще в 60 годах прошлого века, когда наилучшим способом устранения катаракты считалась интракапсулярная экстракция. Основной недостаток такой линзы – возможность вывиха опорного элемента или даже всего искусственного хрусталика.
- Заднекамерные или ЗКЛ. Помещаются непосредственно в сумку хрусталика только после его полного удаления или хотя бы его ядра. Устраняются при экстракапсулярной экстракции и кортикальные массы. Такой тип ИОЛ занимает место удаленной части данного отдела, вживаясь в естественное анатомически правильное строение оптической системы глаза. Данный тип линз помогает обеспечить человека наибольшим качеством видения изображения. Заднекамерные лучше остальных видов линз укрепляются в области размещения и создают условия для создания крепкого барьера между передним и задним отделом глаза. Этот же тип линзы помогает предупредить и развитие таких патологий, как отслоение сетчатки, глаукома и так далее. ЗКЛ имеют контакт только с капсулой, где располагался естественный хрусталик. Там нет сосудов или нервных окончаний, а потому воспаление в принципе развиться не может. Именно поэтому такая разновидность изделия считается наиболее оптимальной по качеству и безопасности использования. Соответственно он и чаще остальных типов используется в офтальмологической хирургии.
Артифакия глаза подразумевает использование любого из перечисленных изделий для коррекции зрения хирургическим путем. Материалом для ИОЛ служат обычно наиболее гипоаллергенные жесткие – полиметилметакрилат, лейкосапфир и другие, а также мягкие аналоги из силикона, гидрогеля, силиконгидрогеля, сополимера коллагена, полиуретанметакрилата и так далее.
Узнайте ак должна проходить реабилитация после операции по замене хрусталика при катаракте.
Выполняют изделия мультифокального типа или цилиндрического:
- Мультифокальные помогают скорректировать близорукость, дальнозоркость или устранить последствия катаракты.
- Цилиндрические или торические ИОЛ используются для коррекции астигматизма.
Иногда требуется введение в один глаз сразу двух интраокулярных линз. Так делают, если оптика парного глаза не способна совместиться с оптикой артифакичного глаза. Именно поэтому может быть принято решение о введении в область еще одной линзы для коррекции сложившейся ситуации. Применяется соответственно еще одна линза, которая имеет степень коррекции с недостающей диоптрийностью.
Про линзы для очков при астигматизме, их подбор и рекомендации по выбору можно узнать в статье.
Подберите раствор для контактных линз по мнению специалистов и по отзывам здесь.
ИОЛ – это биосовместимые элементы, которые, как правило, не имеют последствий после введения в нужную область. Такой тип линз вводится в глаз через микроразрез, если изделие из мягкого материала, или через больший разрез, если применяется жесткий материал. Данный фактор решается врачом, который подбирал вам линзы. Операция требует предварительного устранения пораженного хрусталика или его части. Чем раньше будет произведена процедура – тем меньше будет последствий для пациента.
На видео – как устроен глаз
Код по мкб 10
Код по МКБ у такого состояния отсутствует, так как артифакия не является патологическим состоянием или заболеванием, а скорее относится к периоду выздоровления. Соответственно если операция прошла успешно и осложнений не развилось, то код по МКБ 10 не присваивается. Но в ряде случаев предусматривается кодировка при следующих патологиях:
Виды ИОЛ
Размер, способ установки разделяет интраокулярные линзы на несколько видов:
- переднекамерные;
- заднекапсульные;
- зрачковые;
- торические;
- заднекамерные.
Переднекамерные ИОЛ
имплантируют в пространство между роговой, радужной оболочкой, предварительно сделав надрез.
Используют при таких заболеваниях:
- миопия;
- астигматизм;
- гиперметропия.
Переднекамерные имплантаты
вживляют людям с существенными противопоказаниями к лазерной коррекции. Применение ПОЛ значительно упрощает технику оперативного вмешательства, некоторые разновидности могут вызывать осложнения. Переднекамерные линзы делают из полиметилметакрилата, срок службы около 100 лет.
Заднекапсульные ИОЛ
используют только при полном удалении хрусталика. Их имплантируют в капсулу. STAAR является единственной компанией, выпускающей заменители, соответствующие международным требованиям.
Зрачковые линзы
доступны для вторичной установки. Для установки используют инжектор, картридж, вводя его через надрез. Имплантаты имеют массу недостатков, таких как неустойчивость, склонность к смещению. Они не создают давления на роговую оболочку.
Торические имплантаты
сочетают преимущества цилиндрических и сферических разновидностей. Устанавливаются такие линзы при катаракте, астигматизме, всевозможных патологиях роговицы и других заболеваниях. Противопоказаны торические заменители хрусталика при тяжелом сахарном диабете, иритах, иридоциклитах, сидерозе.
Заднекамерные имплантаты
используются в 90% офтальмологических операций. Они примечательны меньшим количеством вызываемых побочных эффектов. Линзы такого типа визуально незаметны постороннему, пациенту неощутимы. Устанавливать можно после устранения природного ядра в сумку хрусталика, заднюю камеру. ИОЛ предупреждает отслоение ретины, глаукому.
Выбор определенного типа линзы опирается на тип патологии, результаты исследований, состояние роговицы, финансовые возможности пациента.
Все заменители хрусталика делятся на группы:
- Сферические, асферические.
Последняя разновидность гарантирует контрастное изображение, широкий угол обзора, отсутствие бликов. - Монофокальные, мультифокальные.
Последние обеспечивают нормальную фокусировку зрения, исправляют пресбиопию. Встречаются торические разновидности для коррекции астигматизма. - Аккомодирующие.
Пара параллельных линз, которые движутся от напряжения мышц, меняя расстояние до точки фокусировки. - С защитными функциями являются самыми дорогими, защищают от ультрафиолетовых лучей.
Они бывают желтые или синие. Выбор тех или иных не влияет на восприятие цветовой гаммы.
Первые симптомы
Как же человеку определить, что ему необходима артифакия глаза? Что это такое? Безусловно, вердикт выносит только квалифицированный медицинский работник, он же описывает суть проблемы, пути её устранения и возможные последствия. Обращаться к врачу стоит, когда вы почувствовали даже незначительное снижение зрения: например, перед глазами «летают мушки» или вы видите предметы искажёнными. Эти симптомы могут стать первыми ласточками, которые вдохновят вас вовремя обратиться за помощью.
Помните, что затягивать не стоит. Если у одних людей катаракта развивается годами, то у других состояние ухудшается буквально за несколько недель. В стадии «зрелой» проблемы, человек уже практически ничего не видит: только отличает свет от тьмы. Понятно, что на таком этапе пациенту уже не помогут очки: на пути линз неизбежно стоит нерушимая преграда – мутный хрусталик, который поддаётся коррекции только хирургическим путём
Также следует обратить внимание на то, что ни альтернативная медицина, ни самолечение не спасут от заболевания. Наоборот, могут привести к ухудшению состояния и даже множеству негативных последствий
Для чего проводится операция?
Оперативное вмешательство помогает избавиться от глазных патологий как врожденного, так и приобретенного характера. Вживление нового хрусталика нужно только в случае повреждения старого! Показаниями к проведению артифакии правого или левого глаза являются такие патологические изменения, а именно:
- дефекты строения;
- серьезные нарушения со стороны хрусталика, которые вызывают ухудшение зрения;
- отсутствие или повреждение хрусталика;
- врожденный дефект. Операция проводится только во взрослом возрасте после двадцати лет;
- катаракта;
- травма глаза, которая приводит к разрушению или выпадению хрусталика.
Катаракта – это главное показание к проведению операции. В результате патологии хрусталик теряет свою прозрачность, мутнеет и уплотняется. В результате структурных изменений зрение ухудшается, а порой полностью теряется.
Назначается операция квалифицированным врачом после прохождения диагностического обследования. Своевременное обращение к специалисту поможет вовремя сделать операцию
На что стоит обращать внимание?
Первым вестником развивающейся патологии является возникновение «мушек» перед глазами. Пациенты отмечают, что перед глазами что-то начинает летать, предметы искажаются или просто падает зрение. Это серьезный повод обратиться к врачу. Катаракту проще лечить на ранних стадиях ее развития, как и любое другое заболевание.
Артифакия поможет избавиться от линз и очков
В каких-то случаях катаракта развивается в течение нескольких лет, а иногда прогрессирует за несколько недель. В тяжелых случаях пациенты начинают настолько плохо видеть, что едва отличают свет от тьмы. Применение народных методик в этом случае является пустой тратой времени. Это может привести к тому, что и операция не поможет, из-за чего человек просто-напросто потеряет зрение.
Говоря о катаракте, большая роль отводится наследственному фактору. Также это заболевание считается патологией людей преклонного возраста.
Утрата свойств хрусталика приводит к таким изменениям:
- возрастная дальнозоркость;
- возрастная катаракта;
- хрусталиковый астигматизм.
Линза заменяет поврежденный хрусталик. Она не отторгается организмом и является полностью биологически совместимой
Краткое описание
Катаракта — заболевание, характеризующееся различной степени стойкими помутнениями вещества и/или капсулы хрусталика, которые сопровождаются прогрессирующим снижением остроты зрения человека.
Этиология • Старческая катаракта •• Длительное (в течение всей жизни) увеличение слоёв волокон хрусталика приводит к уплотнению и обезвоживанию ядра хрусталика, обусловливающим ухудшение зрения •• С возрастом происходят изменения биохимического и осмотического баланса, необходимого для прозрачности хрусталика;
наружные волокна хрусталика гидратируются и становятся мутными, ухудшая зрение • Другие типы •• Локальные изменения в распределении белков хрусталика, ведущие к рассеиванию света и проявляющиеся как помутнение хрусталика •• Травмы капсулы хрусталика приводят к попаданию водянистой влаги внутрь хрусталика, помутнению и набуханию хрусталикового вещества.
Классификация по внешнему виду • Голубая — помутнённый участок имеет голубую или зеленоватую окраску • Лентикулярная — помутнение хрусталика при сохранении прозрачности его капсулы • Перепончатая — очаги помутнения хрусталика расположены тяжами, что имитирует наличие зрачковой перепонки • Капсулярная — нарушена прозрачность капсулы хрусталика, но не его вещества • Тремолирующая — перезрелая катаракта, движения глаза сопровождаются дрожанием хрусталика в связи с дегенерацией волокон цинновой связки.
Классификация по степени прогрессирования • Стационарные (чаще всего врождённые, помутнение с течением времени не меняется) • Прогрессирующие (практически всегда приобретённые, помутнение хрусталика с течением времени усиливается).
• Общая симптоматика •• Безболезненное прогрессирующее снижение остроты зрения •• Пелена перед глазами, искажение формы предметов •• При офтальмологическом исследовании выявляется помутнение хрусталика различной выраженности и локализации.
• Старческая катаракта •• Начальная — снижение остроты зрения, помутнение субкапсулярных слоёв вещества хрусталика •• Незрелая — острота зрения 0,05–0,1; помутнение ядерных слоёв хрусталика, набухание вещества может спровоцировать развитие болевого синдрома и повышение ВГД вследствие появления вторичной факогенной глаукомы •• Зрелая — острота зрения ниже 0,05, полное диффузное помутнение всего хрусталика •• Перезрелая — разжижение вещества хрусталика, появление вакуолей (полостей, заполненных жидкостью), хрусталик принимает перламутровый вид.
• При ядерной катаракте первоначально возникает миопия на фоне существующей пресбиопии (миопизирующий факосклероз); пациент обнаруживает, что способен читать без очков, что обычно воспринимается пациентом позитивно («второе зрение»). Это происходит из — за гидратации хрусталика при начальной катаракте, что приводит к увеличению его преломляющей способности.
Специальные исследования • Качественная оценка остроты зрения и рефракции; в случае выраженного снижения остроты зрения показаны тесты на определение локализации в пространстве источника яркого света. Возможная гипергликемия при СД может обусловить осмотические изменения в веществе хрусталика и повлиять на результаты исследований • Определение ретинальной остроты зрения (изолированной способности сетчатки воспринимать зрительные объекты, при этом состояние преломляющих сред глаза не учитывают;
определение производят при помощи направленного пучка лазерного излучения). Подобное исследование часто проводят в предоперационном периоде с целью точного прогнозирования послеоперационной остроты зрения • Ангиография сетчатки с флюоресцеином показана для выявления сопутствующей патологии при несоответствии остроты зрения степени помутнения хрусталика.
Тактика ведения • Старческая катаракта •• Процесс развивается постепенно, поэтому обычно пациент не осознаёт, насколько выражены патологические изменения. На фоне сформированных привычек и навыков даже значительное помутнение хрусталика воспринимается как естественное возрастное ослабление зрения. Отсюда необходимость тщательного разъяснения пациенту его состояния •• Начальные этапы — применение средств, замедляющих прогрессирование патологического процесса, иногда даже переводящих катаракту в стационарную стадию.
Гендерный фактор
Ряд эпидемиологических исследований с использованием перекрёстных данных показал, что женщины более подвержены риску возникновения катаракты по сравнению с мужчинами. Некоторые результаты говорят об общем учащении случаев выявляемости этого заболевания. Большинство исследователей сообщает о большей распространенности корковой катаракты, и только одно исследование показало превалирование ядерной катаракты среди других видов (Am J Ophthalmol 1999 года; 128:446-65). Механизм влияния гендерного фактора на возникновение катаракты не выяснен, но может быть связан с гормональными различиями между женщинами и мужчинами.
Одной из причин, возможно, является постменопаузальный дефицит эстрогенов. Последние эпидемиологические данные содержат некоторые доказательства того, что эстроген и заместительная гормональная терапия могут играть защитную роль в развитии возрастной катаракты (Am J Epidemiol 2002 года; 155:997-1006). Данные Beaver Dam Eye Study говорят, что ранний возраст менархе, длительный приём препаратов, содержащих эстроген, а также использование противозачаточных таблеток предотвращают развитие ядерной катаракты. Последнее Beaver Dam Eye Study оценивало возможную связь между репродуктивным периодом и случаями катаракты. Единственным достоверным результатом было выявление тенденции к уменьшению случаев развития задней субкапсулярной катаракты в связи с увеличением количества успешных родоразрешений.
Методы коррекции
Решить проблему афакии можно консервативными методами или путём хирургического вмешательства. Последнее более предпочтительно, так как позволяет полностью восстановить бинокулярное зрение.
Консервативная терапия
Повысить остроту зрения афакичного глаза можно с помощью:
- Очков. Они показаны только пациентам с двухсторонней афакией. Обычно нужно две пары: для близи и дали. Хотя если до удаления хрусталика были диагностированы нарушения зрения, например, выраженная миопия, то больным очки для дали могут и не потребоваться. Для коррекции зрения стёкла должны быть сильно положительно выпуклые (от +8 до +17 диоптрий).
- Контактных линз. Это современный и наиболее распространённый способ решения проблем со зрением. Огромным достоинством метода является возможность применения как при одно-, так и двухсторонней афакии. Вид материала, из которого производятся линзы, зависит от возраста больного. Так, для новорождённых выпускаются специальные мягкие силиконовые линзы, а для детей постарше — мягкие дышащие или жёсткие. Но прибегать к их помощи можно не раньше чем через 4 недели после проведения операции по удалению поражённого хрусталика.
Сильные плюсовые стёкла очков могут становиться причиной кольцевой скотомы, то есть у больного выпадает из поля зрения целый участок, что приводит к появлению тягостных ощущений от регулярного внезапного возникновения перед глазами того или иного объекта. Это существенно осложняет жизнь пациентов, так как им сложно переходить оживлённые перекрёстки и т. д.
Хирургическое лечение
Операция по установке интраокулярной линзы (ИОЛ) применяется после удаления хрусталиков.
Наличие искусственного хрусталика в глазу называют артифакией, а глаз — артифакичным
Этот вид коррекции зрения представляет собой хирургическую процедуру по установке искусственной пластиковой линзы определённой силы, величину которой рассчитывают благодаря специально созданным компьютерным программам и таблицам, принимая во внимание:
- толщину хрусталика;
- преломляющую силу роговицы;
- глубину передней камеры;
- длину глазного яблока.
Её проведение возможно только после окончательного формирования структур глаза, что обычно происходит к 2 годам. Поэтому при лечении детей с врождённой афакией до достижения этого возраста необходимо пользоваться очками или контактными линзами.
Существует 4 различных типа ИОЛ, отличающихся по способу установки:
- с фиксацией в углу передней камеры;
- ирис-клипс-линза (зрачковая);
- экстракапиллярная;
- заднекамерная.
Оптимальным вариантом является именно заднекамерная ИОЛ, которая не препятствует нормальному расширению зрачка и обеспечивает лучшее качество зрения, так как занимает естественное место хрусталика.
Ранее применялись другие операции по восстановлению качества зрения у больных афакией, но из-за их несовершенства и частого отсутствия положительных изменений в последние годы они не проводятся.
Разновидности интраокулярных линз
ИОЛ по размерам и способам установки
- Переднекамерные ИОЛ. Устанавливаются, что ясно из названия, в передней камере глаза, на фронтальной части глазного яблока. Применение ограничено, так как у большинства людей из-за типичных особенностей глаза может случаться контакт ИОЛ с роговицей и радужкой, что может вызвать появление синехий (спаек) в углу передней камеры. Из осложнений также случаются иридоциклит и буллёзная дистрофия. Самый частый материал переднекамерных ИОЛ – полиметилметакрилат, материал, имеющий идеальную, близкую к здоровому хрусталику, прозрачность. При вживлении делается маленький надрез роговицы, который потом закрывается швом из рассасываемых нитей.
- Зрачковые, или пуппилярные. Встраиваются непосредственно и напрямую в окружающие зрачок ткани ириса по типу клипсы. Удобные в установке, не препятствуют глазу в выполнении его функций, но могут выпадать при ударных травмах.
- Заднекамерная. Так как встаёт на место удалённого хрусталика в его сумку, такое положение ИОЛ бывает естественным и самым безопасным с физиологической точки зрения. Такая линза соответствует удалённому хрусталику, контактируя только со стенками капсулы, в которой нет нервных волокон и сосудов. Как следствие – при такой артифакии невозможны воспалительные процессы, из-за которых может случиться отторжение имплантата. Применяют в 90% случаев оперативного вмешательства и активно рекомендуется врачами. Окружающими незаметны, в отличие от переднекамерных или зрачковых (если присмотреться вблизи, они видны, так как на границе сред свет несколько переламывается).
Как разновидности последних применяют заднекапсулярные – такие ИОЛ ставят при полном удалении натурального хрусталика. Крепление производится в капсуле.
Материалы линз могут быть жёсткими и мягкими. Лучшей имитацией естественных материалов представляются ИОЛ из гидрогелей, подобных по фактуре и структуре линзам для контактной оптики, используемых для повседневной носки.
По типу патологии или состояний роговицы
- сферические и асферические, из которых предпочтительнее вторые – из-за более широкого поля зрения и максимального контраста строящегося на сетчатке изображения. Вдобавок такие линзы полностью исключают образование внутрительных бликов;
- с монофокальной или мультифокальной структурой. Первые в силу простоты конструкции не способны полностью имитировать работу живого хрусталика, и пациент может испытывать трудности с аккомодацией, то есть оценкой расстояния до рассматриваемого объекта. Требуют дополнительного ношения очков, «плюсовых» или минусовых», в зависимости от того, на какую дистанцию рассчитана монофокальная линза. Вторые, из-за наличия нескольких фокусировочных зон, лишены этого недостатка и способны исправлять пресбиопию – дальнозоркость, присущую пожилому и старческому возрасту. Есть и торические линзы, корректирующие астигматизм. Показаны пациентам, перенёсшим трансплантацию роговой оболочки. Мультифокальные линзы чаще всего устанавливают, если есть проблемы со зрительным нервом;
- интраокулярные линзы с защитной функцией. Самые совершенные, но самые дорогие искусственные изделия. Имеют жёлтый или синий оттенок в отражённом свете, но на цветовосприятии это никак не сказывается. Это их свойство, связанное с опалесценцией, предохраняет ткани глаза, а особенно сетчатку, от УФ-излучения.
- АИОЛ. Аккомодирующие линзы. Составные, имеют двойную структуру из пары параллельных линз с разными степенями кривизны. Во время напряжения глазных мышц такие линзы двигаются способны изменять фокусное расстояние искусственного хрусталика не хуже, чем настоящий, здоровый.
Виды врожденной катаракты глаза
Катаракту условно делят на два типа:
- одностороннюю;
- двустороннюю.
Помутнение хрусталика на обоих глазах чаще приводит к полной потере зрения и сложнее поддаётся лечению, чем односторонний вариант патологии.
По расположению мутного пятна в области хрусталика различают следующие виды болезни:
- передняя;
- задняя;
- ядерная;
- слоистая;
- полная.
Передняя и задняя катаракты характеризуются наличием помутнения спереди и сзади центра хрусталика соответственно.
Данные виды заболевания могут быть капсулярными (когда поражается только тело хрусталика) или полярными (когда замутнение распространяется на окружающие хрусталик мягкие ткани).
Передний капсулярный вид заболевания в большинстве случаев (более 80 процентов) имеет наследственные причины и не оказывает существенного влияния на качество зрения или вызывает небольшую миопию.
Справка! При ядерной катаракте, когда мутное пятно находится в оптическом центре хрусталика, нарушения зрения присутствуют всегда.
Ядерная катаракта имеет наследственные причины и тяжело поддается лечению.
При полной катаракте хрусталик полностью непрозрачен, так как поражены все его слои. Потеря зрения при данной патологии достигает 100 процентов, у больного остается только слабая светочувствительность.
Сопутствующие заболевания
Катаракта каждого вида, в зависимости от причин её возникновения, бывает осложнена сопутствующими глазными заболеваниями, среди которых:
- коломба;
- гипоплазия;
- нистагмома и др.
Фото 2. Коломба хрусталика: данное заболевание часто осложняет катаракту.
Перед лечением врач устанавливает точный подвид заболевания.
Предоперационная диагностика
Перед операцией нужна детальная, с привлечение комплекса лабораторных исследований, диагностика состояния как органов зрения, так и всего организма. С офтальмологом обсуждается тип вживляемой линзы, особенно если она будет монокулярной и после её приживления потребуется носить очки.
Учитывается сохранность связок и общее состояние роговой оболочки глаза, потому что возможны случаи противопоказания вживлению имплантата.
Артифакия пошагово:
- За сутки до операции проводится ещё одно, дополнительно обследование по полному или сокращённому циклу – в зависимости от общего состояния пациента.
- Утром в день операции режим дня ничем не отличается от привычного. То есть можно есть, пить, принимать назначаемые офтальмологом или другими врачами препараты – кроме разжижающих кровь антикоагулянтов.
- На операционном столе или даже на стерильной больничной кушетке делают анестезию, вводя в глаз (глаза) анестезирующие средства. Они являются анестетиками местного действия не мешают пациенту разговаривать и воспринимать окружающее. Но может применяться общий наркоз – по показаниям ил по желанию пациента, если он испытывает страх перед инструментами. Тем более, он будет их видеть, психологически это не каждый может вынести.
- Помутневший и потерявший функциональность хрусталик измельчается до состояния эмульсии лазерным или ультразвуковым пучком, а потом высасывается специальным микронасосом через небольшое, 2 1,5-2 мм отверстие.
- В освобождённую капсулу хрусталика инжектором вводится свёрнутая линза, которая тут же расправляется и занимает место удалённого органа и фиксируется там.
- Производится закрытие микроотверстия, через который имплантат вводился в камеру глаза.
Такая операция по времени занимает не больше получаса, и её преимущество в том, что период реабилитации короток, а возникновение осложнений крайне редко.
Лечение
Существует несколько методов, позволяющих восстановить здоровье глаз пациентам страдающим афакией, выбор того или иного подхода обусловлен результатами, полученными при постановке диагноза, и зависит от степени запущенности заболевания.
Так как после потери хрусталика существенно изменяется рефракция глазного яблока (умению преломлять свет), поэтому основной целью борьбы с афакией является коррекция преломляющей способности глаза утратившего естественную линзу. Ниже рассмотрим существующие возможности.
Лечение медикаментами
К большому сожалению, человечество и мировая наука не изобрели препаратов, позволяющих взрастить утраченный орган. В природе не существует таблеток и инъекций способных вырастить хрусталик внутри глазного яблока нужной формы и свойств.
| Поэтому медикаментозная терапия афакии лишена всяческого здравого смысла, ее не проводят. Используют лекарства как вспомогательное средство при других методах. |
Очки
После операции удаления хрусталика существенно изменяется способность глаза преломлять направленный в него свет. У пациента существенно возрастает дальнозоркость. Преломляющая сила ампутированного органа компенсируется вспомогательными оптическими средствами – очками.
Для коррекции афакии глаза необходимо стекло как минимум +10,0 ÷ +12,0 D, что значительно меньше силы преломления утраченного хрусталика, которая, как правило, составляет +19,0 D. Эта разница обусловлена в первую очередь тем, что линза очков расположена иначе, в другом месте довольно непростой оптической системы ока.
Во-вторых, линзу, установленную в очках, окружает воздух с совершенно иными оптическими свойствами в части рефракции, в отличие от хрусталика, физиологически погруженного в жидкость стекловидного тела, имеющую схожий коэффициент преломления света.
Для человека страдающего дальнозоркостью, оптическую силу стекла необходимо увеличивать на нужные значения диоптрий, у больного близорукостью – снижать, в конечном итоге применяя стекло меньшей толщины.
К примеру, если до операции по удалению миопия была близка к -19,0 D, то после хирургического вмешательства, ввиду приведения оптической системы в состояние равновесия, пациент, возможно, сможет обходиться без очков, необходимых для видения объектов расположенных на значительном расстоянии.
Афакичный глаз утрачивает способность приспосабливаться, поэтому для работы вблизи назначают стекла на 3,0 D мощнее, чем линзы для дали. Коррекцию с помощью очков не делают при отсутствии хрусталика в одном из органов зрения.
Окуляр +10,0 D и более является довольно сильным увеличительным стеклом. В случае когда он имеется только лишь перед одним оком, получаемые картинки в обоих глазах слишком разительно отличаются друг от друга по величине и геометрическим размерам, и они никогда не сольются в цельную картинку.
Иными словами, у пациента будет отсутствовать бинокулярное зрение, что чревато серьезными опасностями для его жизнедеятельности: невозможность оценить расстояния до предметов, неспособность видеть всю картину окружающего его мира здесь и сейчас.
Контактные линзы
Ранее достаточно передовой метод коррекции зрения, применяется как раз в случаях, когда у пациента диагностирована монокулярная афакия. Как известно, при такой ситуации, использование очков противопоказано, по причинам рассмотренным ранее. И выходом как раз служит применение индивидуально изготовленных линз.
Хирургическое лечение
| Современным методом избавления от афакии считается коррекция зрения, проведенная путем имплантации в больное око интраокулярной линзы (ИОЛ). Процедура назначается пациентам, имеющим монокулярную афакию. |
Суть вмешательства – замена утраченного или ампутированного хрусталика искусственной линзой нужной оптической силы, вживляемой в глазное яблоко путем хирургической операции. Этот метод признан лучшим в избавлении от заболевания.
Народные средства
Как и в случае с медикаментозным лечением, нетрадиционная медицина против афакии глаза бессильна. Никакие отвары, целебные сборы, заговоры и ритуалы не в состоянии вернуть оку удаленный хрусталик.
Если вам встретятся предложения помощи побороть недуг тем или иным «бабушкиным» способом, записавшись на прием к «целителю», знайте, перед вами шарлатаны, которым интересны исключительно ваши деньги.
Что такое травматическая катаракта, причины возникновения, код по МКБ 10
По Международной классификации болезней (МКБ-10), травматической катаракте присвоен код Н26.1.
Единого свода характеристик, учитывающего все факторы этого типа заболевания, не существует.
Степени прогрессирования недуга зависят от скорости поражения глаза: либо медленное течение, либо быстрое. В некоторых случаях катаракта может не прогрессировать.
Виды
- механическая, проникающая и контузионная;
- химическая (токсическая);
- лучевая;
- профессиональная.
Контузионная катаракта возникает либо сразу после травмирования, либо чуть позже. Существует много подвидов заболевания, но основными являются:
- Фоссиуса кольцевидная катаракта. Характеризуется помутнением передней части хрусталика, чаще всего при тупой травме глаза. Формируется пигментированное кольцо на передней части хрусталика, состоящее из клеток ободка зрачка. Рассасывание этого кольца может затянуться на несколько недель или месяцев.
- Розетчатая контузионная катаракта. Формируются полосообразные помутнения, собирающиеся в центре розетки. Зрение ухудшается постепенно.
- Тотальная катаракта. Характеризуется разрывом капсулы хрусталика либо его контузией. Прогноз самый неблагоприятный.
Важно! В легких случаях кольцевидных и розетчатых катаракт возможно самозаживление глаза и восстановление его функций. Виды химической травматической катаракты делятся по типу вещества нанесшего повреждение
К таким относятся:
Виды химической травматической катаракты делятся по типу вещества нанесшего повреждение. К таким относятся:
- Ожог щелочью. В случае ожога подобным веществом, поражение глаза не мгновенно, патология развивается постепенно.
- Ожог кислотой. Кислота очень агрессивно воздействует на ткани, поэтому патология проявляется мгновенно, сразу после попадания вещества на орган зрения. Поражается не только глазное яблоко, но и близлежащие ткани.
- Ожог и интоксикация другими веществами. Поражение глаза может со временем исчезнуть. При интоксикации всего организма, нарушается двигательная функция глаза, а симптоматика связана с общим отравлением.
Фото 1. Ожог глаза кислотой, вследствие чего сразу же появляется катаракта. Для её удаления требуется оперативное вмешательство.
Лучевая катаракта не развивается мгновенно, период проявления может длиться более 10 лет. Хрусталик человеческого глаза чувствителен к рентгеновским лучам, инфракрасному излучению, СВЧ-волнам. Особенность такого вида поражения хрусталика — появление цветных волн на сером фоне.
Профессиональные катаракты вызваны работой с тепловыми источниками, с предметами, от которых возможно попадание в глаз инородного тела, например, со сварочным аппаратом.
При повреждении хрусталика в него попадет жидкость глазного яблока и нарушается его функционирование. Часто это сопровождается сдвигом хрусталика с места — вывихом или подвывихом. Попадание в глаз инородного тела или жидкости еще больше осложняет течение болезни. Травма больше 3 мм, особенно осложненная смещением, не может зарасти сама и пациенту требуется срочная медицинская помощь.
Внимание! Большая часть травматических катаракт, сопровождается изменением нескольких структур глазного яблока
Профилактика
Своевременная ленсэктомия в 2/3 случаев дает возможность полностью восстановить остроту зрения и нормализировать циркуляцию внутриглазной жидкости. У 30% больных развиваются тяжелые послеоперационные осложнения. Специфические методы профилактики не разработаны. Неспецифические превентивные меры включают использование средств индивидуальной защиты при работе в условиях производства (очки, маски). Для снижения вероятности вывиха пациентам с гиперметропической рефракцией показана коррекция зрительной дисфункции при помощи очков или контактных линз.
Источник
Тяжелые формы офтальмологических заболеваний зачастую приводят к потере зрения, восстановить которое народными, медицинскими средствами невозможно. Оптимальный выход – установка интраокулярной линзы (ИОЛ), способной вернуть полноценное зрительное восприятие окружающих предметов. Особенности оперативного вмешательства, показания, противопоказания, осложнения описаны ниже.
Артифакия – не офтальмологическое заболевание, а результат его лечения. По сути, это имплантация искусственного объекта внутрь глазного яблока путем хирургического вмешательства. Иногда так называют саму процедуру установки интраокулярного заменителя хрусталика, а глаз – артифактичным.
Интраокулярные линзы делают из биологически совместимого с человеческими тканями искусственного типа. Изготавливают заменители из жестких материалов – лейкосапфир, полиметилметакрилат, и мягких – сополимер, коллаген, силикон, гидрогель.
Благодаря лазерным, ультразвуковым технологиям операции удаления помутневшего, травмированного хрусталика и установки искусственной линзы безопасны, осложнения наблюдаются редко. Часто имплантация ИОЛ становится единственно возможным решением для восстановления зрения, возможна установка двух и более объектов в тяжелых случаях.
В международной классификации болезней МКБ–10
Артифакия имеет код
H26.0
(другие катаракты).
Перед коррекцией очками, контактными линзами, вживление ИОЛ имеет ряд преимуществ:
- восстанавливает полноценные зрительные функции;
- вживляемый объект является самодостаточным;
- контуры предметов четкие;
- отсутствуют слепые участки.
Подводим итог
Кодовая классификация позволяет постоянно усовершенствовать медицинское обслуживание всех людей независимо от места проживания. Собранная статистика проблем, касающихся здоровья, систематизирует знания, фиксирует данные о смертности, ее причины, определяет порог заболеваемости в каждой стране в определенное время.
Зачем она нам нужна? Чтобы знать все о возникшей проблеме. Это поможет в борьбе с ней и обезопасит от осложнений. Не зря в народе говорят: «Осведомлен — значит вооружен». Для врача такой шифр — хорошее подспорье. Не существовало бы такой кодовой классификации, ему пришлось бы в каждом больничном листе описывать длинный диагноз.
Кроме всего, у докторов есть хорошая возможность воспользоваться собранным материалом, что позволяет ставить пациенту точный диагноз. А соответственно — подобрать правильные методы лечения. Всемирная организация здоровья использует ее (МКБ) для усовершенствования медицинских услуг.