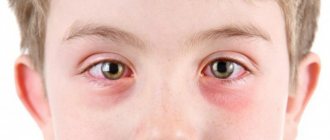
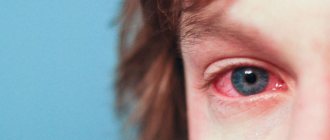
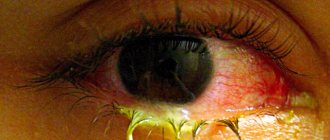
Основные симптомы:
- Выделение слизи из глаз
- Гной в глазах
- Зуд в глазах
- Образование фолликул на слизистой глаз
- Отек глаз
- Отечность век
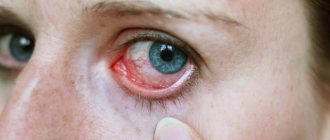
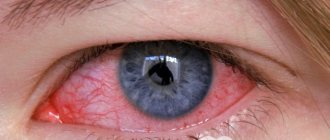
- Покраснение глаз
- Появление пленки на слизистой глаз
- Резь в глазах
- Слезотечение
- Шум в ушах
Хламидийным конъюнктивитом именуют инфекционное поражение слизистой глаз хламидиями, которое сопровождается воспалением конъюнктивы. Вследствие прогрессирования этого недуга отекают и воспаляются переходные складки и конъюнктива, из глаз сочится гнойный экссудат. Одним из наиболее характерных симптомов недуга является появление высыпаний, локализующихся на нижнем веке.
- Возбудитель
- Способы заражения
- Классификация
- Симптоматика
- Диагностика
- Лечение
- Осложнения
Хламидийный конъюнктивит в медицинской литературе также именуют хламидиозом глаз или офтальмохламидиозом. Этот тип недуга составляет около 3–30% от общего числа конъюнктивитов различной этиологии. Чаще всего им болеют люди в возрасте от 20 до 30 лет. Это обусловлено тем, что именно в этот период ведётся наиболее активная половая жизнь. Стоит отметить тот факт, что женщины заражаются хламидийным конъюнктивитом чаще, чем представители сильного пола.
Хламидийный конъюнктивит обычно начинает прогрессировать на фоне имеющегося урогенитального хламидиоза.
Возбудитель
Основной возбудитель хламидийных конъюнктивитов — Chlamydia trachomatis. Его особенность в том, что микроорганизм имеет возможность формировать специфические L-формы, поэтому хламидии могут длительное время беспрепятственно паразитировать внутри клеток, находясь в так называемом, «спящем» состоянии. Реверсия хламидий из неактивных форм происходит под воздействием таких неблагоприятных факторов:
- перегревание и переохлаждение организма;
- длительный приём антимикробных препаратов;
- ОРВИ;
- инфекционные недуги;
- период иммуносупрессии.
В результате негативного воздействия, хламидии начинают активно размножаться и поражать определённые участки тела человека. В случае с хламидийным конъюнктивитом «атакуется» слизистая оболочка глаза и вследствие этого появляется клиническая симптоматика.
Тип поражения напрямую зависит от вида антигенного серотипа.
- серотипы А, В, Ва и С провоцируют прогрессирование трахомы;
- серотипы D-К – основная причина развития паратрахомы, урогенитального хламидиоза, а также хламидийного конъюнктивита;
- серотипы L1-L3 – причина развития пахового лимфогранулематоза.
Как лечить хламидийный конъюнктивит
Лечение хламидийного конъюнктивита должно осуществляться максимально комплексно. Наряду с заболеванием глаз может обнаружиться и половой хламидиоз, поэтому лечить нужно и его. Медикаментозная терапия предусматривает использование глазных капель, мазей, компрессов и иногда инъекций, таблеток. Основная группа медикаментов включает в себя следующее:
- Антибиотики обязательны для нейтрализации бактерий, но они должны обладать различными действиями. Это могут быть мази, таблетки, капли в глаза и растворы. Наиболее эффективными этиотропными антибиотиками считаются: «Спарфлоксацин», «Левофлоксацин», «Моксифлоксацин». Антибиотики макролиды: «Эритромицин», «Азитромицин», «Мидекамицин», «Джосамицин», «Рокситромицин», «Спирамицин». Антибиотики на основе тетрациклина; «Тетрациклин», «Вибрамицин», «Моноклин», «Доксициклин».
- Кортикостероидные и трофические препараты. Они используются в основном для нейтрализации негативного воздействия антибиотиков на организм. Это такие препараты, как «Тауфон», «Дексаметазон», «Солкосерил» или «Гидрокортизон».
- Антигистаминные средства: «Эриус», «Зиртек», «Эбастин», «Телфаст», «Цитрин», «Левоцетиризин».
- Противогрибковые лекарства и эубиотики. Они способствуют нормализации микрофлоры. Самые популярные: «Лактобактерин», «Гистатин», «Леворин», «Бактисубтил».
- Промывание глаз специальными растворами – «Фурацилин», «Борная кислота» и так далее.
Способы заражения
- Хламидийный конъюнктивит начинает прогрессировать из-за переноса возбудителя в конъюнктиву. Это становится возможным через руки или предметы гигиены, которые были загрязнены выделениями, содержащими возбудитель. В медицине нередки случаи, когда глазной хламидиоз является следствием орально-генитальных половых контактов с уже инфицированным хламидиями партнёром.
- Этот недуг может развиться на фоне уже имеющегося аутоиммунного заболевания. В этом случае речь идёт о синдроме Рейтера. Но стоит отметить, что патогенез хламидийного конъюнктивита в таком случае ещё полностью клиницистами не изучен.
- Профессиональное заражение хламидиями. Известны и такие ситуации, когда недугом были заражены офтальмологи, акушеры-гинекологи, венерологи, урологи-андрологи – все те люди, которые ввиду своей профессиональной деятельности регулярно проводят обследование пациентов с различными формами хламидиоза.
- Заразиться можно даже в том случае, если посещать публичные сауны, бани или бассейны. Медики именуют эту форму недуга «банной».
- Хламидийный конъюнктивит у новорождённых. У них заражение происходит трансплацентарно или во время прохождения младенца по родовым путям заражённой матери.
Хламидийный конъюнктивит
Формы хламидиоза глаз
Принято выделять следующие формы офтальмохламидиоза:
- Эпидемический — бассейный, чаще всего встречается у детей;
- Паратрахома взрослого населения — острая форма данной патологии;
- Трахома – заболевание, возникающее при хроническом течении патологического процесса;
- При синдроме Рейтера — аутоиммунный процесс, возникающий при несвоевременном лечении первичного очага хламидиоза;
- Мейбомит — воспаление мейобиевых желез глаз, возникающее в результате заражения хламидиями от животных;
- Кератит — воспаление роговицы, приводящее к снижению её прозрачности и нарушению зрения;
- Увеит – воспалительное заболевание различных отделов сосудистой оболочки глаза;
- Эписклерит – воспалительный процесс, протекающий в поверхностных слоях склеры.
Хламидийный конъюнктивит также может иметь следующие виды течения:
- Острое;
- Подострое;
- Хроническое.
Симптоматика
Симптомы болезни начинают активно проявляться только после истечения инкубационного периода. В этом случае он составляет от 5 дней до 2 недель. Чаще всего недуг «атакует» сначала один глаз, но также встречается и двустороннее инфицирование. В большинстве клинических ситуаций недуг протекает в форме острой или же подострой глазной инфекции. Но если патологию своевременно не выявить и не вылечить, то она может перейти в хроническую форму.
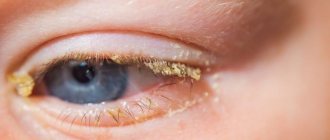
Для хронического варианта характерно вялое течение. Симптомы патологии не являются ярко выраженными. У пациента отмечаются рецидивы блефаритов или конъюнктивитов. Основные симптомы: небольшой отёк век, слизистые выделения из глаз, а также гиперемия тканей конъюнктивы.
Период ремиссии недлительный. Обострение болезни наступает из-за неблагоприятного влияния внешних факторов, таких как переохлаждение, употребление алкоголя, острой пищи и прочее.
Для острого течения характерны следующие симптомы:
- отёчность слизистой глаза;
- слезотечение;
- зуд и резь в глазах;
- выделение гнойного секрета из глаз;
- шум в ушах;
- на конъюнктиве отмечаются множественные фолликулы и фибринозные плёнки. Данные образования рассасываются без появления рубцов.
Острый вариант, как правило, протекает от 2 недель до 3 месяцев.
Народные средства
Отвар из петрушки. Скорее вспомогательное, нежели лечебное средство. Оно больше подходит для лечения вагинального хламидиоза. Курс лечения длиться семь дней. Во время его прохождения нужно выпивать по пол-литра отвара. Делается он так:
- стебли петрушки, в объёме две столовые ложки, измельчить с помощью ножа;
- залить кипятком;
- закрыть отвар крышкой и дать ему остыть;
- принимать, как описано выше.
Из мёда получаются неплохие примочки для глаз. Его нужно растворить в кипячёной воде, в соотношении одна чайная ложка на стакан воды. Затем намочить ватные тампоны в медовой воде и положить на веки, при этом следует лечь и держать их закрытыми не менее 20 минут.
Похожие примочки можно делать из отваров календулы и ромашки. Помимо примочек на глаза, женщинам следует спринцеваться этими отварами, так как хламидии очень заразны: в любой момент из больных глаз их можно перенести на половые органы (а чаще происходит наоборот).
Диагностика
Стандартная программа диагностики включает в себя:
- офтальмологическое обследование;
- лабораторные анализы;
- консультативный приём у узких специалистов.
Основная роль в диагностике недуга принадлежит лабораторным методом исследования:
- определение антител крови (ИФА);
- цитологическое обследование;
- иммунофлюоресцентный анализ;
- ПЦР;
- культуральный анализ.
Только после проведения тщательной диагностики и оценки результатов анализов, врач сможет назначить адекватное лечение недуга.
Конъюнктивиты: дифференциальная диагностика и лечение
Глава 4.2. Хламидийные конъюнктивиты
Хламидийные конъюнктивиты протекают в виде трахомы, хламидийного конъюнктивита взрослых (паратрахома взрослых), хламидийной офтальмии новорожденных (конъюнктивит с включениями новорожденных, паратрахома новорожденных), эпидемического хламидийного конъюнктивита, хламидийного конъюнктивита при болезни Рейтера.
Наиболее часто встречается хламидийный конъюнктивит (ХК) взрослых, инкубационный период которого составляет 5-14 дней (иногда до 30 дней). При этом в 65% случаев отмечают острую форму и в 35% – хроническую.
Распространенность ХК имеет стойкую тенденцию к росту, поэтому данная патология продолжает оставаться одной из актуальных проблем современной офтальмологии. По данным ВОЗ, в мире ежегодно ХК заболевают более 25 млн человек. Частота ХК варьирует, составляя от 10 до 20% всех конъюнктивитов у взрослого населения (Астахов Ю.С. с соавт., 2002). В Республике Башкортостан (РБ) среди больных, обратившихся в глазные кабинеты лечебно-профилактических учреждений в 2001 г. (около 500 тысяч человек), выявлено 59 тысяч пациентов с конъюнктивитами. При этом заболеваемость ХК у взрослых была равна 3,2 случая (в городах – 2,7, сельской местности – 3,9) на 10 000 населения. Среди детей, родившихся от матерей, страдающих хламидиозом, ХК обнаруживается у 20-50% новорожденных (Балашевич Л.И. с соавт., 1998).
Хламидии – грамотрицательные бактерии, существующие в двух формах и различающиеся по морфологическим и биологическим свойствам: высокоинфекционные спороподобные внеклеточные элементарные тельца и вегетативные внутриклеточные ретикулярные тельца. Возбудитель хламидийных инфекций относится к семейству Chlamydiaceae, роду Chlamydia. В пределах этого рода выделяют 4 вида хламидий: Сhl. trachomatis, Сhl. pneumоniae – патогенные для человека; Chl. psittaci и Chl. pecorum, преимущественно поражающие птиц и домашних животных.
У людей Chl. trachomatis вызывает такие заболевания, как трахома, паратрахома новорожденных и взрослых, хламидийный конъюнктивит при синдроме Рейтера, увеит хламидийной этиологии, а также урогенитальный хламидиоз, венерический лимфогранулематоз, пневмонию и др. Серотипы А, В, С считаются возбудителем трахомы, серотипы от D до К, в частности, вид Сhl. trachomatis, вызывают хламидийный конъюнктивит (или паратрахому).
Методом количественной полимеразно-цепной реакции (ПЦР) в реальном времени в образцах конъюнктивы больных ХК может обнаруживаться ДНК не только Chl. trachomatis, но также Chl. psittaci и Chl. pneumoniae, что свидетельствует об их участии в развитии заболевания и объясняет неудачи в лечении, направленном только на Chl. trachomatis. Свидетельством этиологической роли указаных выше хламидийных агентов в патогенезе заболевания являются наличие жизнеспособных бактерий поодиночке или всех вместе, их взаимосвязь с тяжестью воспаления, а появление IgG к хламидийному белку теплового шока Hsp60 в сыворотке крови и слезной жидкости связывают с воспалением и рубцеванием (Dean D. et al., 2008).
Возбудитель хламидийной инфекции преимущественно поражает клетки цилиндрического эпителия конъюнктивы, цервикального канала, уретры, передней стенки носоглотки и др. Основной путь инфицирования конъюнктивы – окулогенитальный. При этом перенос возбудителя в глаз осуществляется загрязненными руками из инфицированных мочеполовых органов больного или его сексуального партнера, может иметь место заражение детей через родовые пути матери, инфицированные хламидиями. Сопутствующая урогенитальная хламидийная патология выявляется более чем в половине случаев у пациентов с ХК.
Передача инфекции возможна и в водных резервуарах общественного пользования (бани, бассейны), при посещении глазного кабинета, через недезинфицированные тонометры, в случае ношения контактных линз при несоблюдении элементарных гигиенических правил. Следует отметить, что ХК часто является показателем хронически протекающей урогенитальной инфекции, заболеваний верхних дыхательных путей и желудочно-кишечного тракта той же этиологии. Лица, страдающие хламидиозом, в 40% случаев могут являться причиной инфицирования остальных членов семьи. ХК чаще встречается среди молодых людей 16-30 лет (до 46%), ведущих активную сексуальную жизнь.
Клиника хламидийного конъюнктивита. Заболевание у взрослых протекает остро с давольно четким сроком инкубационного периода (7-10 дней) и сопровождается формированием фолликулов в нижнем своде. По данным Ю.Ф. Майчука и Е.С. Ваховой (1993), в области нижней переходной складки происходит образование крупных рыхлых фолликулов, располагающихся в 2-3 ряда и позже сливающихся в виде валиков. Пик своего развития заболевание достигает через 15-20 дней. При этом на верхнем веке часто наблюдается папиллярная гипертрофия конъюнктивы.
У взрослых выделяют три клинические формы ХК – папиллярную (встречается в 26% случаев), инфильтративную (в 27%) и фолликулярную (в 47%), протекающие остро или хронически. Острое течение ХК (до 2 месяцев) имеет место у 40% больных, хроническое (более 2 месяцев) – у 60%, в т.ч. более года – у 26%. В большинстве случаев (в 62,8%) наблюдается одностороннее поражение глаз.
Для фолликулярной формы острого течения ХК характерна резкая гиперемия, отек, инфильтрация конъюнктивы преимущественно нижнего века и нижней переходной складки, иногда субконъюнктивальные кровоизлияния (обнаруживаются в 13%) и хемоз слизистой оболочки. Отделяемое вначале незначительное, слизисто-гнойного характера, затем с развитием заболевания становится обильным и гнойным. В ряде случаев при ХК отмечается выраженный отек век в виде одностороннего блефароптоза и сужения глазной щели. На фоне оте-ка, гиперемии, инфильтрации конъюнктивы век на 2-3 неделе болезни наблюдается появление фолликулов (рис. 11, 12), сначала в наружном секторе и далее по всему нижнему своду (в виде сероватых, нерезко контурированных образований округлой формы).
На фоне диффузной или точечной кератопатии более чем в 50% случаев обнаруживается поражение лимба (гиперемия, отек, инфильтрация, васкуляризация), а у трети больных – роговицы в виде мелкоточечных субэпителиальных или крупных инфильтратов (иногда с изъязвлением), которые чаще располагаются в ее верхней трети. Редко имеют место помутнение роговицы и сосудистый паннус. Позднее на стадии резорбции фолликулов конъюнктивы в центральной зоне роговицы на фоне отека ее стромы наблюдаются рецидивирующие точечные эпителиальные инфильтраты (Bialasiewiticz, 1985; Hardten D.R. et al., 1992). Фолликулы регрессируют постепенно в течение 3-6 месяцев и, как правило, исчезают бесследно, однако в ряде случаев могут сформироваться нежные рубцы конъюнктивы век.
У некоторых больных ХК на 3-5 день заболевания диагностируется регионарная предушная аденопатия, в ряде случаев могут быть явления евстахиита или среднего отита на стороне пораженного глаза.
Хроническое течение фолликулярного ХК характеризуется более частым поражением обоих глаз (в 83% случаев) с умеренно выраженными симптомами воспаления слизистой (рис. 13), длительным и упорным течением, развитием осложнений, распространением инфекционного процесса на другие оболочки глазного яблока и его придатков, склонностью к частым рецидивам и развитию токсико-аллергических реакций.
При папиллярной форме ХК обычно с первых дней или к концу первой недели болезни происходит развитие сосочковой гипертрофии конъюнктивы нижнего и верхнего века, с бесследным рассасыванием после клинического выздоровления. Через 4-6 недель происходит заметное уменьшение инфильтрации, сглаживание и частичная регрессия сосочков с купированием воспалительного процесса к концу третьего месяца (Кудояров Г.Х., 1959). К этому сроку в 10% случаев могут наблюдаются рецидивы ХК с переходом в хроническую фолликулярную форму. В структуре ХК папиллярную форму диагностировали только у 8% больных (Завьялова Н.С., 1974).
Инфильтративная форма ХК характеризуется относительно невыраженным развитием инфильтрации и гиперемии конъюнктивы век и сводов. Как правило, она ошибочно диагностируется как конъюнктивит вирусной, бактериальной, аллергической или другой этиологии. Данная форма ХК отличается склонностью к частым рецидивам (в 34,5%), развитием осложнений (в 74%) и двусторонним поражением глаз (в 72%), разрешается она в течение 15-30 дней. Изменения роговицы характеризуются поверхностными инфильтратами, которые довольно быстро исчезают бесследно (Кудояров Г.Х., 1959). Инфильтративная форма ХК офтальмологами поликлиник часто не диагностируется, и поэтому длительное, неадекватное лечение нередко способствует переходу заболевания в хроническую форму.
Вследствие широкого и длительного применения антибиотиков тетрациклинового ряда и макролидов первого поколения (в частности, эритромицина) в последние годы наблюдается развитие к ним резистентности, часто отмечаются аллергические реакции и другие побочные эффекты. Отмечено, что лечение острого ХК новорожденных препаратами тетрациклинового ряда в течение 3 недель оказалось эффективным лишь у 50% детей (Schachier, 1978).
Э.А. Латыпова (2000) у 43,3% больных ХК обнаружила осложненное его течение, протекающее в виде следующих клинических форм: острой, тетрациклинрезистентной, стероидоосложненной и связанной с длительным применением противовирусных препаратов.
Острая осложненная форма ХК (в 11%) всегда сопровождалась поражением роговицы.
На фоне выраженной инфильтрации, отека, гиперемии конъюнктивы век и нижней переходной складки с обильным слизисто-гнойным отделяемым, в средних и глубоких слоях роговицы выявляются крупные гнойного характера, иногда с изъязвлением, инфильтраты, локализующиеся чаще по периферии, реже – в оптической зоне роговицы. В подавляющем большинстве случаев (в 80%) процесс двусторонний, часто сопровождающийся снижением остроты зрения.
Тетрациклинрезистентная форма ХК (в 21,5%) наблюдается при длительном и неэффективном применении тетрациклиновой мази. У трети больных имеет место токсико-аллергический дерматоконъюнктивит, характеризующийся отеком, гиперемией конъюнктивы и кожи век. Обильное слизистое отделяемое вызывает мацерацию кожи по углам глазной щели и сопровождается сильным зудом век. У 30% больных отмечается рецидивирующее течение ХК (частота – 3,6±1,4 обострений в год), возникающее обычно через 1,5-3 месяца после прекращения лечения.
Стероидоосложненная форма (в 30%) возникает вследствие длительного применения кортикостероидов, приводящих к затяжному течению ХК или к обострению заболевания. При этом рецидивы ХК протекают длительно (до 3-4 и более месяцев) и могут носить многолетний характер с кратковременными периодами ремиссии. В данной группе больных ХК нередко осложняется развитием увеита, эписклерита и стромального кератита. На фоне кератопатии могут наблюдаться стромальные инфильтраты (чаще в области лимба), краевое помутнение, нередко с сосудистым паннусом.
Осложненная форма ХК (в 37,5%), вызванная длительным применением противовирусных средств (ИДУ, зовиракс и др.), характеризуется инфильтрацией, гиперемией, появлением фолликулов, частым рецидивирующим течением с крат-ковременными периодами ремиссии, развитием токсико-аллергического конъюнктивита и дерматита, а также воспалительных заболеваний век в виде чешуйчатого блефарита, рецидивирующих ячменей, халязионов.
В основе изменений клинической картины ХК, наблюдаемых у больных в последние годы, по всей вероятности, лежат установленные нами нарушения иммунного статуса пациентов, характеризующиеся как временный вторичный иммунодефицит по клеточному типу. При ХК наблюдается сбой фагоцитарного звена иммунитета, активация лимфоцитов крови за счет изменения фенотипа последних в сторону увеличения количества клеток, экспрессирующих поверхностные антигены: HLA-DR, CD71+ и CD95+. В зависимости от характера экспрессии антигенов, активации и других показателей иммунограммы больных ХК нами выявлено 2 типа иммунного статуса, отражающих степень их дисбаланса соответственно тяжести течения этого заболевания: I тип – активированный (52%), сопровождающийся высокой экспрессией Fas, HLA-DR и CD71±рецепторов; II тип – супрессорный (48%), характеризующийся снижением числа CD4-позитивных лимфоцитов, NK-клеток при нормальных значениях числа лимфоцитов, экспрессирующих антигены активации. Осложенное течение заболевания ассоцировалось с более высоким количеством CD95±лимфоцитов и IL-4 в крови, что имеет прогностическое значение (Бикбов М.М., Шевчук Н.Е., Мальханов В.Б., 2008).
Хламидийную инъекцию глазной поверхности у детей Л.Н. Тарасова (1986) подразделяет на следующие типы: паратрахома новорожденных, хронический фолликулярный конъюнктивит у детей 1-14 лет, эпидемический острый конъюнктивит, хламидионосительство. Основным источником конъюнктивитов хламидийной этиологии у детей является хламидийная инфекция урогенитального тракта, выявляемая среди беременных матерей (в 3,6%). Дети, рожденные женщинами с острой хламидийной инфекцией, инфицированы в 63,3% случаев (Евсюкова И.И. с соавт., 1998). Возможно трансплацентарное заражение конъюнктивы хламидиями (Shariat H. с соавт., 1992).
Клиническое течение ХК у новорожденных может осложниться чешуйчатым блефаритом, стенозом слезно-носовых путей, иногда рубцеванием конъюнктивы верхнего и нижнего век (Тарасова Л.Н., 1986). Характеризуется ХК появлением через 5-14 дней после рождения слизисто-гнойного отделяемого из конъюнктивальной полости, отека век и конъюнктивы, хемоза, псевдомембраны, в некоторых случаях – точечных помутнений роговицы и микропаннуса. В более чем 50% случаев развивается системная хламидийная инфекция (пневмония, назофарингеальная инфекция, отит).
Эпидемический хламидийный конъюнктивит («банный конъюнктивит» или «конъюнктивит купальщиков») возникает в виде вспышек у посетителей бань, бассейнов, у взрослых и детей (чаще в возрасте 8-14 лет, реже – 3-5 лет), преимущественно в детских домах и в домах ребенка. Обычно он протекает в более легкой форме, чем паратрахома, причем в процесс, как правило, вовлекается только один глаз, а роговая оболочка поражается редко. Все конъюнктивальные явления на фоне лечения проходят через 2-3 недели и заканчиваются бесследным выздоровлением.
Конъюнктивит при синдроме Рейтера (конъюнктивально-уретросиновиальный синдром) протекает с поражением глаз, мочевыводящих путей и крупных суставов ног (Майчук Ю.Ф., Вахова Е.С., 1993). Заболевание начинается с явлений острого неспецифического уретрита, к которому через 6-10 дней присоединяются конъюнктивит и позже (через 1-2 месяца) – олиго- или чаще полиартрит. Поражение глаз протекает по типу двустороннего фолликулярного конъюнктивита, реже подострого воспаления со слизисто-гнойным отделяемым и небольшим отеком век. В дальнейшем конъюнктивит может либо исчезнуть (даже без лечения), либо перейти в хроническую форму.
Достаточно редко в тяжелых случаях могут развиваться эписклерит, склерит, эпителиальный или язвенный кератит, тенонит, у 8-20% больных – ирит или иридоциклит. Дебютом хронического конъюнктивита при синдроме Рейтера может быть увеит (Ченцова О.Б., Межевова И.Ю., 2001; Бойко Э.В. с соавт., 2008).
Следует отметить, что далеко не у всех пациентов наблюдается классическая триада. По мере увеличения длительности заболевания признаки артрита выявляются у 94% больных, уретрита – у 75%. У 19% больных периодически появляются язвочки на слизистой полости рта, у 20% – кожные изменения в виде эритематозной или папулезной сыпи, в ряде случаев имеют место диспептические расстройства. Процесс характеризуется асимметричным поражением суставов нижних конечностей, затем воспалительный процесс поднимается выше, захватывая все новые суставы и позвоночник (спондилоартрит).
Синдром Рейтера может протекать в виде венерической, кишечной, спондилоартрической или респираторной форм. Наблюдается он преимущественно у молодых мужчин (сексуально активного возраста), хотя описаны случаи заболевания у детей, подростков, пожилых мужчин и женщин. Соотношение женщин и мужчин составляет 1:20 и даже к 100.
Болезнь Рейтера – мультифакторное (полиэтиологическое) заболевание, ассоциируется в начале своего развития с некоторыми микроорганизмами, участвующими лишь в запуске патогенеза аутоиммунных нарушений. Так, его спорадическая форма обычно возникает как осложнение хламидиоза половых путей, а эпидемическая, которую часто называют постдизентерийной, – как последствие кишечных инфекций, вызванных Yersinia spp., Campylobacter spp. и Shigella spp. В патогенезе данного синдрома важное значение имеют реакции клеточного иммунитета, которые приводят к появлению васкулитов и периваскулитов.
Страницы: 6
Лечение
Важно своевременно диагностировать патологию и провести грамотное лечение, чтобы не допустить перерождения острой формы в хроническую. В обязательно порядке назначаются антимикробные препараты. Полное выздоровление пациента возможно только при проведении системного лечения на протяжении полугода-года. За это время исчезнут все симптомы патологии и рассосутся имеющиеся фолликулы.
При лечении назначают глазные капли
- системное лечение хламидиоза этого типа проводится по схеме, используемой для лечения ИППП;
- местное лечение. Такая терапия также чрезвычайно важна, так как помогает уменьшить присутствующие неприятные симптомы. Пациенту назначаются глазные капли антибактериального действия, мазевые аппликации, антивоспалительные капли.
Лечение можно назвать успешным только в случае, если:
- отсутствует симптоматика;
- были полученные отрицательные анализы лабораторных исследований.
Важно помнить, что при развитии этой патологии лечение должен назначать только высококвалифицированный специалист. Самостоятельно вылечить патологию не удастся, но можно только усложнить её течение. Лечение проводится только в стационарных условиях.
Причины развития офтальмохламидиоза
Chlamydia trachomatis
Возбудитель офтальмохламидиоза — Chlamydia trachomatis. Хламидии могут образовывать L-формы и длительное время находиться в неактивном состоянии. При этом больной человек даже не догадывается о носительстве и продолжает заражать окружающих. Под действием неблагоприятных факторов внутриклеточные микроорганизмы активизируются и вызывают воспаление мочеполовых органов или слизистой глаз с появлением характерных признаков.
Вызвать хламидийное поражение конъюнктивы могут следующие провоцирующие факторы:
- несоблюдение правил личной гигиены, проникновение в конъюнктивальный мешок хламидий с мочеполового тракта человека (при урогенитальной форме хламидиоза);
- посещение общественных бассейнов и бань, где можно заразиться хламидиями;
- синдром Рейтера, который сопровождается ревматическим поражением не только суставов, но и вызывает воспаление слизистой глаз и урогенитального тракта.
Симптомы хламидийного конъюнктивита новорожденных появляются вследствие инфицирование глаз ребенка во время прохождения через родовые пути зараженной хламидиозом матери.
В группе риска медработники, которые занимаются лечением хламидиоза половых органов у мужчин и женщин, и могут заразиться контактным путем во время осмотра и диагностических процедур. Также риск заражения повышен у сотрудников, работающих на территории бассейнов, общественных бань.