Макулопатия – сложное офтальмологическое заболевание, основной причиной которого является сахарный диабет. Для предупреждения фатальных осложнений, вызванных прогрессированием макулопатии, пациенту необходима своевременная адекватная медицинская помощь:
- четкое взаимодействие специалистов, ведущих пациента с сахарным диабетом (эндокринолога, ангиохирурга, невропатолога, офтальмолога);
- подробная консультация офтальмолога и проведение полного диагностического обследования;
- оценка уровня риска при выявлении поражения сетчатки, влекущее прогрессивное ухудшение зрения;
- своевременное назначение адекватного лечения.
Причины макулопатии
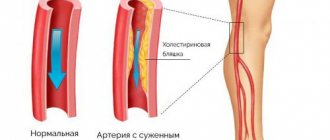
Диабетическая макулопатия является следствием генеральзованной микроангиопатии, при которой сосудистое русло у пациентов с сахарным диабетом поражается на микроуровне. Среди факторов риска, который могут участвовать в развитии диабетической макулопатии, выделяют:
- Существенное повышение концентрации глюкозы в плазме крови пациента (выраженная гликемия).
- Артериальная гипертензия, сопровождающаяся повышением системного кровяного давления.
- Нефропатия, то есть поражение почек и нарушение их функции.
- Нарушение липидного обмена.
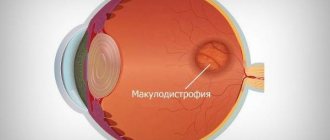
В случае диабетической макулопатии происходит поражение желтого пятна в результате сахарного диабета, однако собственно макулопатия может возникать у пациента даже с начальными признаками нарушения углеводного обмена.
В связи с тем, что при диабетической макулопатии зрительная функция может внезапно ухудшиться, пациенты с сахарным диабетом должны регулярно посещать офтальмолога для проведения профилактических осмотров. Очень важно четко определить топографию макулярной области.
Зона макулы относится к центральной области сетчатки, которая отвечает за четкое зрение. Диаметр макулы достигает 3500-5000 мкм. Расположена эта высокодифференцированная область со стороны виска. Она отклонена от края зрительного нерва примерно на 1500-2000 мкм.
Причины развития
Патология является следствием сосудистых нарушений, то есть нарушается процесс питания тканей, отвечающих за центральное зрение в зоне сетчатки. Из-за недостаточного притока крови здесь скапливается пигмент жёлтого цвета, в результате чего повреждаются колбочки, чувствительные к свету. Причинами такого состояния могут быть:
- Генетическая предрасположенность. Считается, что склероз сосудов чаще проявляется у людей, родственники которых также имели проблемы с сосудистой системой. У таких пациентов повышается риск появления макулопатии, однако сам человек может повлиять на снижение важности таких генных изменений.
- Воздействие солнечного света. Ультрафиолет повреждает ткани сетчатки, и когда-нибудь процессы регенерации не смогут в полной мере восстановить эту зону.
- Неправильное, скудное питание. Недостаток питательных компонентов в рационе – это кровь, бедная на витамины и микроэлементы. Результатом этого могут быть различные заболевания систем и органов, причём в прогрессирующей форме.
- Вредные привычки – курение. Курение особенно сильно влияет на сосудистую систему, поражая и истончая стенку сосудов.
- Артериальная гипертония. Повышение давления в кровотоке истончает сосудистую стенку.
- Диабет. Повышение уровня сахара в крови (нарушение углеводного обмена) – одна из главных причин макулопатии.
Есть и иные наблюдения относительно лиц, у которых макулопатия глаза появляется чаще:
- Женщины, особенно после 50 лет. Представительницы прекрасного пола в гораздо большей степени подвержены этому заболеванию, чем мужчины. Возможно, причиной является резкое снижение выработки эстрогенов в период менопаузы.
- Люди белой (европейской) расы. Причин этому учёные пока не нашли, но факт остаётся фактом.
Диффузная макулопатия
У пациента с диабетической маулопатией (диффузная форма) симптомы и диагностические критерии заболевания включают:
- Значительное утолщение сетчатки глаза, в которой можно выявить изменения кистозного характера. На фоне облитерации имеется отечность, поэтому не всегда можно установить местоположение фовеа.
- При флуоресцентной ангиографии выявляется точечная плюральная гиперфлуоресценция, которая соответствует микроаневризмам. Также можно обнаружить позднюю отечную иперфлуоресценцию, являющуюся более выраженной, чем при клиническом осмотре.
- В связи с отеком макулы, который имеет кистозную форму, этот участок сетчатки выглядит как цветочный лепесток.
Отечная макулопатия
При отечной макулопатии имеется выраженный отек значительного размера. При флуоресцентной ангиографии он выглядит как диффузное окрашивание на поздних фазах исследования. При начальных проявлениях патологии можно выполнить фокальную лазерную коагуляцию, которая в большинстве случаев приводит к стабилизации состояния сетчатки глаза.
Зрительная функция при отечной макулопатии страдает в наибольшей степени у пожилых пациентов с инсулинзависимым сахарным диабетом.
При любой форме диабетической маулопатии очень важно устранить факторы поражения сетчатки. В связи с этим первоочередной задачей в этом случае является компенсация основного патологического состояния, то есть нужно нормализовать концентрацию глюкозы крови. Все это должно быть сделано как можно раньше, так как в противном случае изменения сосудов сетчатки становятся необратимыми.
Для того, чтобы предотвратить или замедлить развитие патологических изменений сосудов сетчатки, можно использовать ангиопротекторы (дицинон, диваскан, трентал, ангини). Однако эффективность их не высокая, а при декомпенсированном течении сахарного диабета назначать их бессмысленно.
Классификация диабетической макулопатии
В практической работе офтальмолога совершенно недостаточно только констатации факта наличия диабетического макулярного отека. Его проявления должны быть соответствующим образом классифицированы, чтобы сформулировать развернутый диагноз, который дает представление не только о степени угрозы для зрительных функций пациента, но и определяет лечебную тактику, направленную на их сохранение.
Вместе с тем, вплоть до настоящего времени единого стандарта в подходах к классификации диабетической макулопатии не выработано. Общепринято деление диабетического макулярного отека на фокальную (экссудативную или цирцинатную), диффузную (отечную), ишемическую и смешанную формы (рис. 1-3, 4-7) [2, 6, 17, 18].
Выделяются также подвиды ДМ соответственно локализации макулярного отека, влиянию системных факторов (нефропатия, гипертония, сердечная недостаточность, беременность), макулярный отек как осложнение панретинальной фотокоагуляции, либо как следствие витреоретинальной тракции. При классификации диабетического макулярного отека отдельными авторами учитываются вторичные изменения тканей глазного дна вследствие длительного существования отека сетчатки (изменения пигментного эпителия, микрогеморрагии, эпиретинальный фиброз и т.п.), а также клинические признаки сопутствующих заболеваний (друзы макулы) [19].
Безусловно, любая классификационная схема искусственна, поскольку в реальной клинической ситуации всегда сочетается действие самых различных клинических признаков, главными из которых при диабетической макулопатии являются отек сетчатки вследствие нарушения гематоофтальмического барьера или витреомакулярной тракции, а также ретинальная ишемия в результате артериолярной и капиллярной окклюзии. Вторичные и сопутствующие изменения оболочек глазного дна оказывают существенно меньшее влияние на динамику зрительных функций, поэтому их учет не вполне оправдан, так как необоснованно усложняет классификацию основного заболевания. Ишемия сетчатки оказывает сильное влияние на прогноз для зрения, но на сегодняшний день действенных методов восстановления ретинальной перфузии не существует. При неишемическом диабетическом макулярном отеке многоцентровыми исследованиями подтверждена эффективность лазеркоагуляции [20-27]. Установлено также, что принципиально важным условием успеха является раннее проведение лазерного лечения. В интересах этого в рамках исследования ETDRS выработано понятие «клинически значимый макулярный отек». Дословно это понятие определяется следующим образом [27, 28]:
- отек сетчатки в центре макулы или в пределах 500 мкм от него (рис. 18а);
- твердые экссудаты сетчатки в центре макулы или в пределах 500 мкм от него с отеком сетчатки (не резидуальные, остающиеся в ближайшие месяцы после лазерного лечения и исчезновения макулярного отека) (рис. 18б);
- зона или зоны ретинального отека размером более одного диаметра диска зрительного нерва при удалении ее ближайшего края от центра макулы на расстояние менее диаметра диска (рис. 18в).
Понятие «клинически значимый макулярный отек» в современной офтальмологической литературе нашло широкое применение и является своего рода стандартом при определении показаний к выполнению лазерного лечения при начальных проявлениях диабетической макулопатии [17, 26, 29].
Однако в практической работе офтальмологу нередко приходится прогнозировать результат лазерного лечения при длительно существующем отеке сетчатки макулы, который привел к появлению дегенеративных изменений различной тяжести и снижению остроты зрения. Для таких случаев Американская академия офтальмология предлагает четырехуровневую клиническую классификацию диабетической макулопатии (табл. 1), которая учитывает только степень вовлечения в патологический процесс центра макулы.
Таблица 1. Интернациональная клиническая шкала тяжести диабетической макулопатии Американской академии офтальмологии.
| Уровень тяжести | Биомикроскопические признаки |
| ДМ нет | Нет утолщения сетчатки или твердых экссудатов в заднем полюсе глаза |
| Начальная ДМ | Утолщение сетчатки или твердые экссудаты в заднем полюсе глаза на удалении от центра макулы |
| Умеренная ДМ | Утолщение сетчатки или твердые экссудаты вблизи от центра макулы, но не вовлекающие центр |
| Тяжелая ДМ | Утолщение сетчатки или твердые экссудаты, вовлекающие центр макулы |
Примечание: Твердые экссудаты являются признаком имеющегося или прежде существовавшего отека сетчатки и требуют трехмерной оценки с помощью биомикроскопии на щелевой лампе или стереофотографии.
Между тем известно, что фокальный и диффузный типы диабетического макулярного отека по-разному поддаются лазерному лечению и имеют различный прогноз для зрения больного [30]. В связи с этим есть все основания предполагать, что приведенная выше классификация, предлагаемая в качестве интернациональной, недостаточно отражает реальную клиническую ситуацию и вряд ли найдет широкое клиническое применение.
В интересах клинической практики крайне необходима простая классификация, позволяющая обоснованно увязать основные признаки заболевания с прогнозом анатомических и функциональных результатов современных методов лечения диабетической макулопатии. На основании такого подхода мы разработали собственную классификацию диабетического макулярного отека (табл. 2) [31-34].
Таблица 2. Классификация диабетической макулопатии.
| СТАДИЯ ДМ | О П Р Е Д Е Л Е Н И Е (сочетание или любая из характеристик) | Лечение | ПОВТ. ОСМОТР | ПРОГНОЗ ДЛЯ ЧТЕНИЯ |
| ДМ нет | ¨ данных за наличие диабетического макулярного отека нет. | — | ** | очень хороший |
| ДМ-0, субклиническая | ¨ клинически значимого макулярного отека нет. | — | * | хороший |
| ДМ-1, начальная | ¨ фокальный макулярный отек при исходной остроте зрения 0,5 и выше. | ЛК | 4 мес.* | хороший |
| ДМ-2, умеренная | ¨ фокальный макулярный отек при исходной остроте зрения менее 0,5. | ЛК | 4 мес.* | чаще плохой |
| ДМ-3, тяжелая | ¨ фокальный отек сетчатки с очаговой отслойкой нейроэпителия или с отложениями крупных твердых экссудатов в центре фовеолы***; ¨ смешанный или плоский диффузный отек сетчатки***. | ЛК | 4-6 мес.* | обычно плохой |
| ДМ-4, далеко зашедшая | ¨ диффузный отек сетчатки со следами плотной лазеркоагуляции типа «решетки»; ¨ транссудативная отслойка сетчатки макулярной области; ¨ ишемическая макулопатия при исходной остроте зрения менее 0,5; ¨ фиброз сетчатки макулы. | ЗВЭ, ИВВК | ** | плохой |
| ДМ-5, исход | ¨ старая транссудативная отслойка сетчатки с твердыми экссудатами; ¨ грубые фиброзные изменения макулы; ¨ глубокая атрофия пигментного эпителия и хориокапилляриса в макуле, отек сетчатки может отсутствовать. | — | ** | плохой |
* — срок повторного осмотра может определяться или
** — определяется уровнем тяжести диабетической ретинопатии.
*** — вне зависимости от остроты зрения на момент начала лазерного лечения.
Данная классификация построена исходя из результатов лечения, а также на основе учета только тех клинических признаков, которые влияют на прогноз для сохранения способности пациента читать. Для определения начальной ДМ (ДМ 1) нами использовано понятие клинически значимого макулярного отека ETDRS как общепризнанного стандарта показаний к лазеркоагуляции. Однако при этом подразумевался фокальный макулярный отек при сохранении высоких зрительных функций пациента (Vis = 0,5 и выше). Начальная ДМ превосходно поддается лазерному лечению, которое обеспечивает долговременное сохранение способности пациента читать. Умеренная диабетическая макулопатия (ДМ 2) – определялась нами как фокальный макулярный отек, но с существенно более значительными зрительными расстройствами (Vis < 0,5). Умеренная ДМ также хорошо поддается лазеркоагуляции, в большинстве случаев удается достичь регресса диабетического макулярного отека, что благоприятно сказывается на перспективах центрального зрения пациента. Однако прогноз для чтения чаще плохой. Диффузный и смешанный типы отнесены к тяжелой стадии ДМ (ДМ 3), поскольку характеризуются плохим прогнозом для чтения и анатомических результатов лазерной коагуляции.
При выраженном фокальном макулярном отеке многофокусное просачивание приводит к возникновению обширного отека сетчатки, что вполне правомерно классифицировать как смешанный тип ДМ. Для него характерны более равномерный характер отека сетчатки, чем при фокальном типе и намного большее количество твердых экссудатов, чем при диффузной макулопатии. В свою очередь, диффузный макулярный отек может наслоиться на прежде существовавший фокальный тип ДМ и такая клиническая ситуация также может быть классифицирована как смешанный тип диабетической макулопатии. В подобных случаях дифференцирование запущенного фокального, смешанного и диффузного макулярного отека бывает крайне затруднительно как по данным биомикроскопии, так и по результатам флюоресцентной ангиографии. Однако, поскольку перечисленные клинические варианты ДМ имеют примерно одинаковый прогноз для чтения и анатомических результатов лечения, вне зависимости от исходной остроты зрения правомерно ограничиться определением уровня тяжести диабетического макулярного отека – тяжелая ДМ (ДМ 3). Остальные стадии также необходимы для оценки тяжести диабетической макулопатии, прогноза зрительных функций и целесообразности выполнения и эффективности лазерного лечения.
Представленная классификация диабетической макулопатии не является законченной. Совершенствование знаний о патогенезе заболевания, появление новых методов исследования, например, более широкое распространение оптической когерентной томографии, внедрение новых методов лечения неизбежно сильно изменит предлагаемую нами классификацию. Однако принцип ее построения – увязывание признаков заболевания с прогнозом для сохранения после лазерного лечения способности пациента читать, как нам кажется, должен выдержать проверку временем.
Диагностика
Диагностировать макулопатию при сахарном диабете можно при помощи флуоресцентной ангиографии сетчатки. Это исследование позволяет выявить зоны ишемии, точки активной фильтрации, области кистовидных отеков, признаки формирования неоваскулярной мембраны, симптомы разрыва сетчатки. На основании данных флуоресцентной ангиографии можно решать вопрос о целесообразности проведения лазерной коагуляции сетчатки.
Также для диагностики макулопатии при сахарном диабете применяют фотографирование сетчатки в бескрасном диапазоне и цветное фотографирования глазного дна. При этом регистрируются различные изменения сосудов, вызванные сахарным диабетом. Фотографирование помогает выполнять первичную оценку состояния сетчатки, а также отслеживать динамические изменения на фоне лечения.
Лечение макулярной дегенерации сетчатки
Возрастная Макулярная Дегенерация Сетчатки или МАКУЛОПАТИЯ — заболевание поражающее задний отрезок глаза, а иммено центральную часть сетчатки-макулу.
Макула отвечает за центральное зрение глаза, то есть позволяет нам видеть прямо перед собой.
Макулопатия считается причиной номер один вызывающей потерю зрения у людей в возрасте после 60 лет и по статистике Американской Академии Офтальмологии поражает примерно 5% людей, достигших этого возраста.
Заболевание «макулопатия» носит прогрессирующий характер и может быть диагносцировано до того как появились жалобы на снижение зрения.
На ранних стадиях, как правило, Макулопатия не имеет симптомов, но при прогрессировании заболевания постепенно пoявляется симптоматика потери центрального зрения, которое также прогрессивно ухудшается.
Ранняя диагностика заболевания позволяет успешно с ним бороться
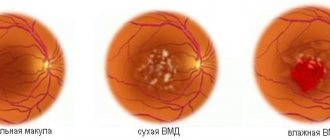
Существует 2 формы Макулопатии:
1.Сухая
2.Влажная
СУХАЯ Макулоптия-наиболее распространенная форма заболевания и составляет примерно 90% всех случаев возрастной дегенерации сетчатки , при этом всего лишь в 10% случаев отмечается значительное ухудшение зрения звязанное с болезнью.
Сухая Макулопатия характеризуется образованием желто-белых депозитов (друзов) под сетчаткой.
Не существует специфического лечения сухой дегенерации сетчатки.
Прием витаминов, антиоксидантов и цинковых биодобавок может замедлить процесс развития заболевания. Со временем сухая дегенерация сетчатки может перейти во влажную Макулопатию.
ВЛАЖНАЯ форма Макулярной Дегенерации Сетчатки проявляется когда новообразованные сосуды, которых в норме не должно быть, начинают расти под центральной частью сетчатки. Эта аномальная сосудитая сеть очень хрупкая, сосуды ломаются, в результате чего происходит выход крови и жидкости под сетчатку, что вызывает в свою очередь поражение макулы с дальнейшим формированием на ней рубца и значительным снижением зрения. Потеря зрения при этом может быть постоянной, так как патологическое сосудообразование и наличие рубцовой ткани продолжают разрушать здоровую ткань сетчатки,пострадавшие светорецепторы не востанавливаются и не замещаются новыми.
Симптомы Влажной Формы Возрастной Макулярной Дегенерации:
Если Вы заметили следующие изменения в вашем зрении необходимо срочно обратится к врачу офтальмологу:
1.Привычно прямые линии выглядят не ровно а изогнуты, или в центре зрения появились неровности- клиническое название-(metamorphopsia)
2.Темные или слепые зоны появились в центре поля зрения (scotoma)
3.Лица или предметы находящиеся перед Вами выглядят непривычно темными.
При осмотре и проведении специального обследования (OCT) врач сможет ислючить или подтвердить диагноз макулопатии
Лечение Макулопатии.
Влажная форма Макулопатии-заболевание которое необходимо начинать лечить на ранних стадиях и немедленно после его выявления.
Так как заболевание является хроническим, небходимо проводить повторную терапию в определенном отрезке времени, в зависимости от течения болезни.
Сегодня существует несколько опробированных методов лечения влажной формы макулопатии.
Чем раньше будет начато лечение, тем больше шанс сохранить центральное зрение.
Один из видов терапии-интравитреальная инъекция препаратов вызывающих прекращение формирования и частичное исчезновение новообразованных под сетчаткой сосудов.
Последние годы в странах Западной Европы и США применяется препарат- MACUGEN® (pegaptanib sodium): в условиях стерильной операционной препарат дозированно вводится в полость стекловидного тела в непосредственной близости от пораженной сетчатки через микроиглу. Предварительная капельная анестезия обеспечивает полную безболезненность хирургической процедуры. Маниппуляция проводится амбулаторно, после чего пациент может вести свой привычный образ жизни, необходимо лишь закапывать капли 3 раза в день в течении 3-5 дней после операции.
Через 6-8 недель необходимо проводить контрольное обследование макулы (ОСТ) и в случае необходимости — повторное введение препарата в полость стекловидного тела.
Лечение макулопатии
Лечение диабетической макулопатии можно разделить на консервативную терапию и лазерные хирургические вмешательства. Наиболее эффективно проведение лазерной коагуляции сетчатки, однако и эта операция не дает гарантированного результата.
Любой пациент с сахарным диабетом должен придерживаться строгой диеты, а также регулярно контролировать уровень глюкозы в крови. Чтобы снизить риск развития осложнений, необходимо принимать все назначенные лекарственным препараты и периодически посещать офтальмолога для плановых осмотров.
Профилактика
Основной профилактической мерой отечной макулопатии выступает поддержание компенсации сахарного диабета максимально длительно и стабильно. Пациентам с этим заболевание, необходимо тщательно контролировать уровень гликемии в лабораторных и домашних условиях, придерживаться эффективной терапии диабета сахарного. В зависимости от того насколько своевременно начаты такие мероприятия, может составляться долгосрочный прогноз течения болезни.
Для профилактики изменений непосредственно ретинальных сосудов, а также в лечебных целях, могут назначаться ангиопротекторы: дицинон, диваскан, ангини, трентал. Хотя при недостаточной компенсации нарушения углеводного обмена их действие оказывается малоэффективным.
Сахарный диабет – весомый аргумент, чтобы неукоснительно придерживаться специальной диеты, контролировать на постоянной основе уровень глюкозы в крови, обязательно принимать специальные лекарственные препараты, регулярно посещать офтальмолога с целью осмотра глазного дна.
Специалистами нашей клиники накоплен огромный опыт лечения пациентов с отечной макулопатией, в том числе, и диабетического происхождения. Благодаря технологической оснащенности центра, заболевание возможно выявить на самых ранних стадиях и получить своевременное современное лечение европейского качества. Кроме того, в нашей клинике существует услуга диспансерного наблюдения пациентов с диабетической макулопатией, ведение таких больных, организация долгосрочных мер профилактики развития патологического процесса.